11. Radioablação em osteoma osteóide do calcâneo – Técnica de ressecção e reconstrução com enxerto autólogo
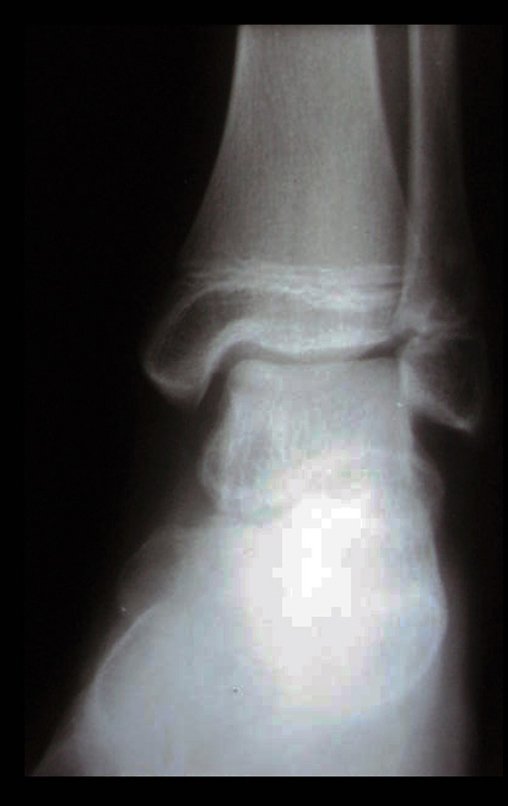
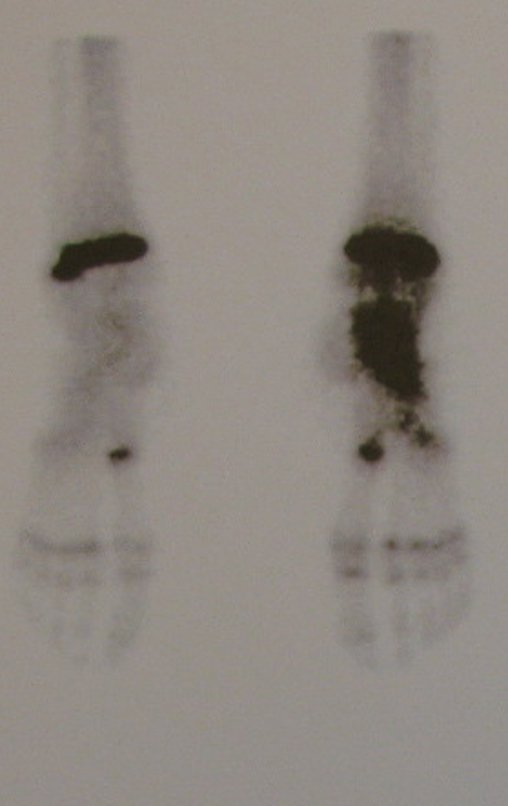
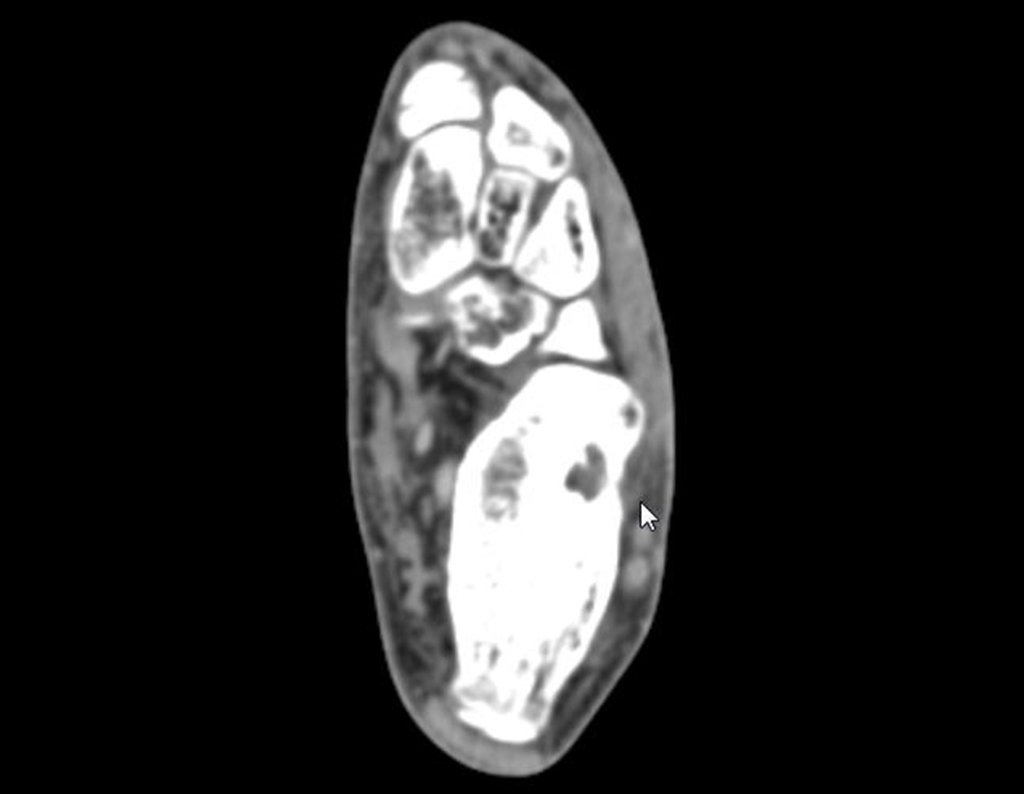
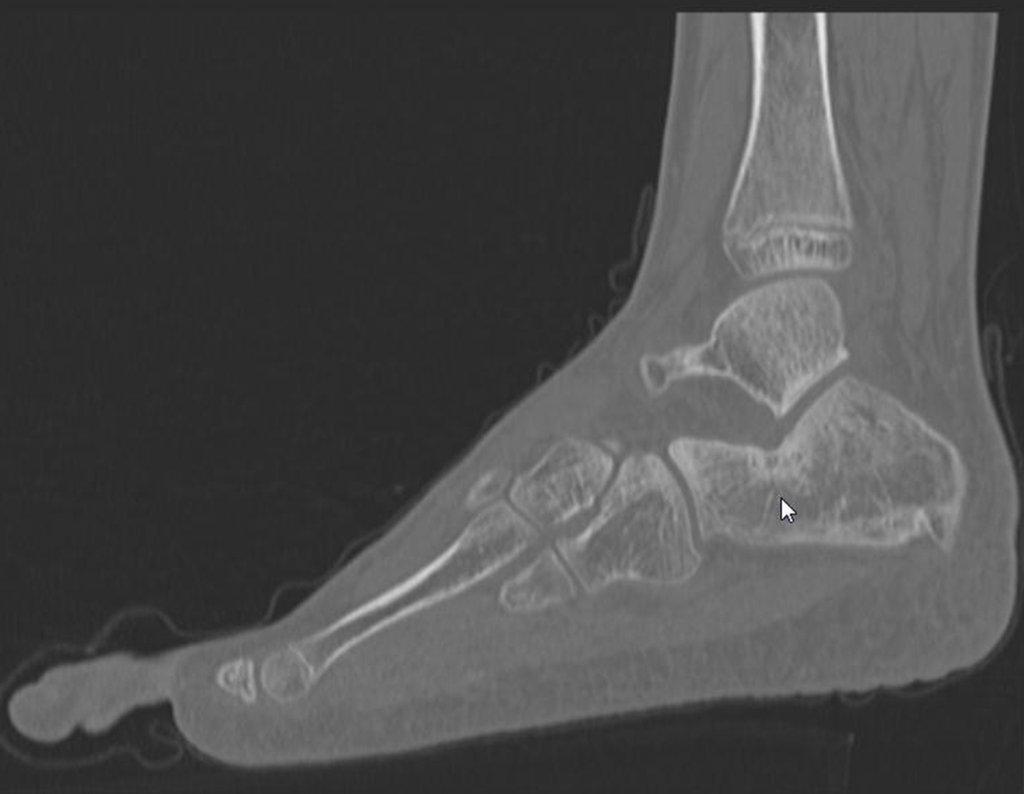
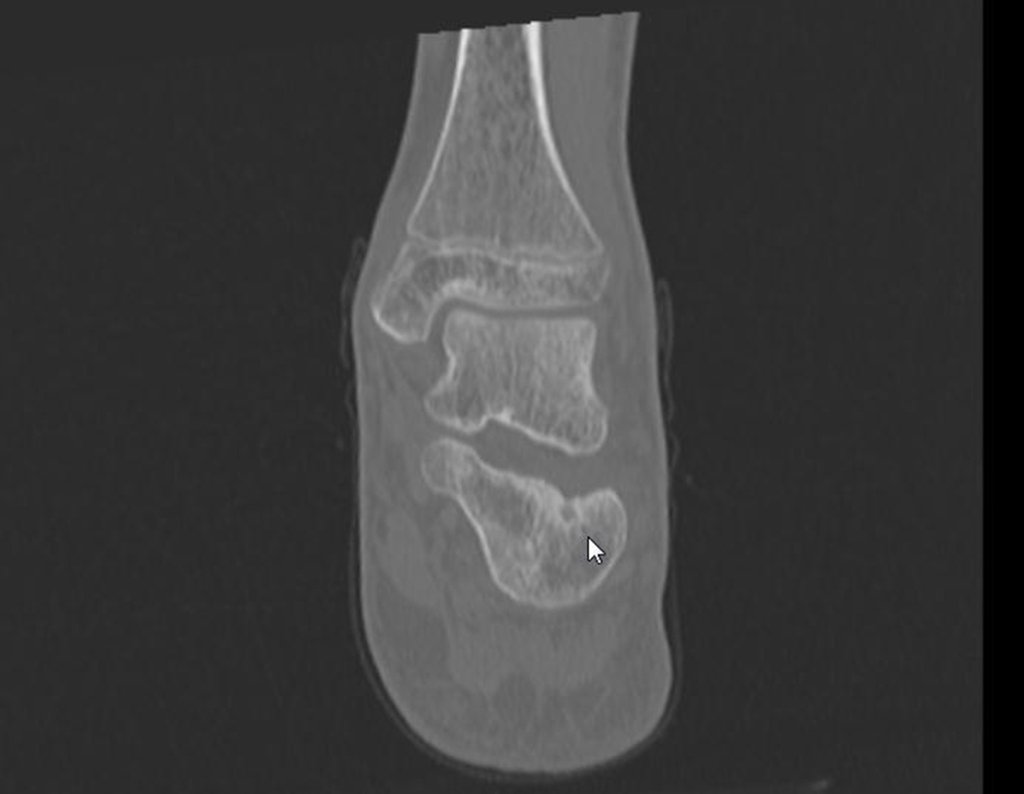
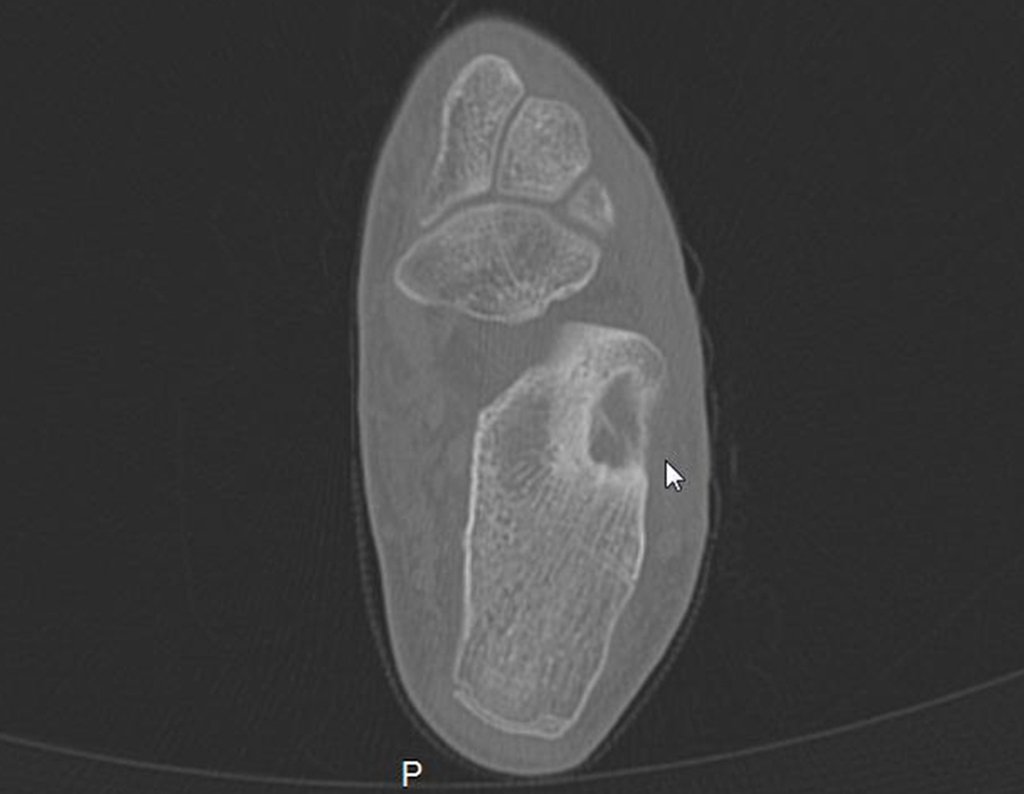
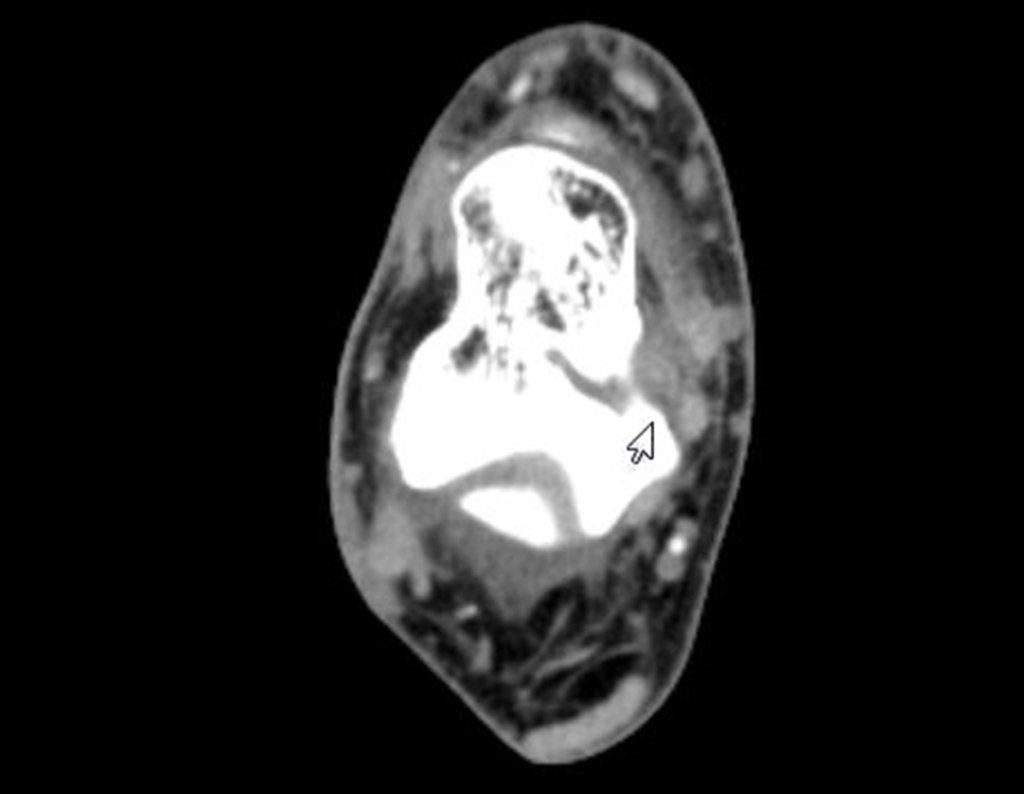
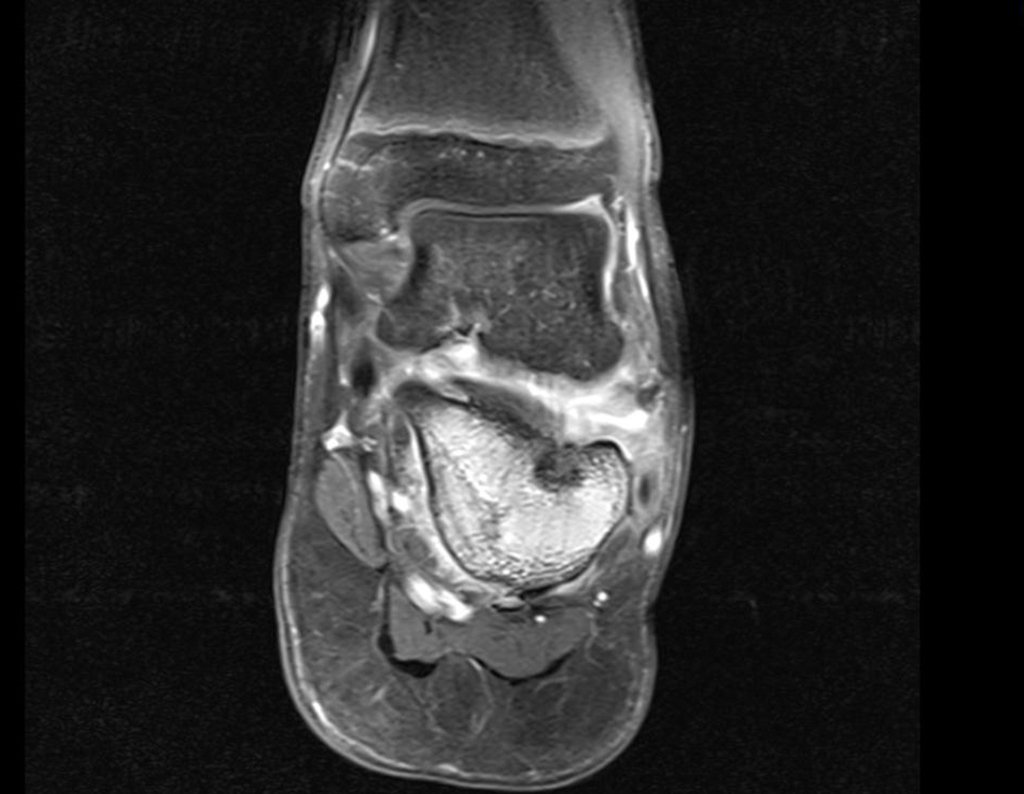
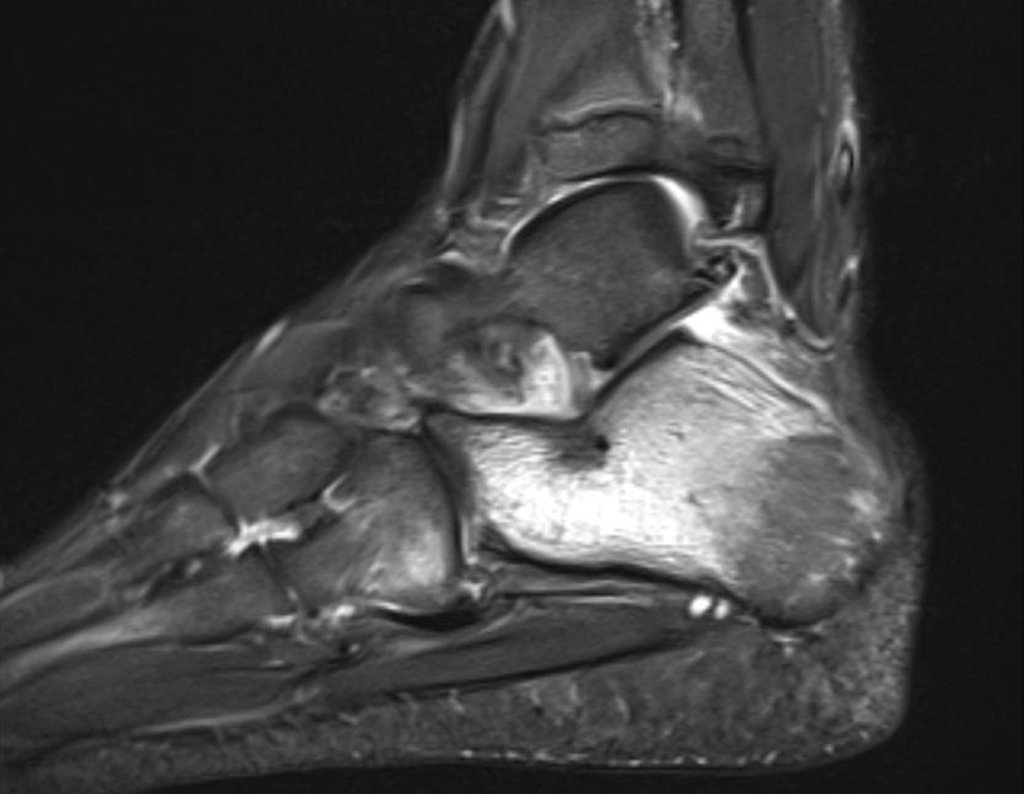
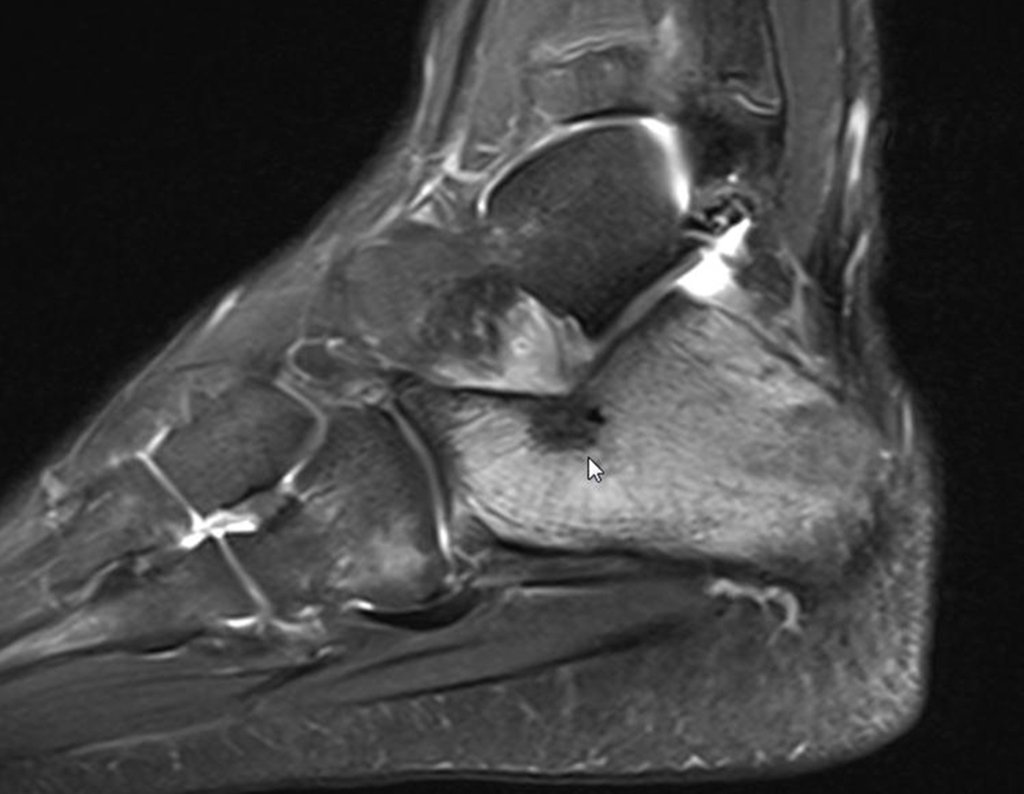
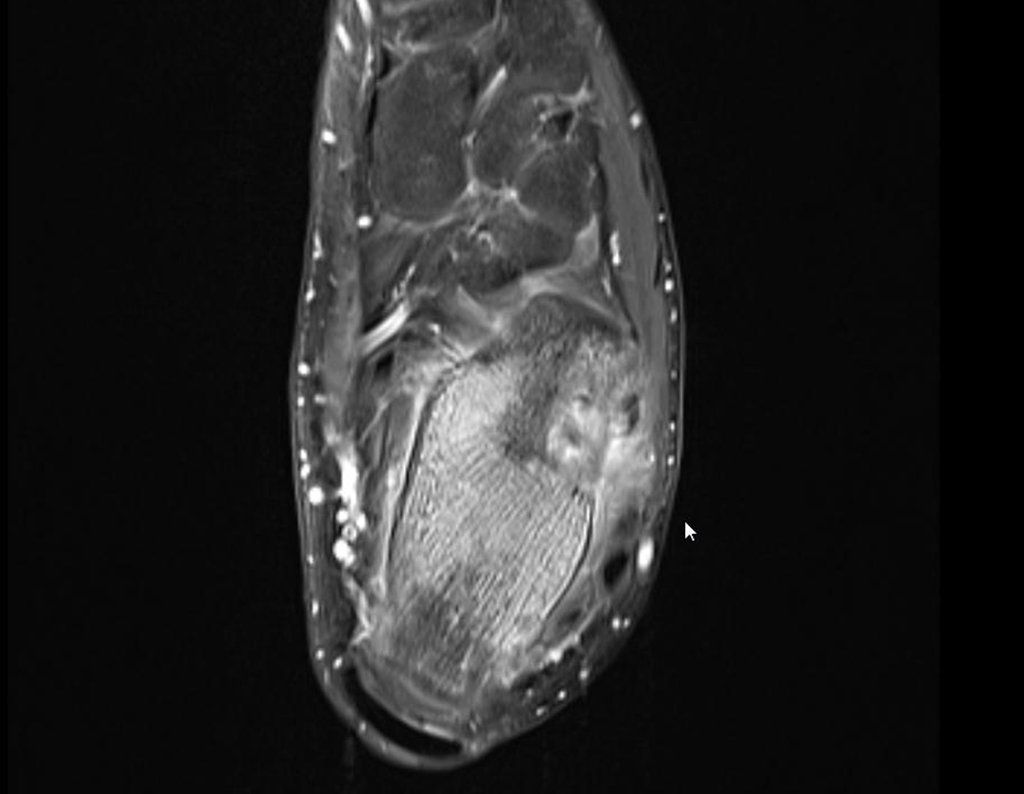
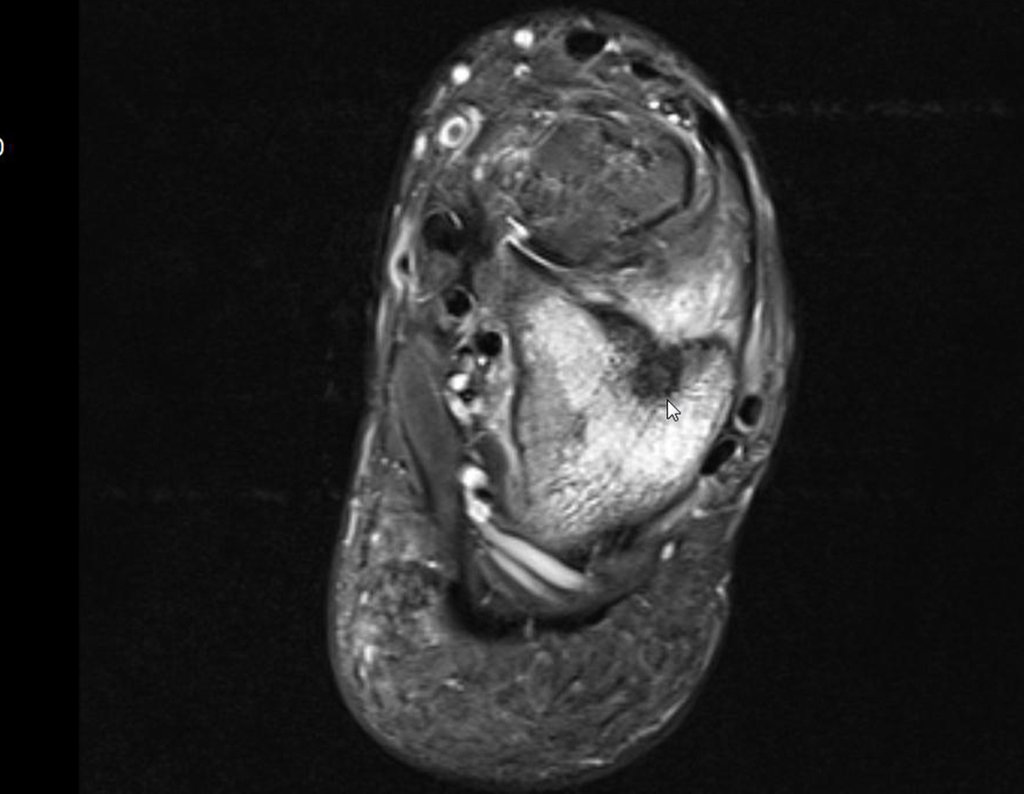
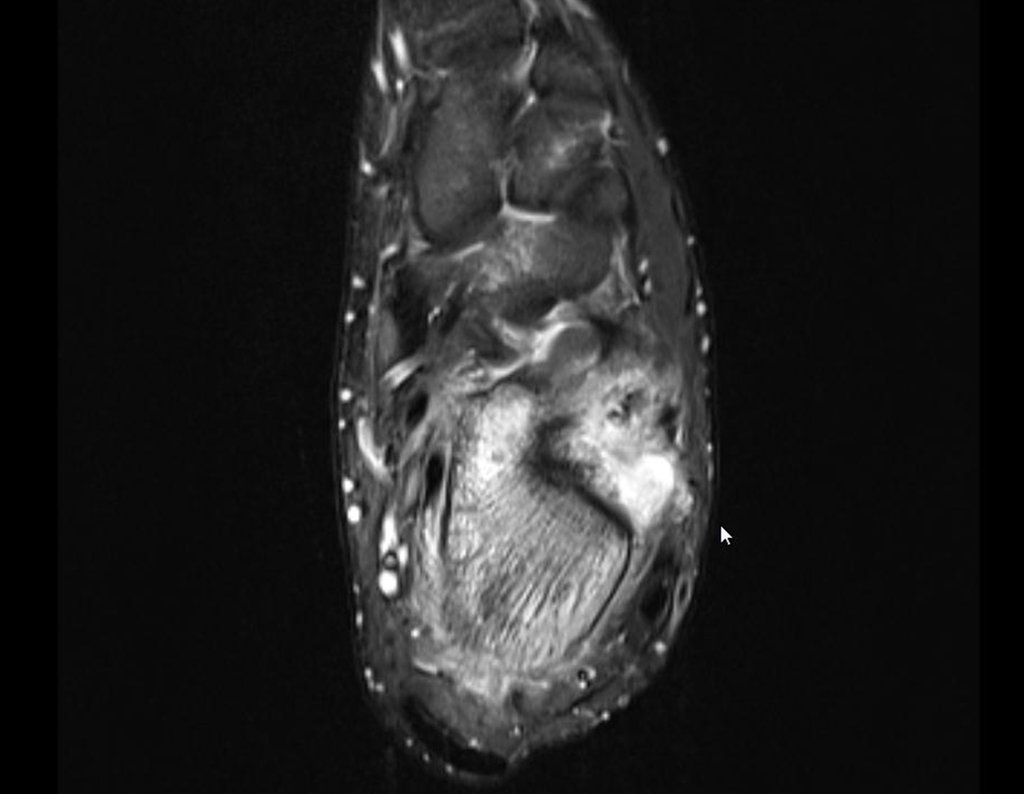
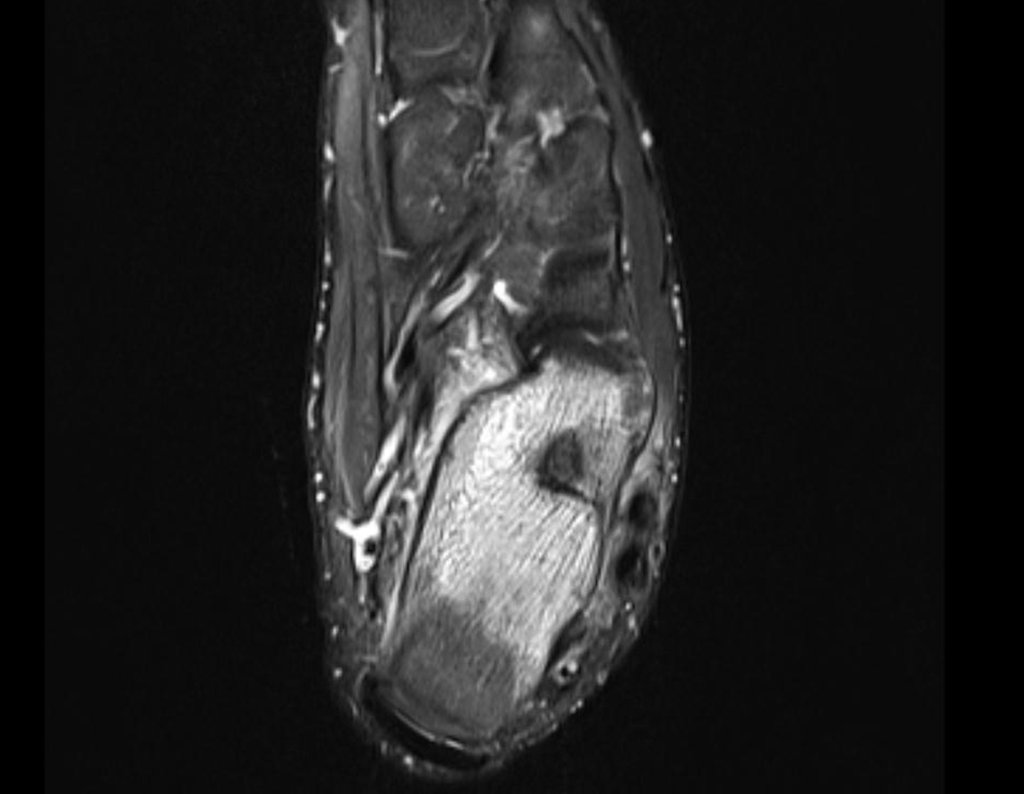
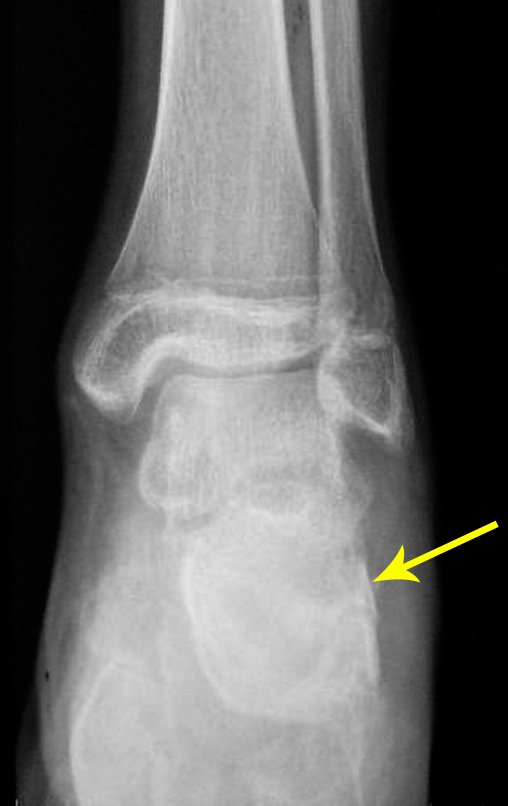
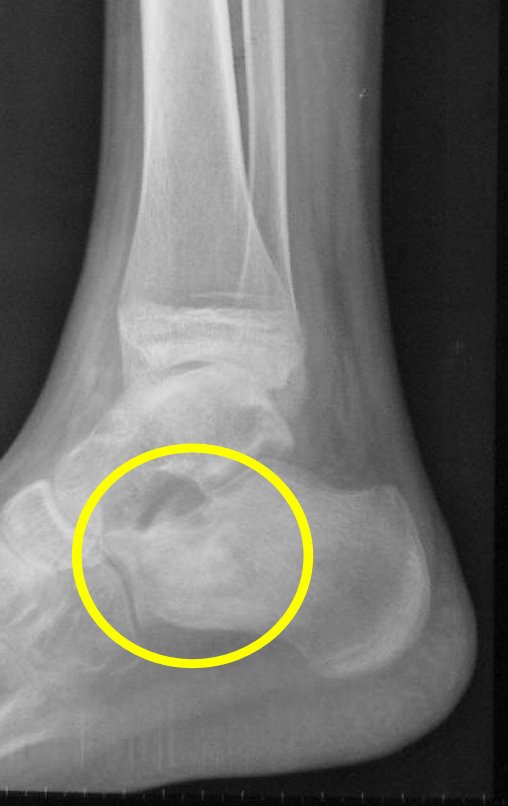
Para melhor estudo da lesão, foi realizado exame de tomografia óssea, figuras 9 a14.
Com a hipótese diagnóstica de osteoma osteóide, o ortopedista que o acompanhava indicou tratamento com radioterapia. Em abril de 2014, submeteu-se a radioablação. Durante os primeiros três meses usou analgésicos de forma intermitente.
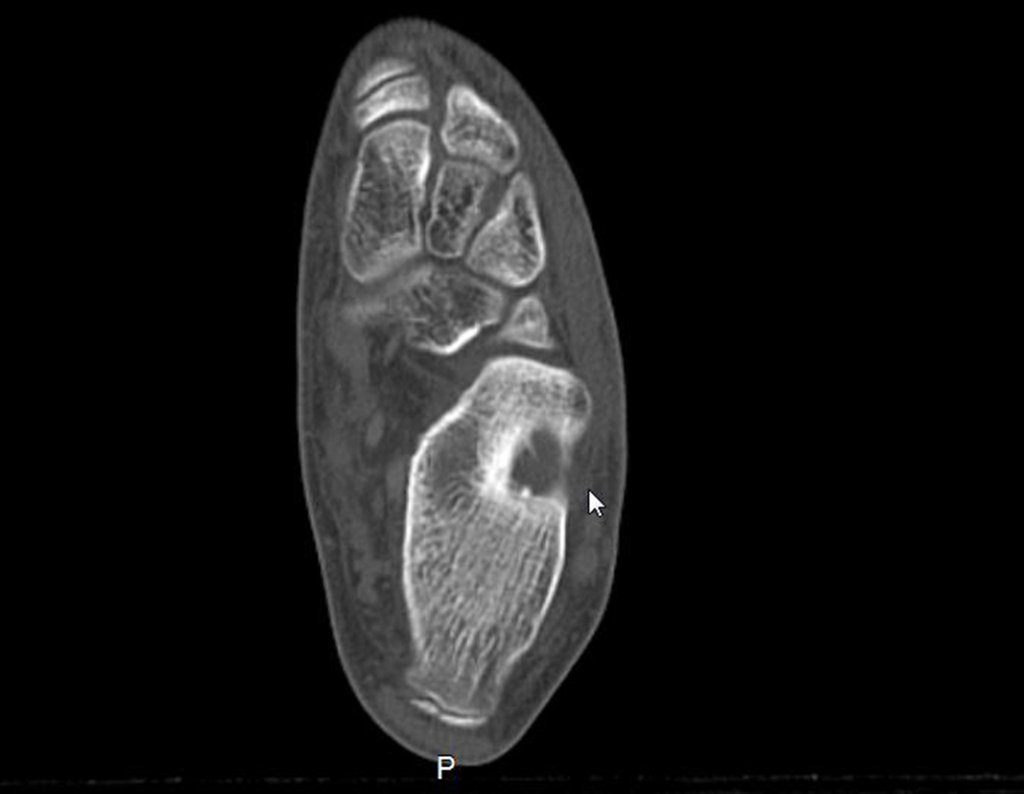
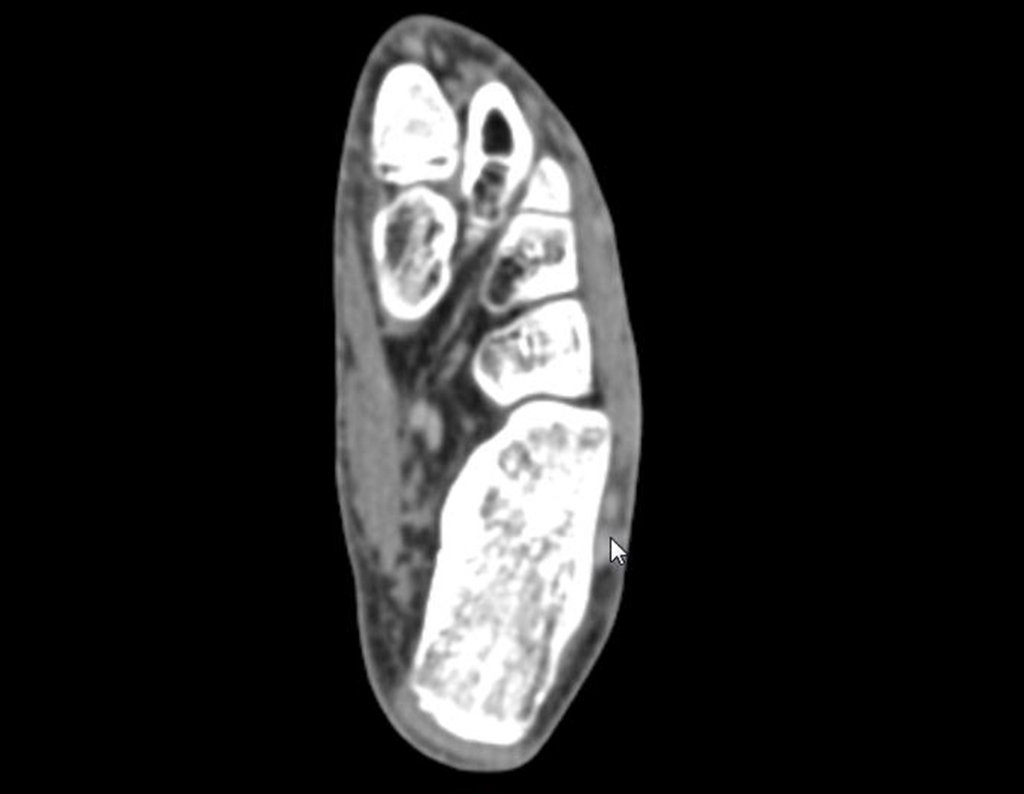
Após quatro meses da radioablação, devido à persistência do quadro doloroso, realizou nova tomografia, em 17/08/2014.
As imagens desta tomografia computadorizada, após a radioablação, são analisadas nas figuras 15 a 20.
Qual é o significado desta imagem? Cicatriz? Persistência da lesão? O paciente continua com a mesma sintomatologia?
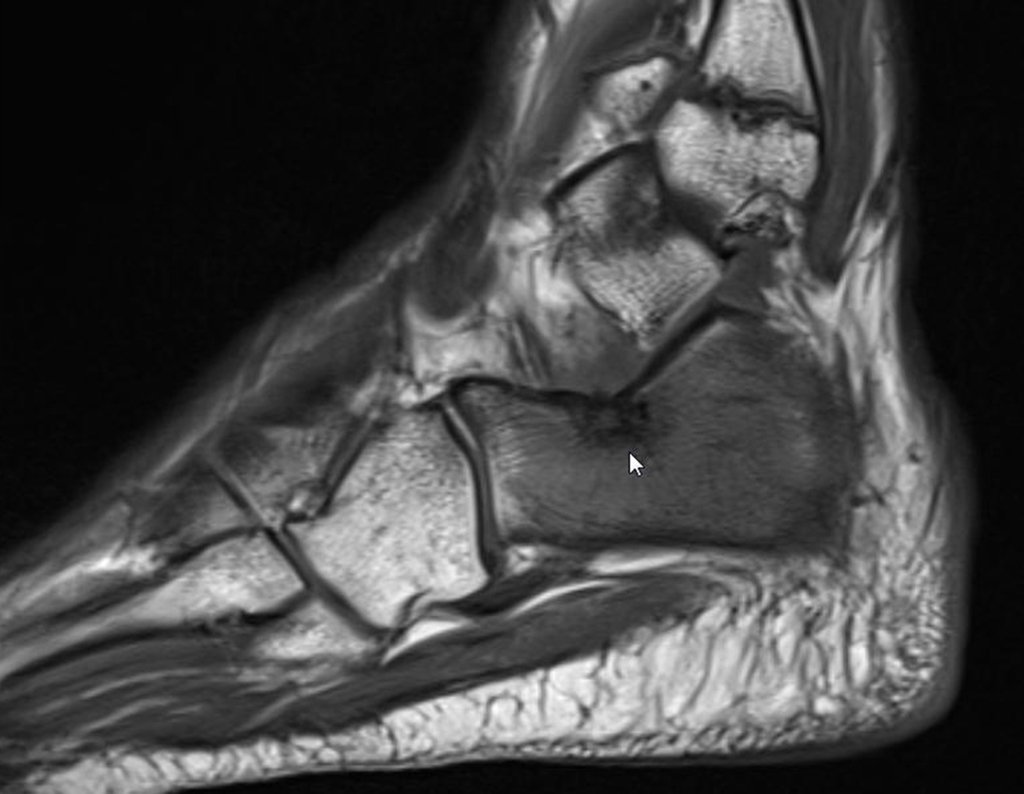
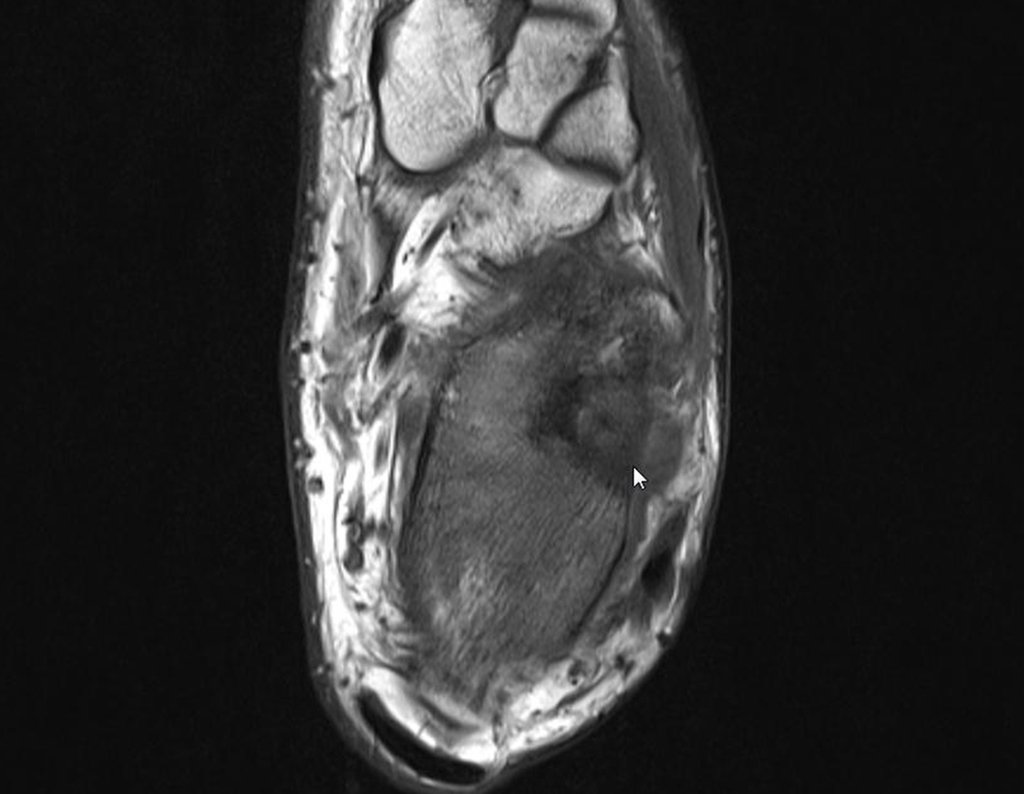
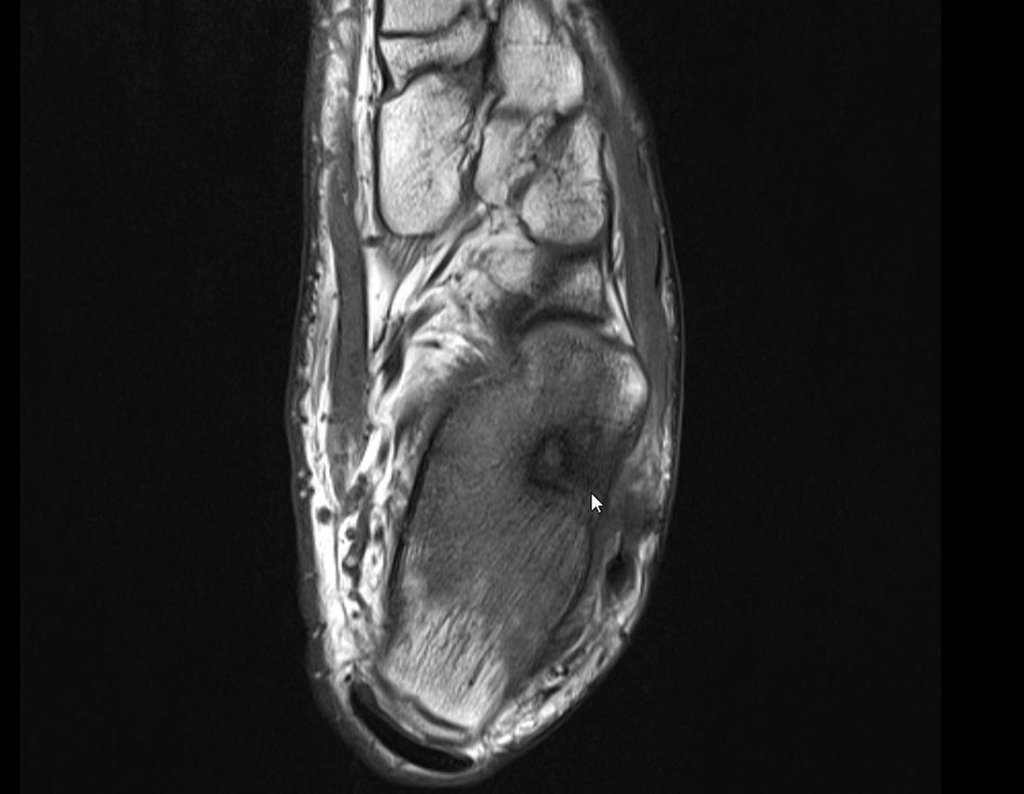
Indicado fisioterapia analgésica e troca de medicação. Sem obter melhora da sintomatologia, foi realizada uma ressonância magnética, para melhor avaliação do quadro.
O paciente é encaminhado para uma segunda opinião, sendo avaliado em dezembro de 2014, figuras 35 a 39.
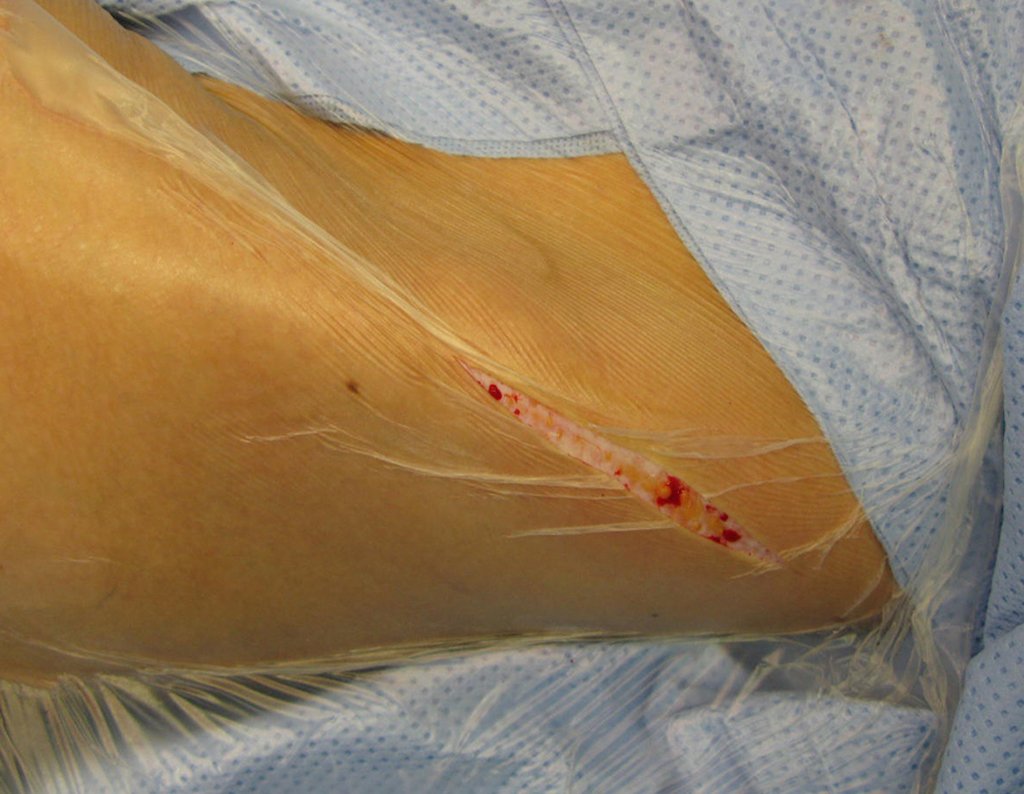
Após cuidadosa análise do caso e com a evolução insatisfatória, o paciente foi submetido a cirurgia em janeiro de 2015, para ressecção da lesão e colocação de enxerto autólogo do Ilíaco.
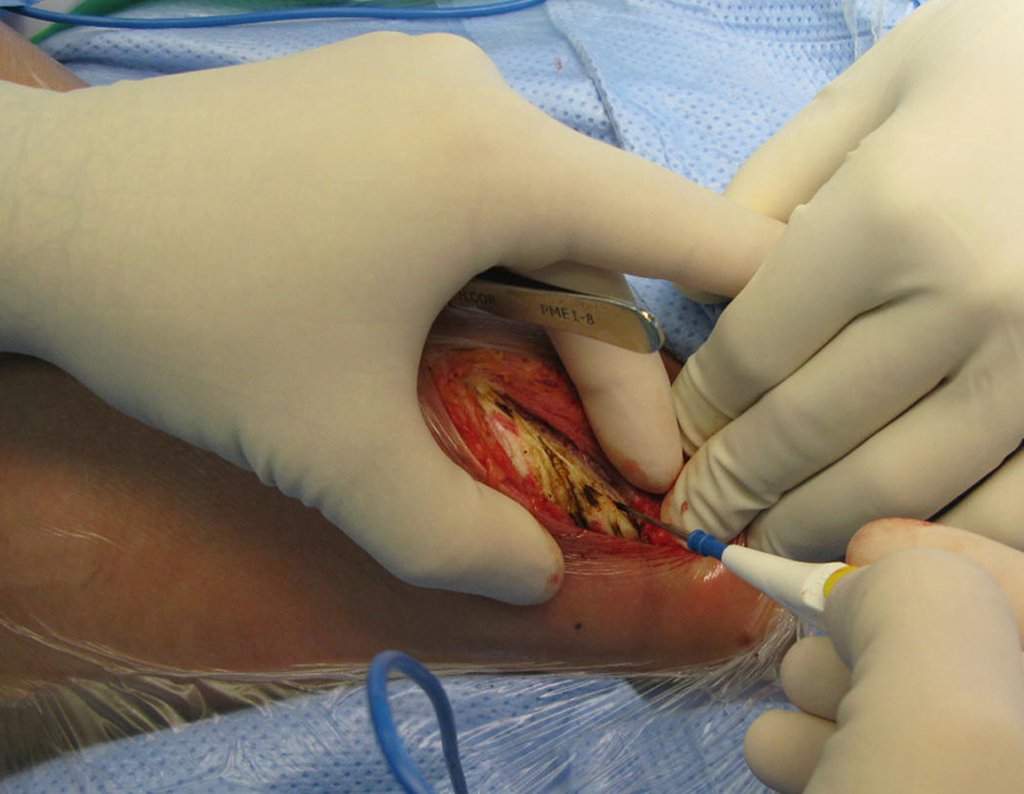
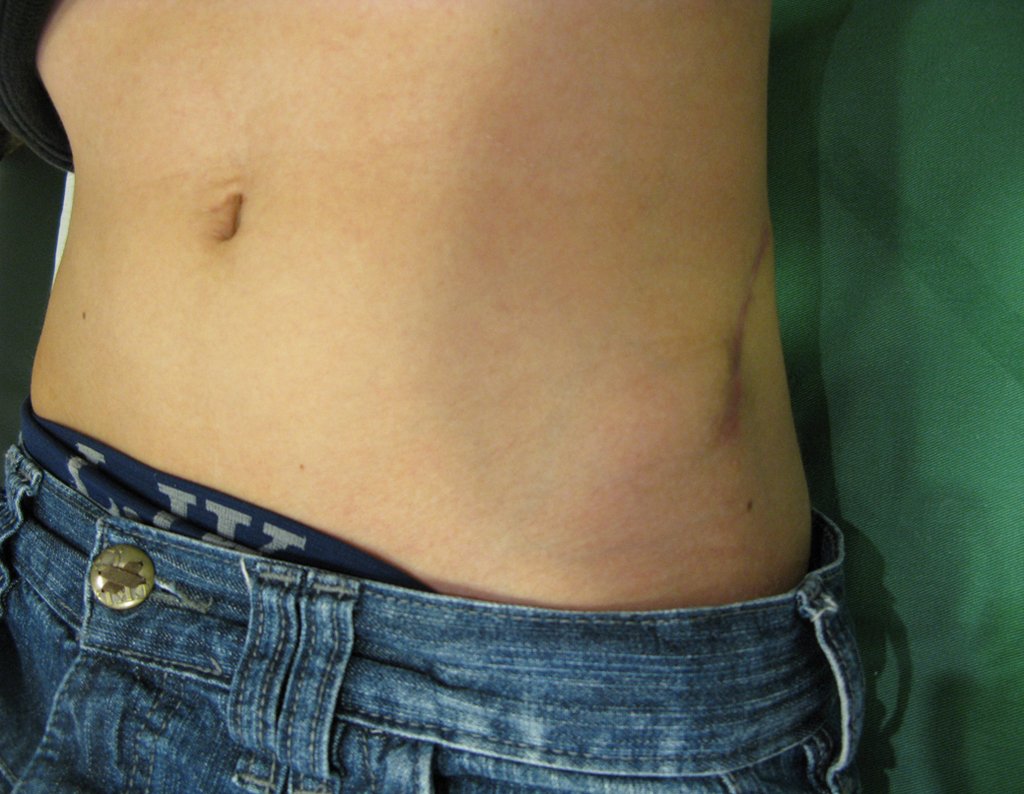
A retirada de enxerto de ilíaco também deve ser feita com acesso cirúrgico e hemostasia adequada. Para isto é preciso incisar a pele por sobre a crista ilíaca, apenas pele e subcutâneo, realizar hemostasia cuidadosa com eletrocautério e rebater a pele distalmente, contornando a inserção do músculo oblíquo do abdome. Este deve ser desinserido da crista, como se estivéssemos “ruginando” o osso, com o bisturi elétrico. Não se deve cortar o músculo, como habitualmente fazem os cirurgiões iniciante, pois haverá sangramento.
Desta maneira poderemos realizar um acesso amplo, seguro e sem perda sanguínea desnecessária, figuras 51 a 58.
Vídeo 1: Preparando o enxerto.
O calcâneo é um osso de carga, e a sua reconstrução com enxerto ósseo autólogo tem a melhor integração, permitindo a recuperação precoce da função do paciente.
Retorno ao consultório no pós-operatório de 8 dias.
Vídeo 2: Pós-operatório de seis semanas, em 25/02/2015.
Vídeo 3: Mobilidade normal do tornozelo.
Vídeo 4: Paciente deambulando com carga total – pós-operatório de três meses.
Autor: Prof. Dr. Pedro Péricles Ribeiro Baptista
Oncocirurgia Ortopédica do Instituto do Câncer Dr. Arnaldo Vieira de Carvalho
Consultório: Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – S.P.
Fone:+55 11 3231-4638 Cel.:+55 11 99863-5577 Email: drpprb@gmail.com