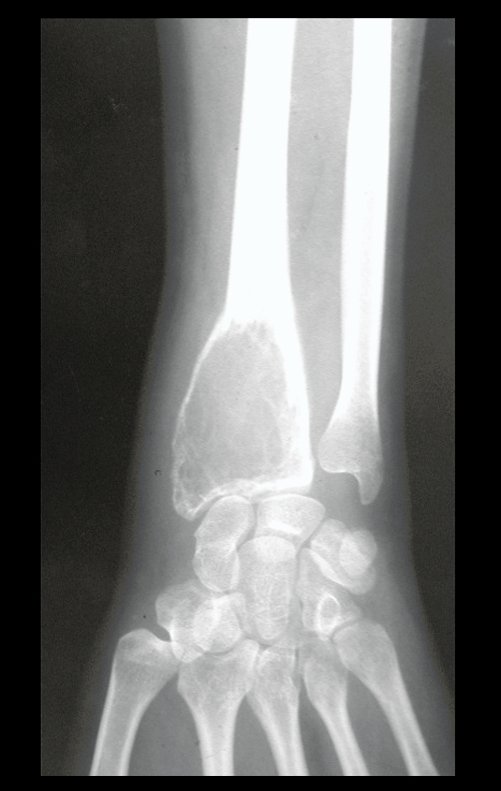
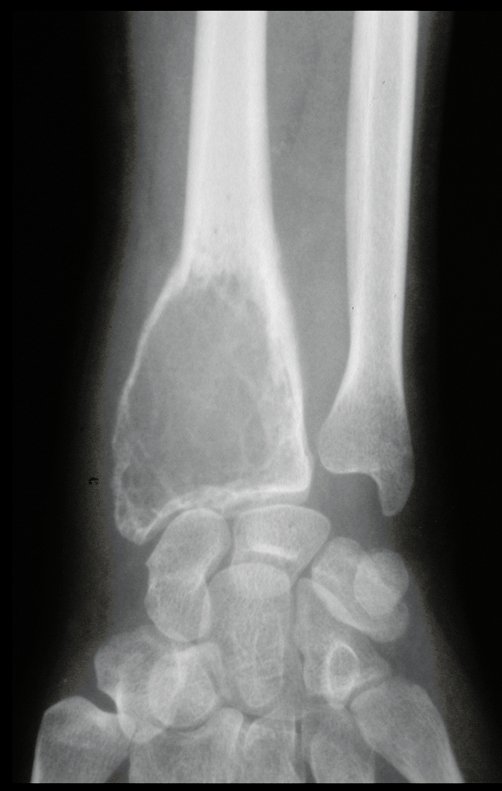
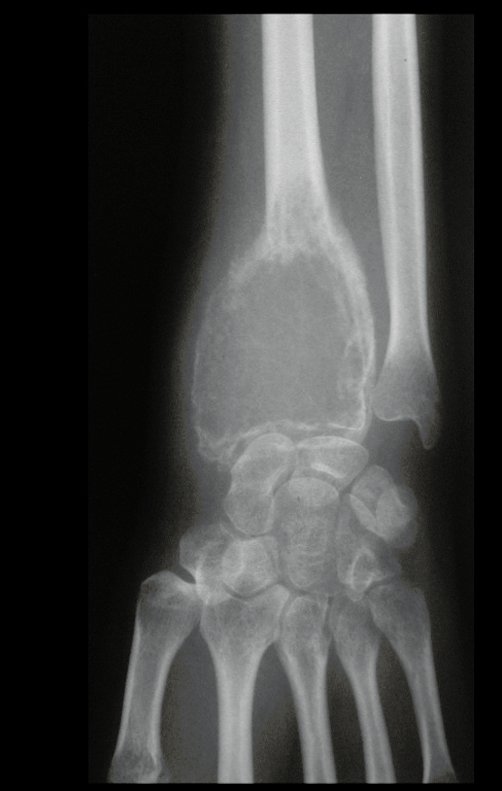
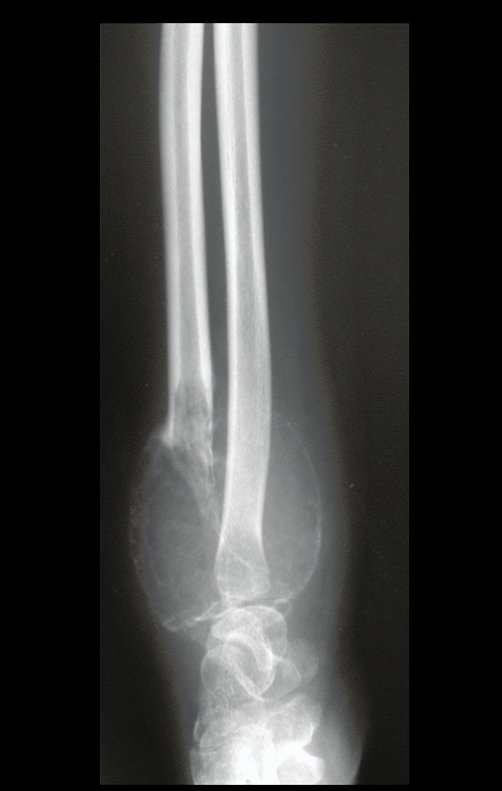
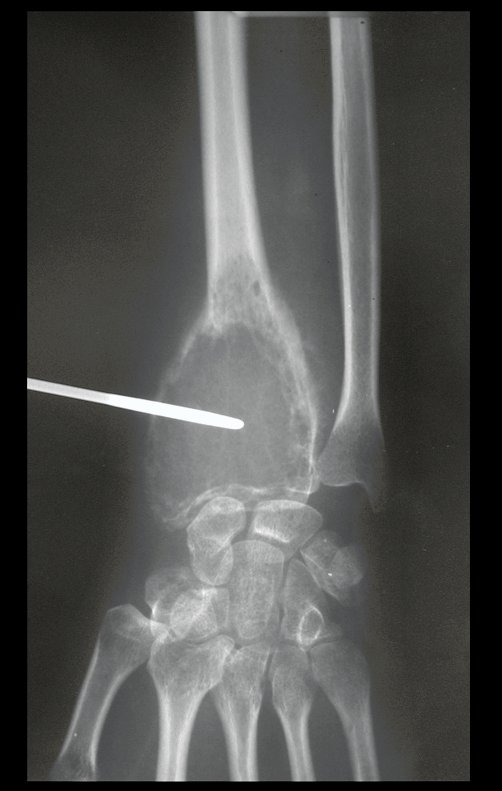
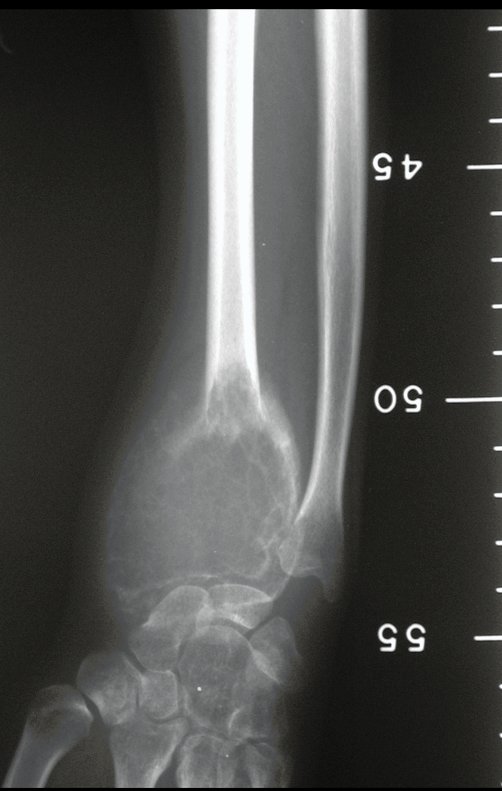
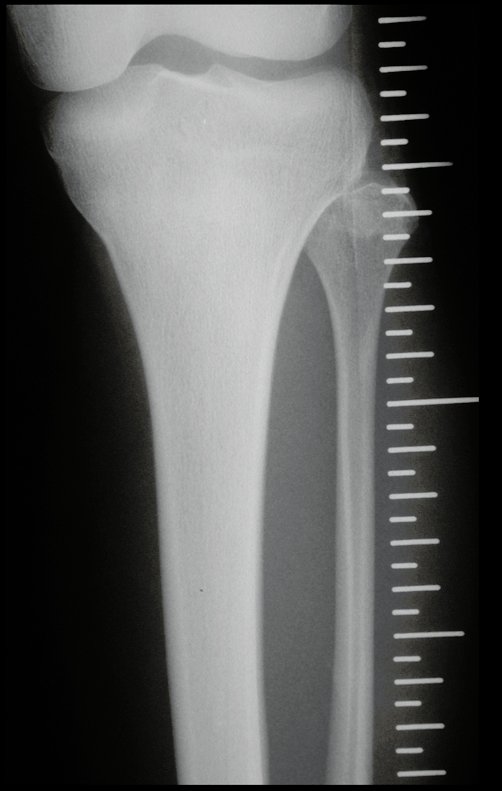
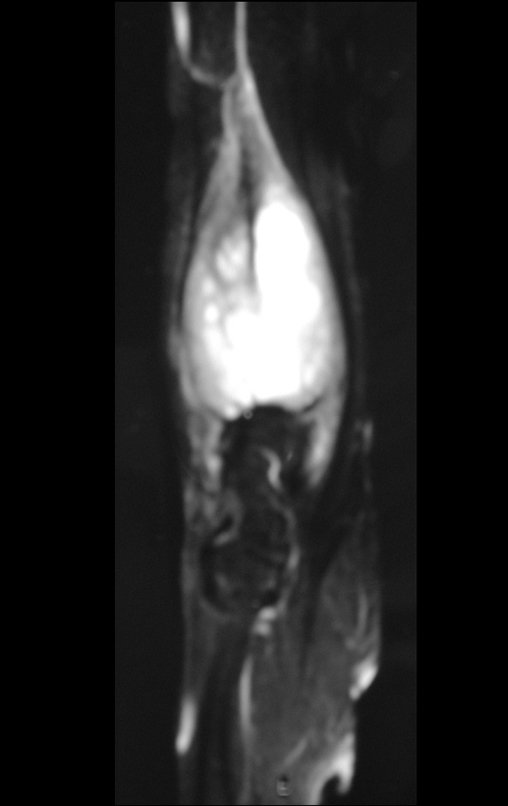
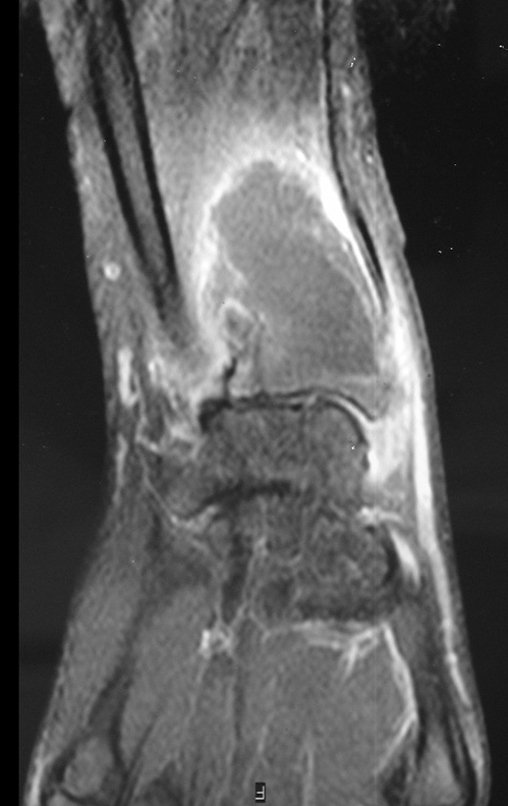
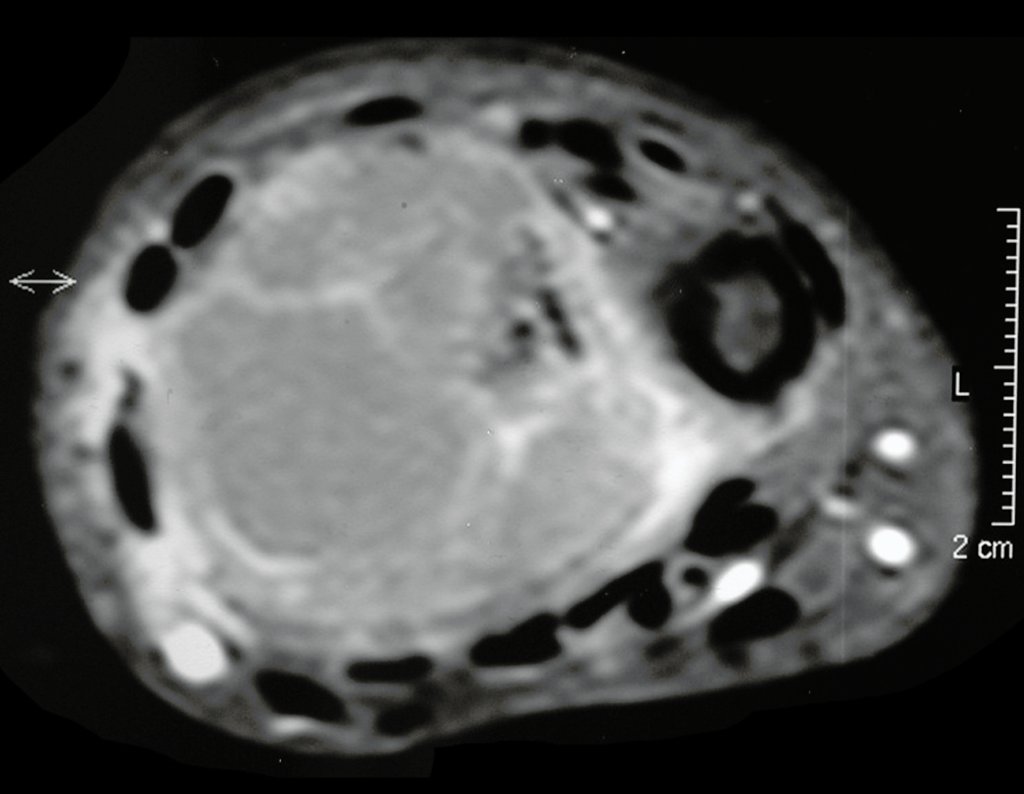
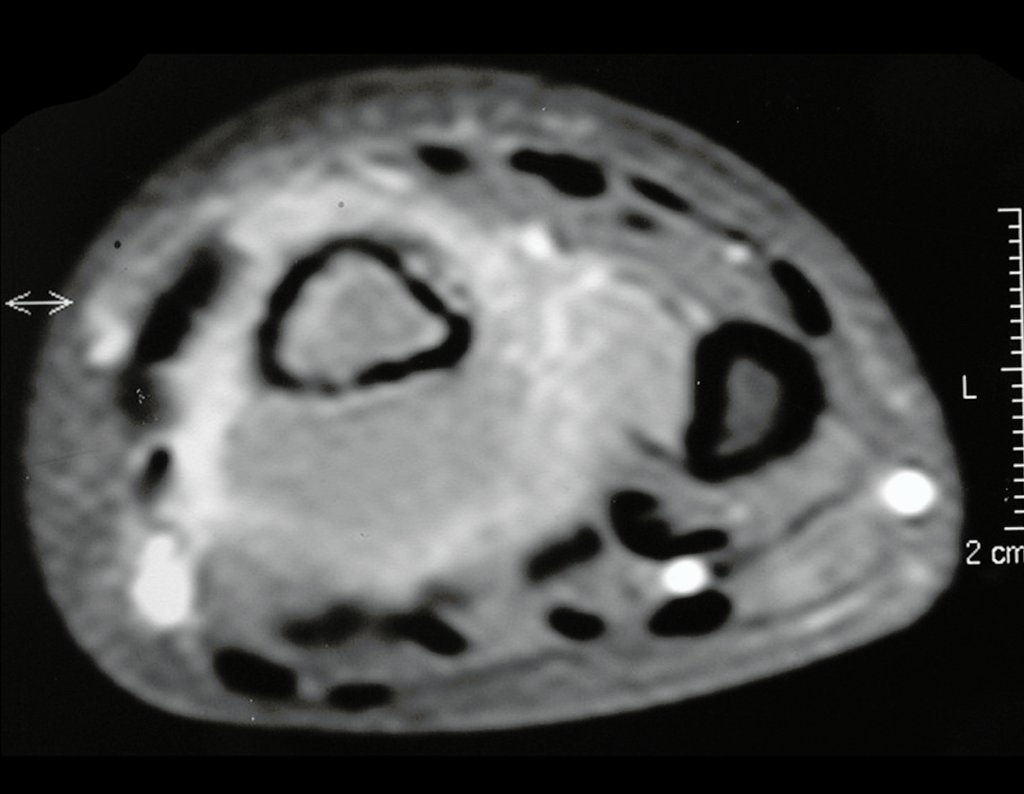
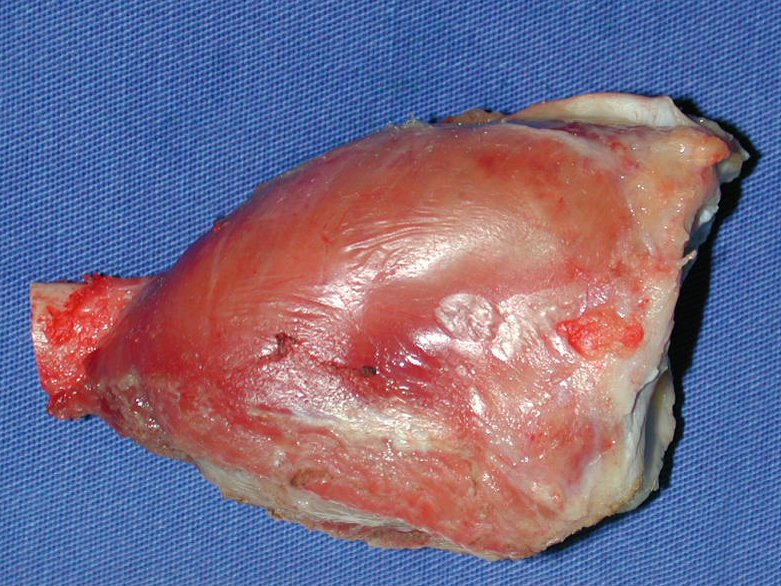
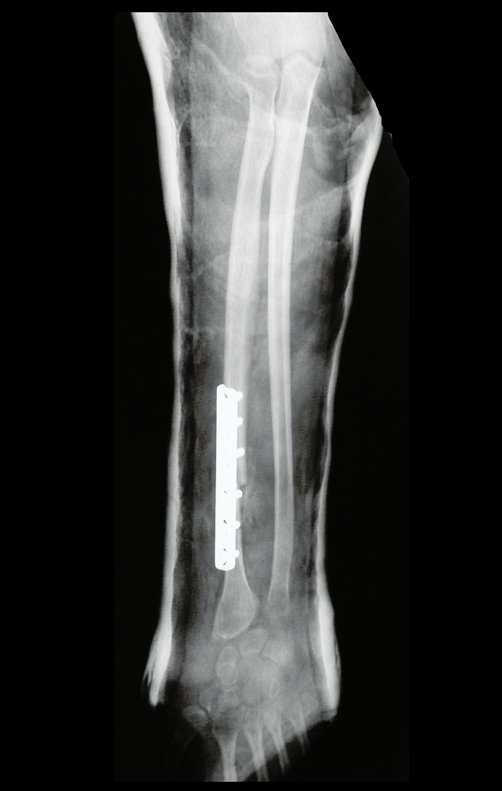
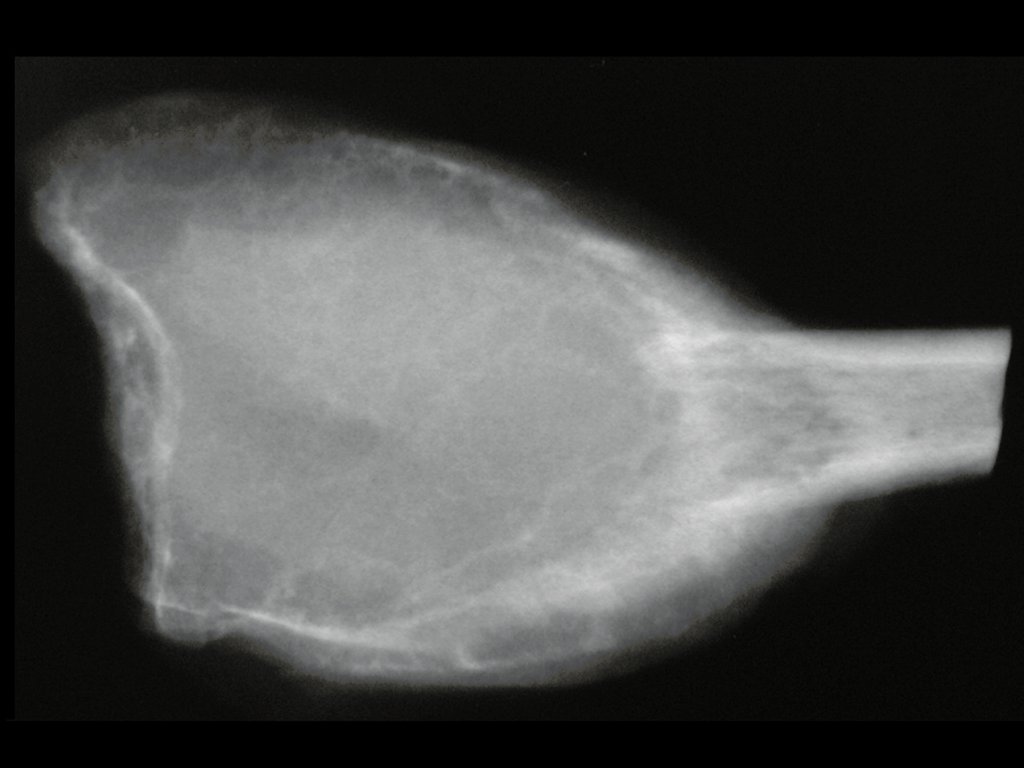
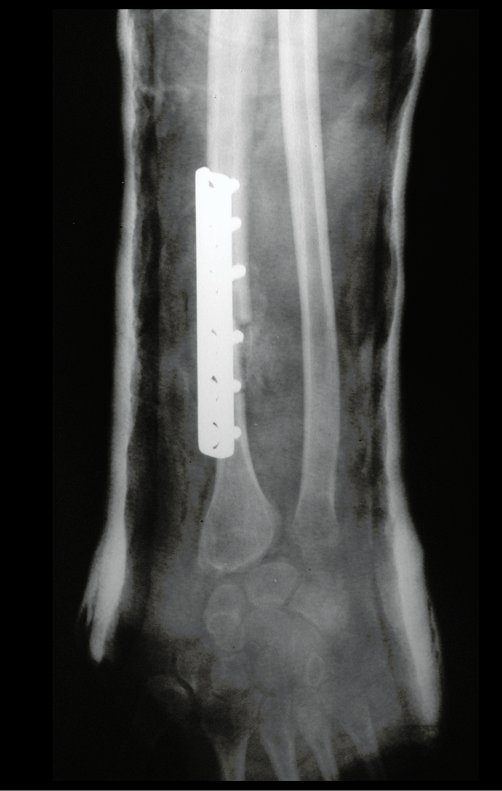
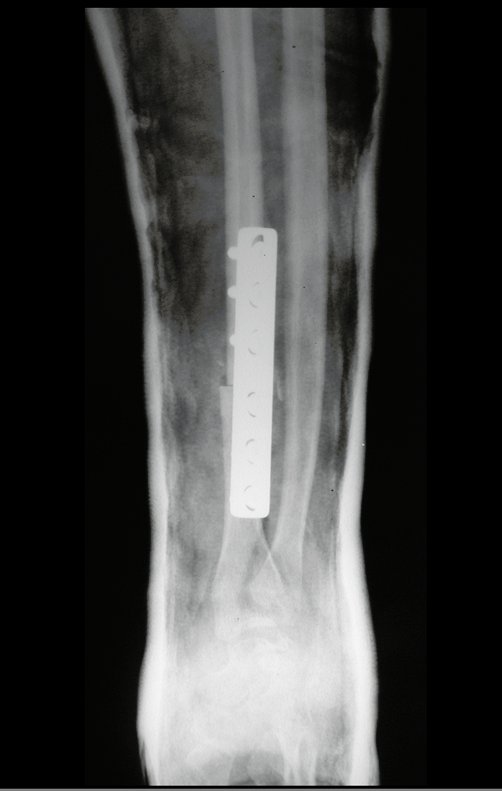
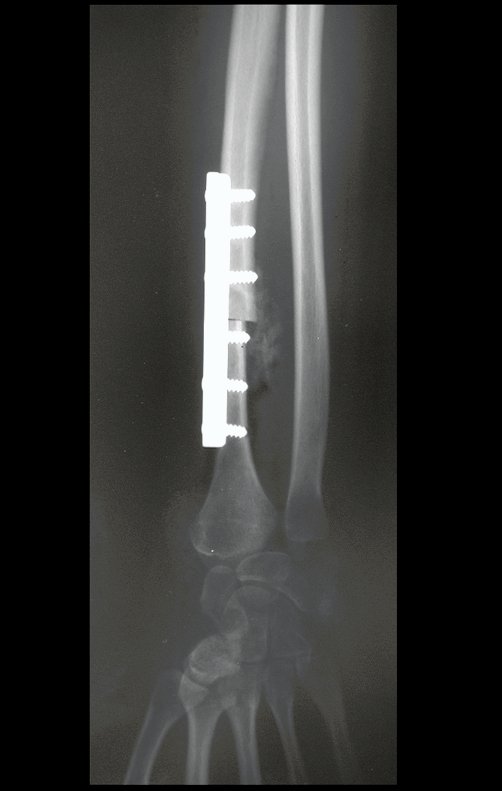
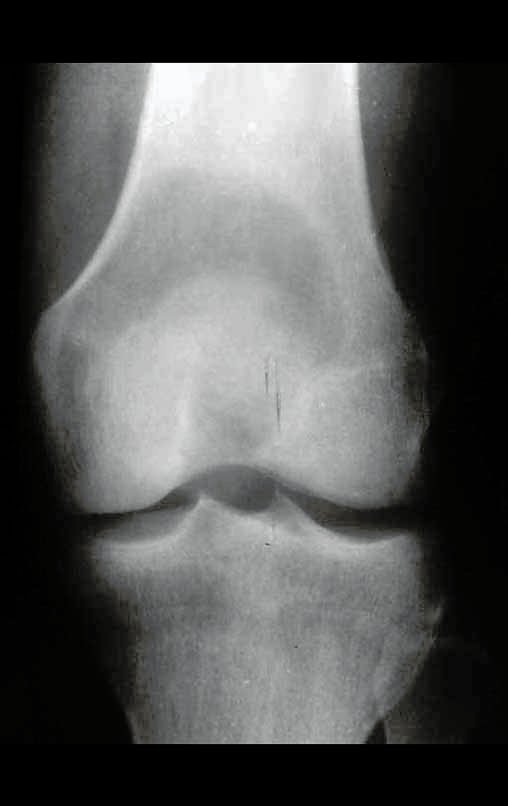
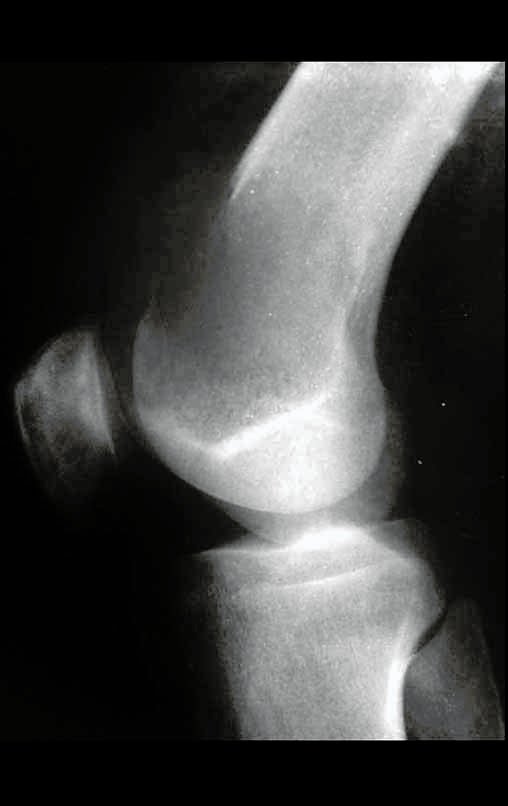
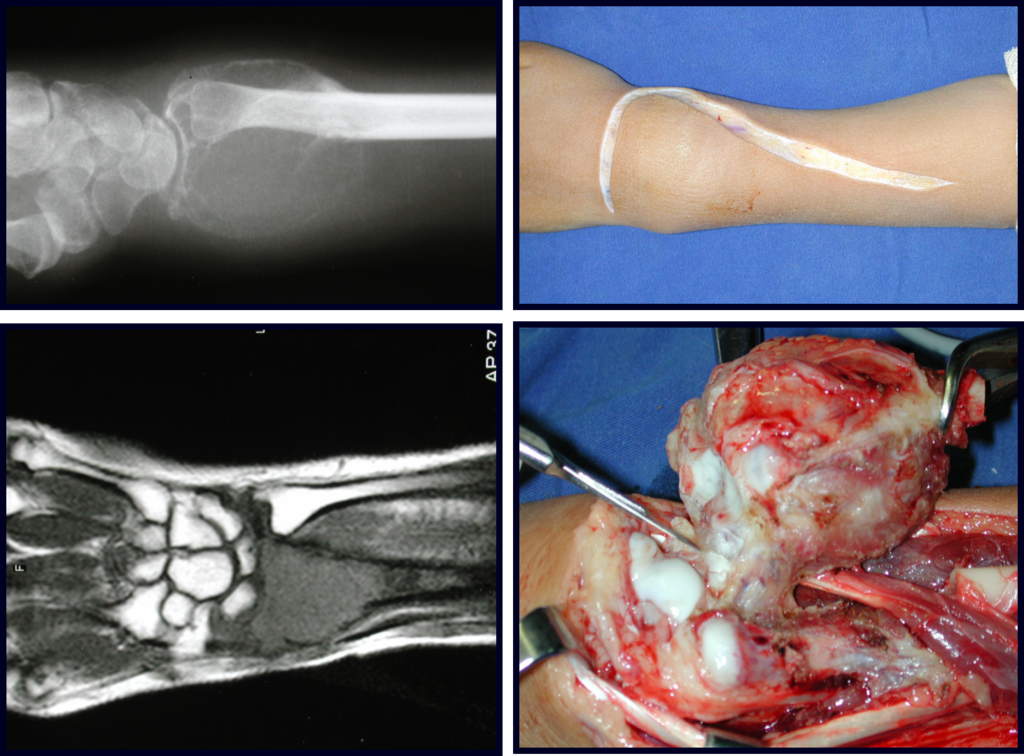
Tumor de células gigantes do rádio: Paciente feminina, 26 anos de idade, com dor no punho esquerdo havia dois meses. Procurou atendimento inicial em janeiro do ano 2000, quando foram feitas radiografias e tomografia, apresentando as seguintes imagens (Figuras 1 a 6).
08. Tumor de Células Gigantes do Rádio – Técnica de ressecção do tumor – Técnica de obtenção do enxerto autólogo da fíbula – Técnica de reconstrução do punho
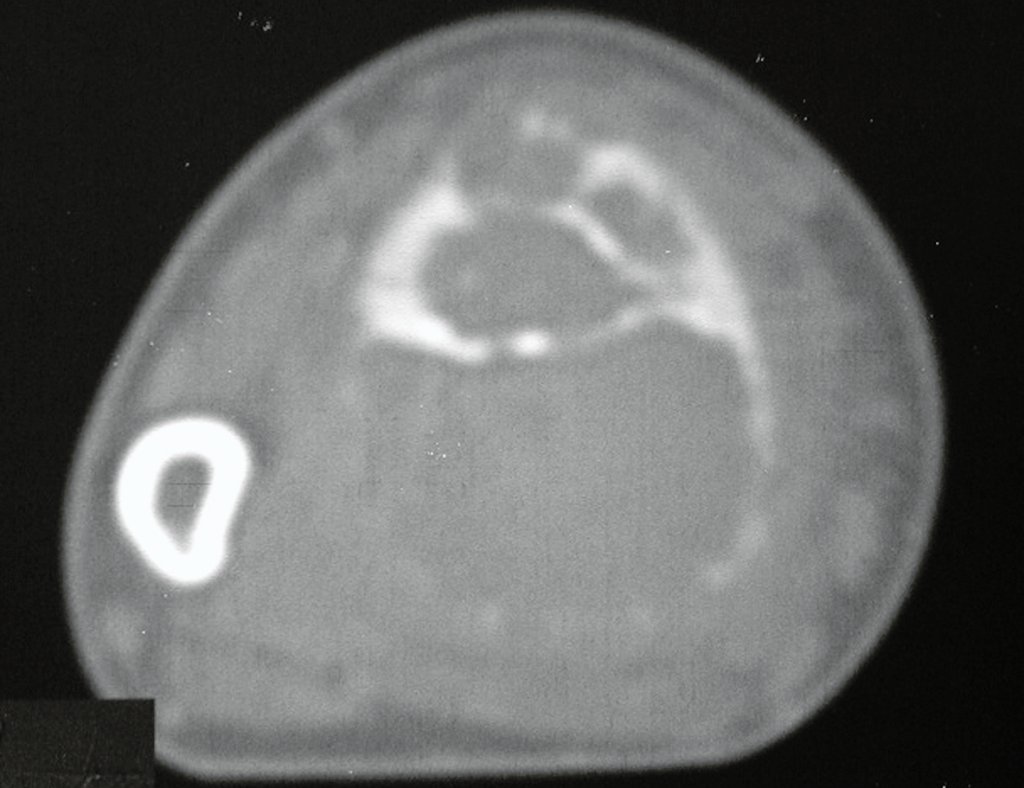
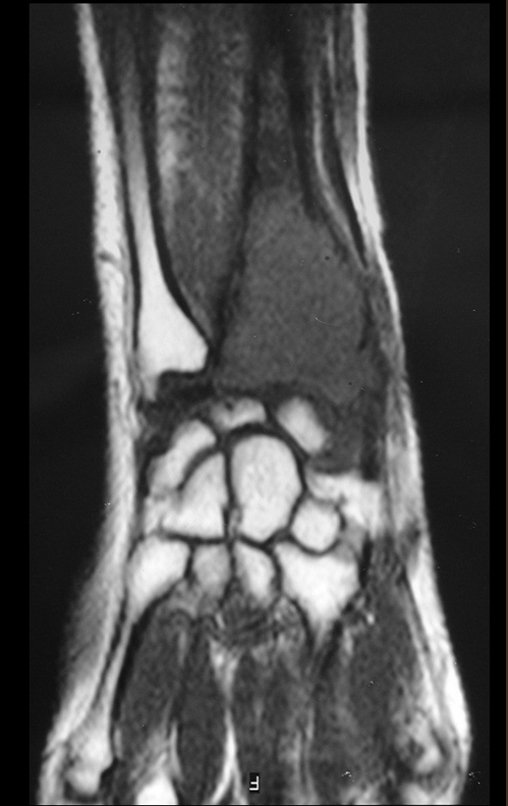
Em maio de 2005, com a suspeita de tumor de células gigantes, foi encaminhada para um segundo hospital, cinco meses do primeiro atendimento. Novo encaminhamento foi feito, agora para nosso atendimento, em outubro daquele ano (Figuras 7 à 10).
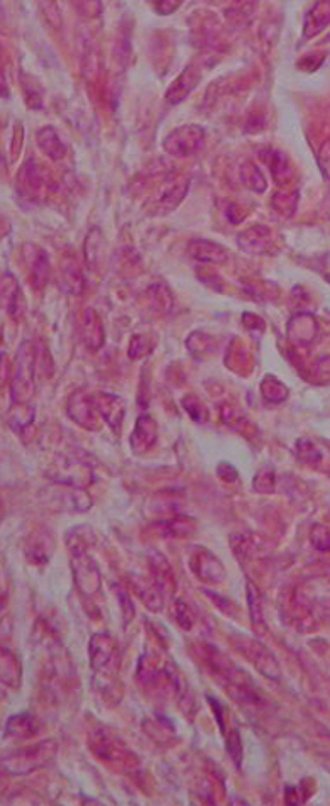
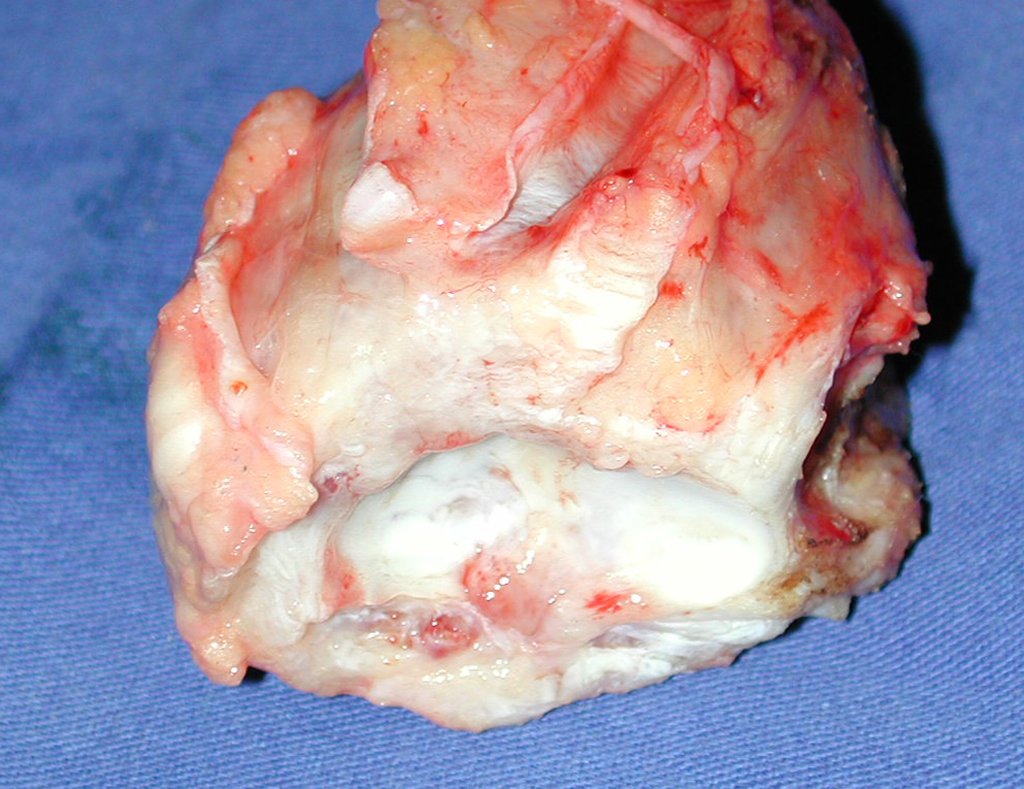
O diagnóstico histológico da biópsia confirmou a suspeita clínica de tumor de células gigantes (Figuras 19 a 24).
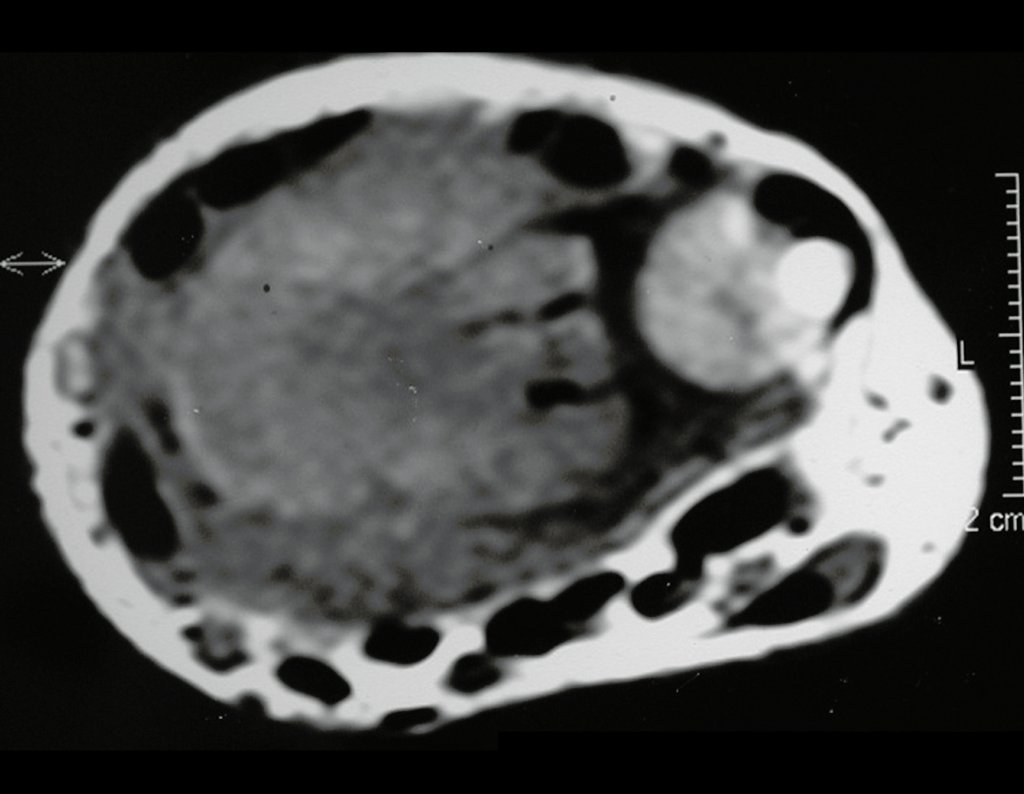
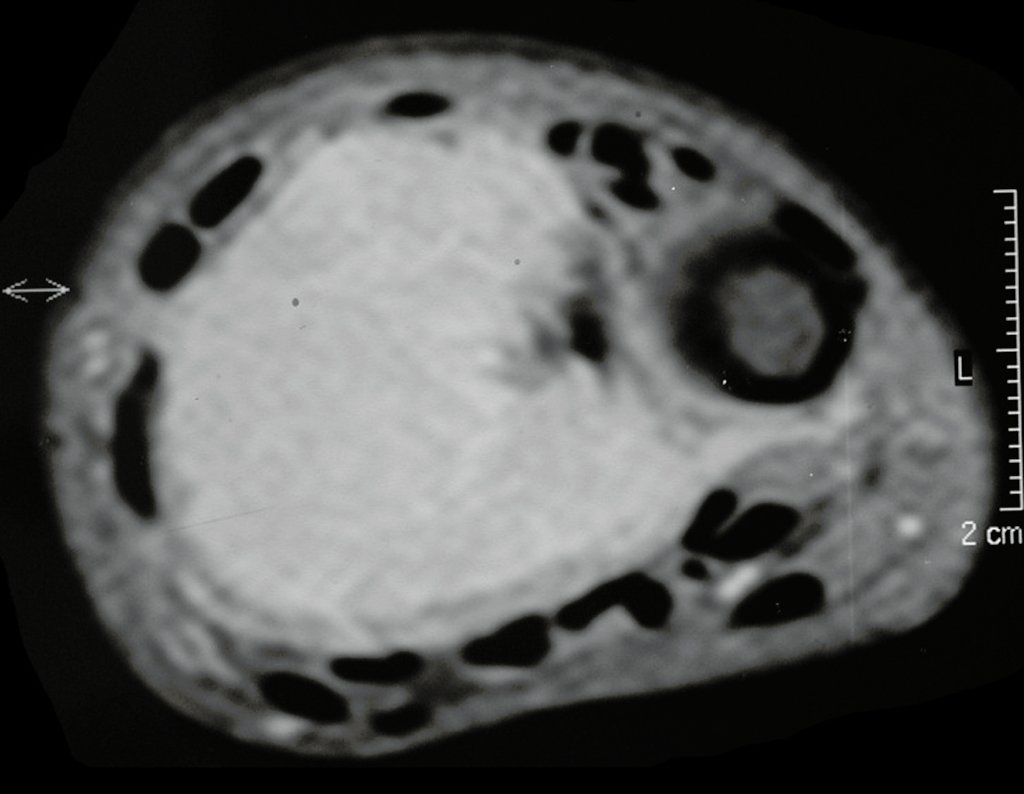
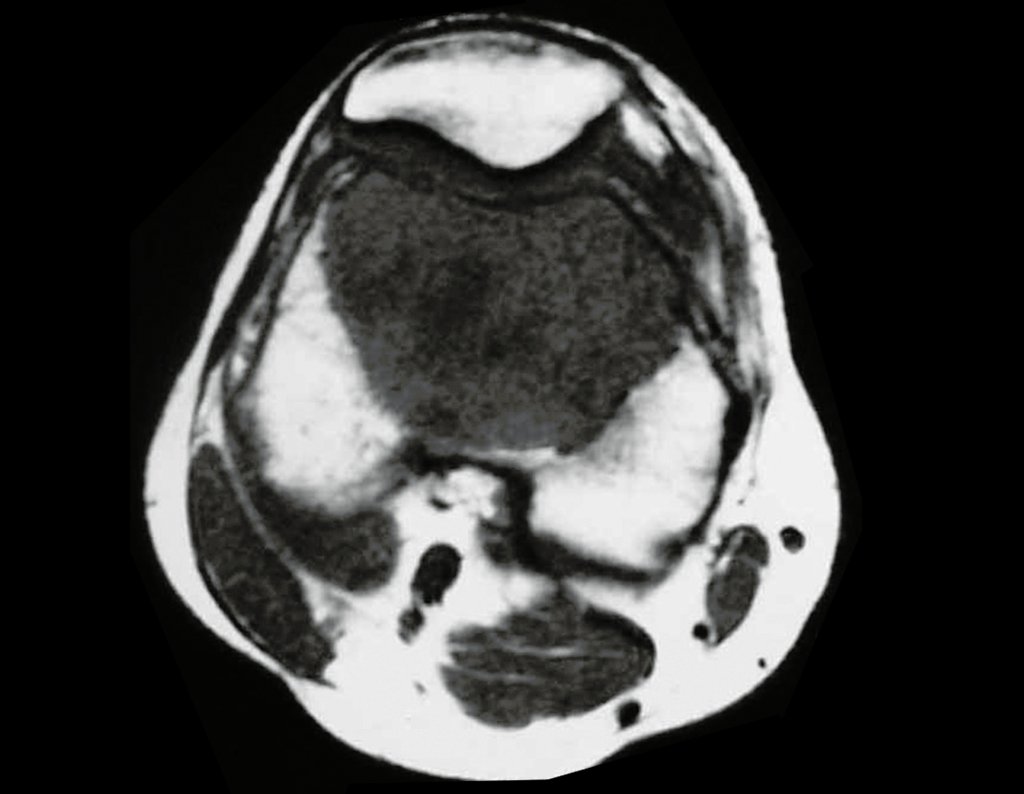
O estudo de ressonância magnética mostra lesão de rarefação óssea, com áreas de necrose, erosão, insuflação e fratura infracção da cortical, com deformidade e afundamento da superfície articular (figuras 25 a 36).
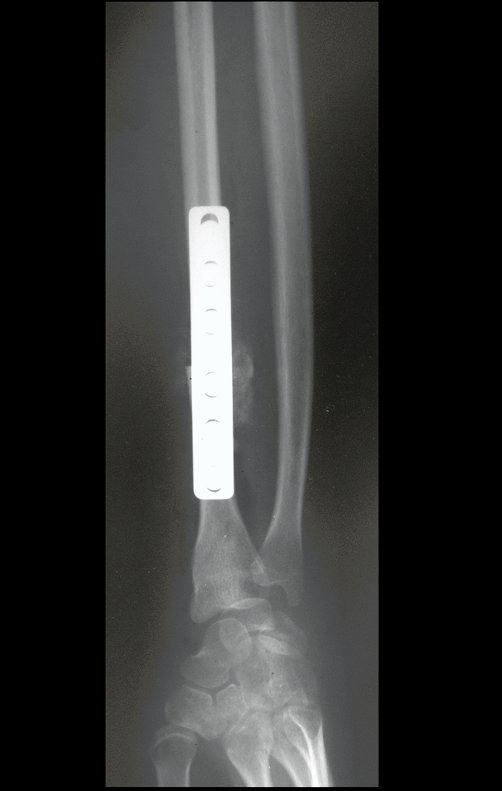
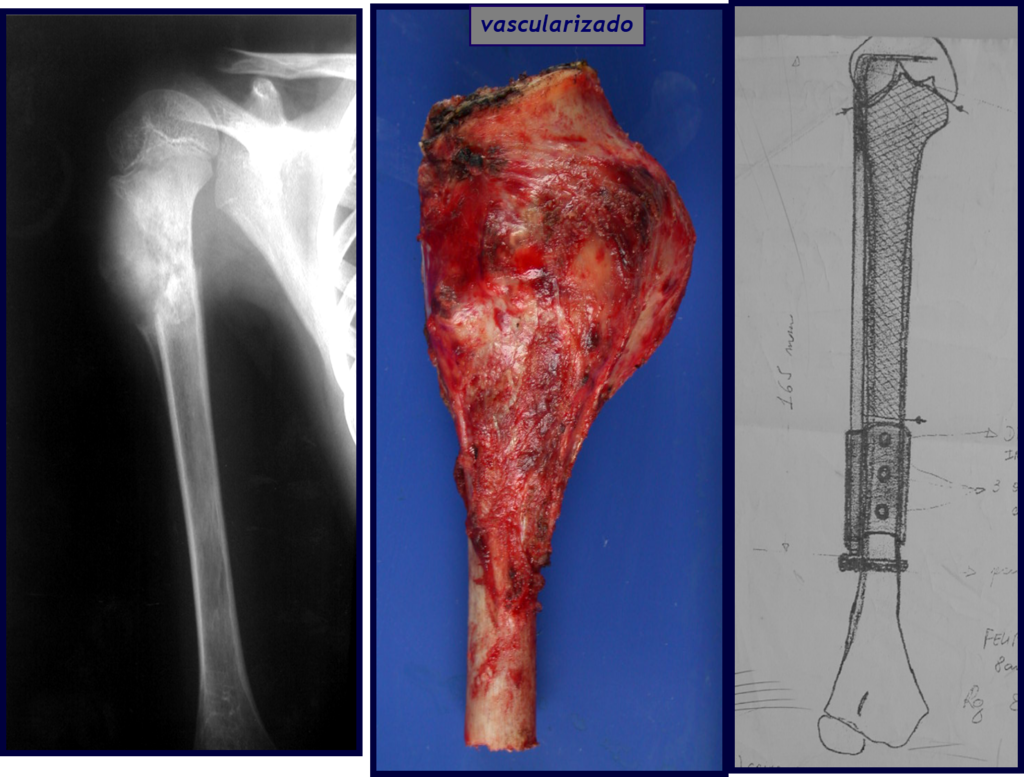
Com este estudo, confirmamos a agressividade local do tumor, e a grande destruição da extremidade distal do rádio esquerdo, com fratura por infracção, deformidade articular e encurtamento do rádio. Nesta situação o tratamento intralesional deve ser contraindicado, devido à alta possibilidade de recidiva local, além da perda da função. Oncologicamente está indicada a ressecção segmentar do rádio, e reconstrução do punho. A artrodese pode ser uma alternativa, mas preferimos preservar a função e a anatomia do punho, sempre que possível. Neste caso, optamos por reconstruir com enxerto autólogo não vascularizado, obtido do segmento proximal da fíbula ipsilateral, que mimetiza melhor o rádio.
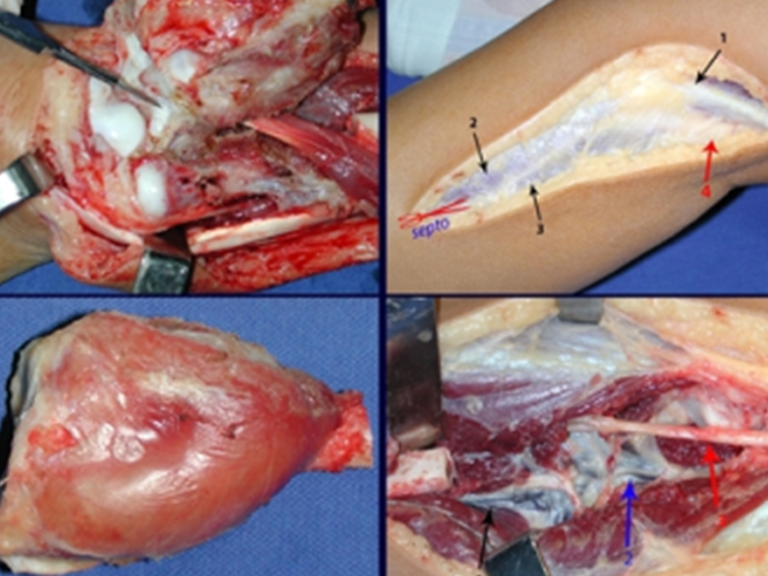
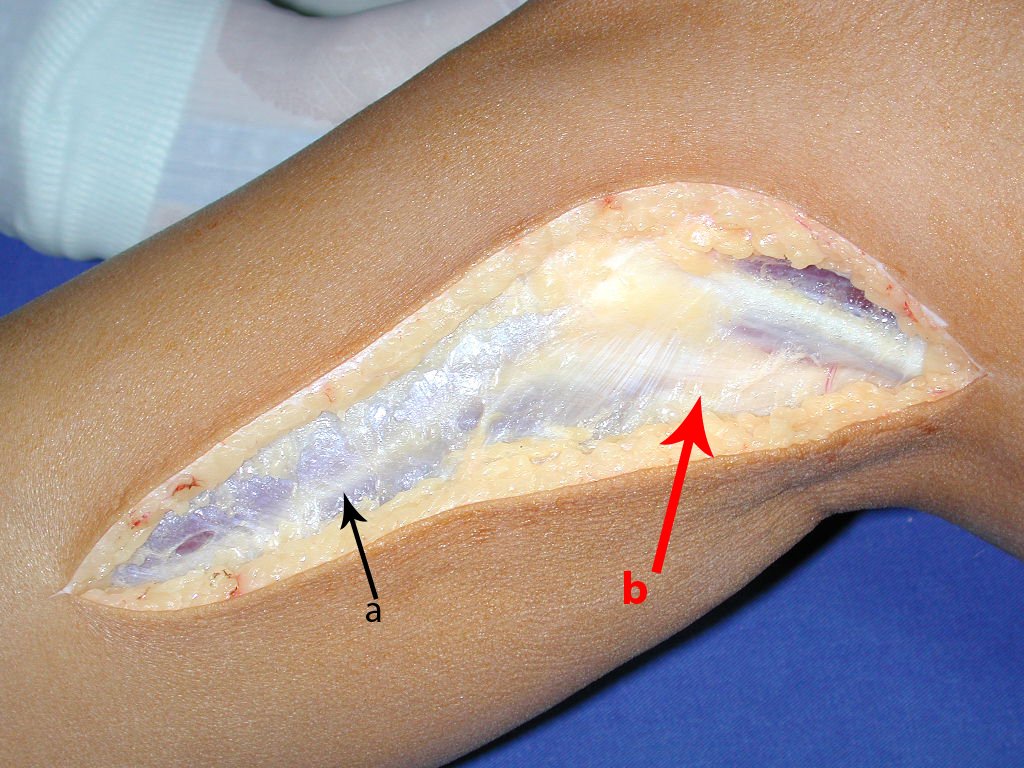
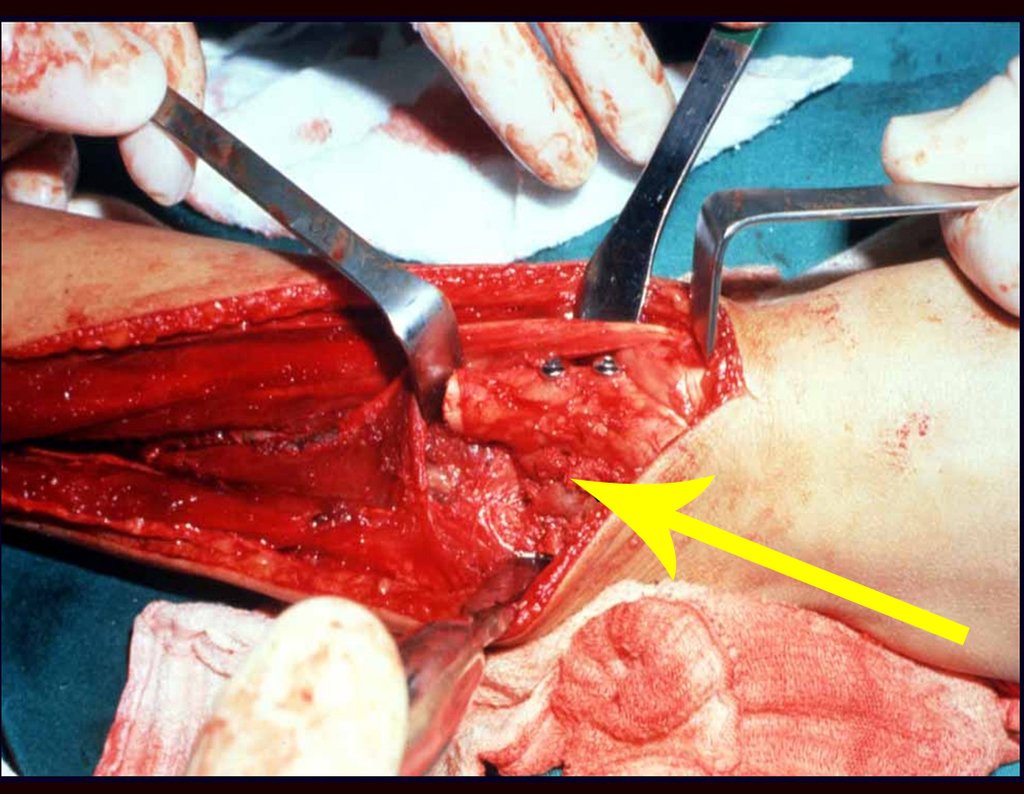
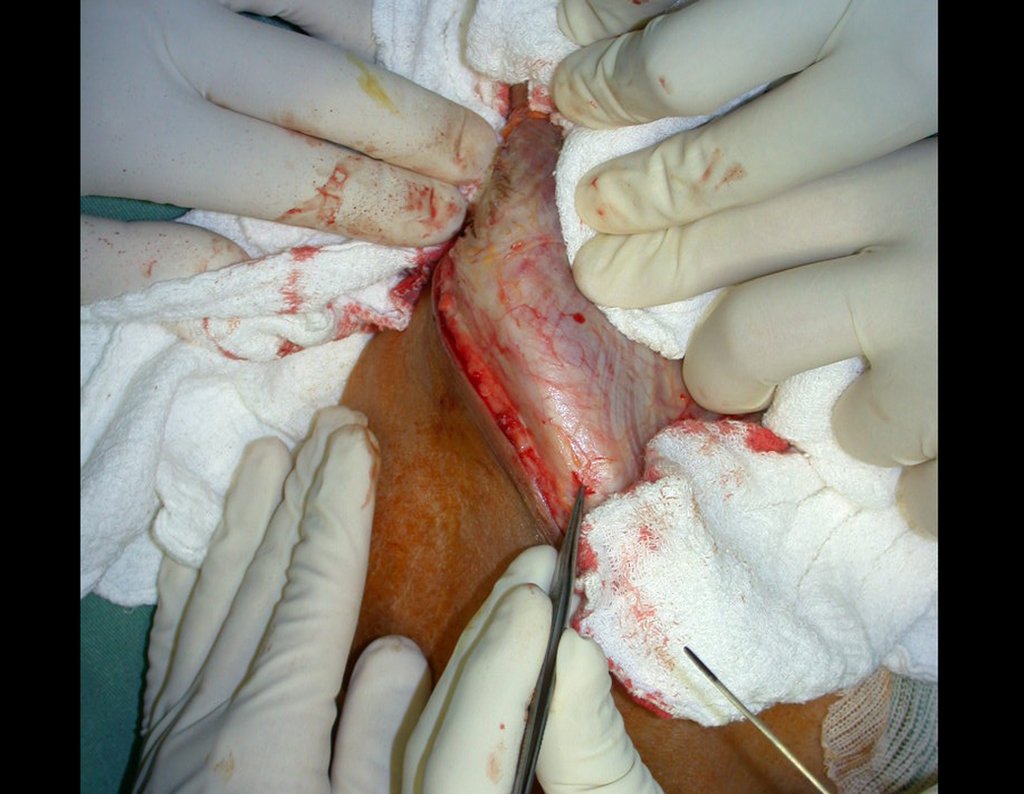
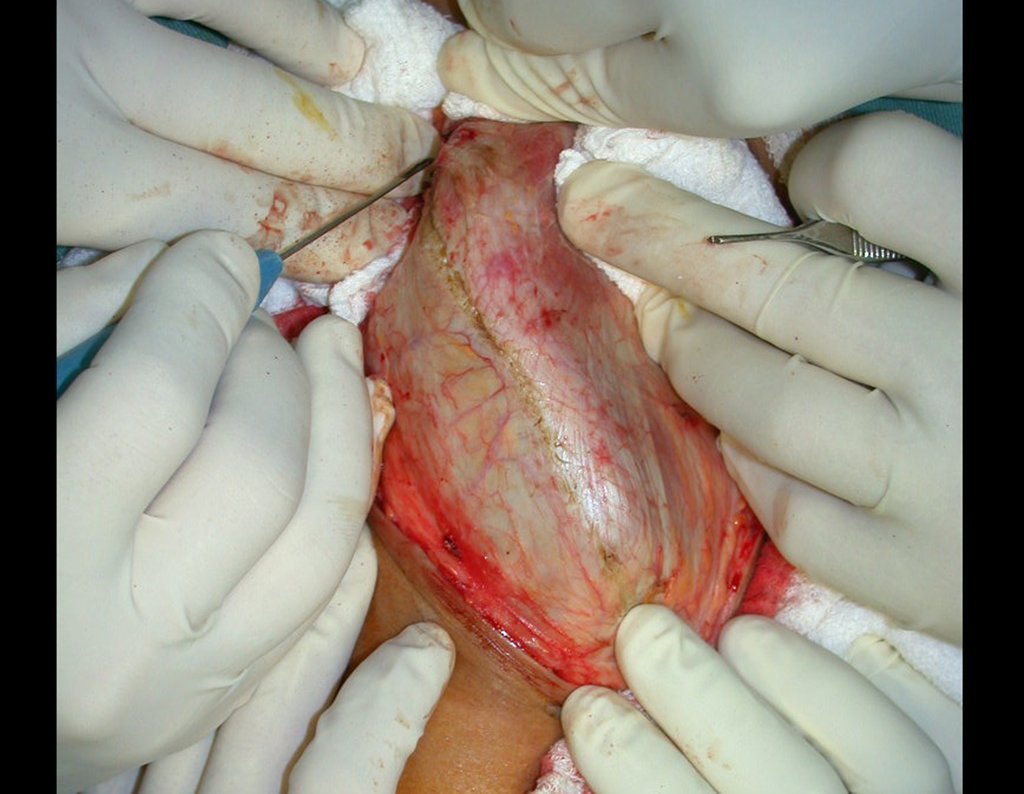
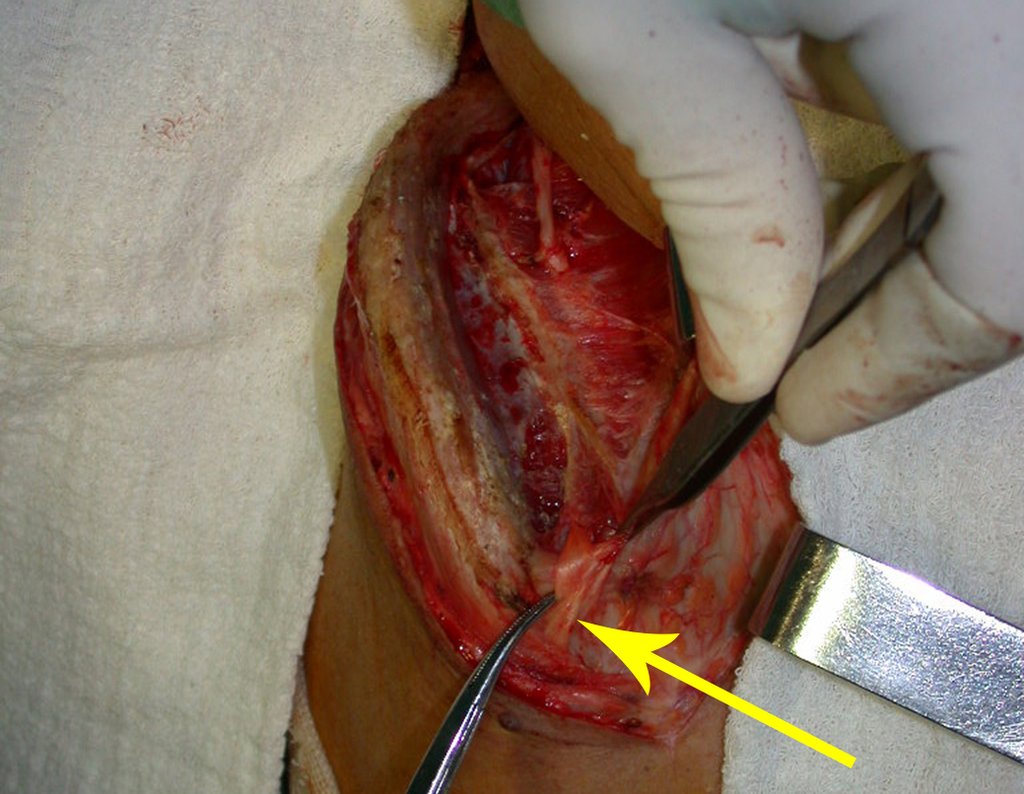
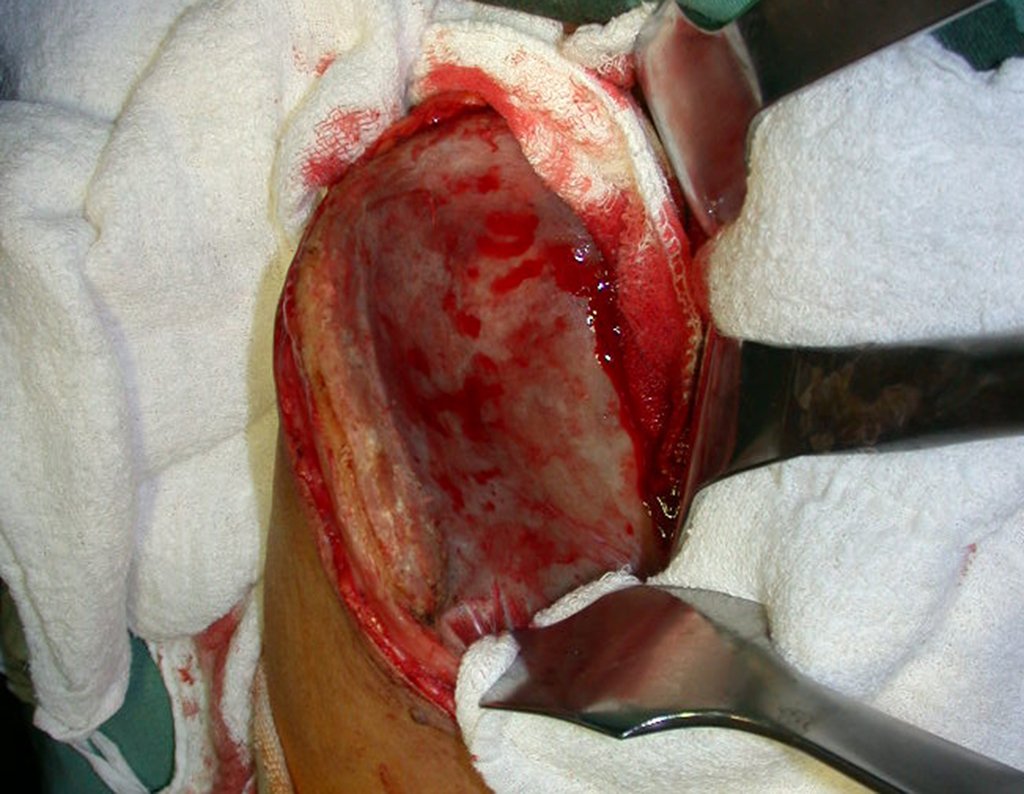
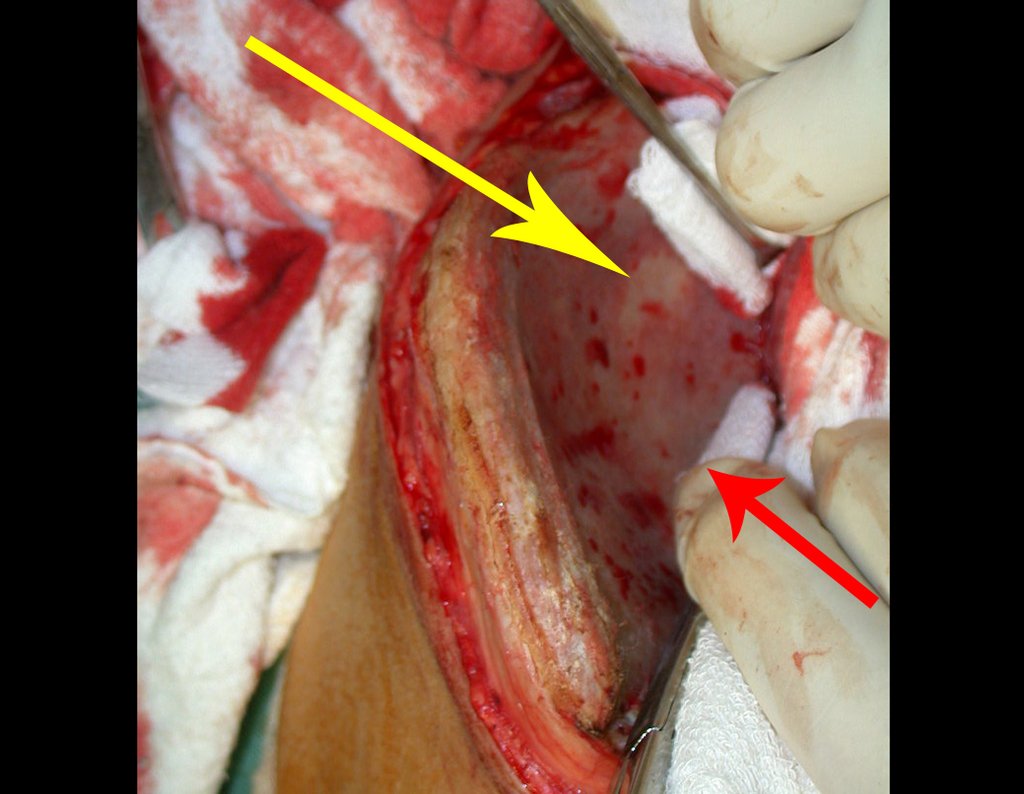
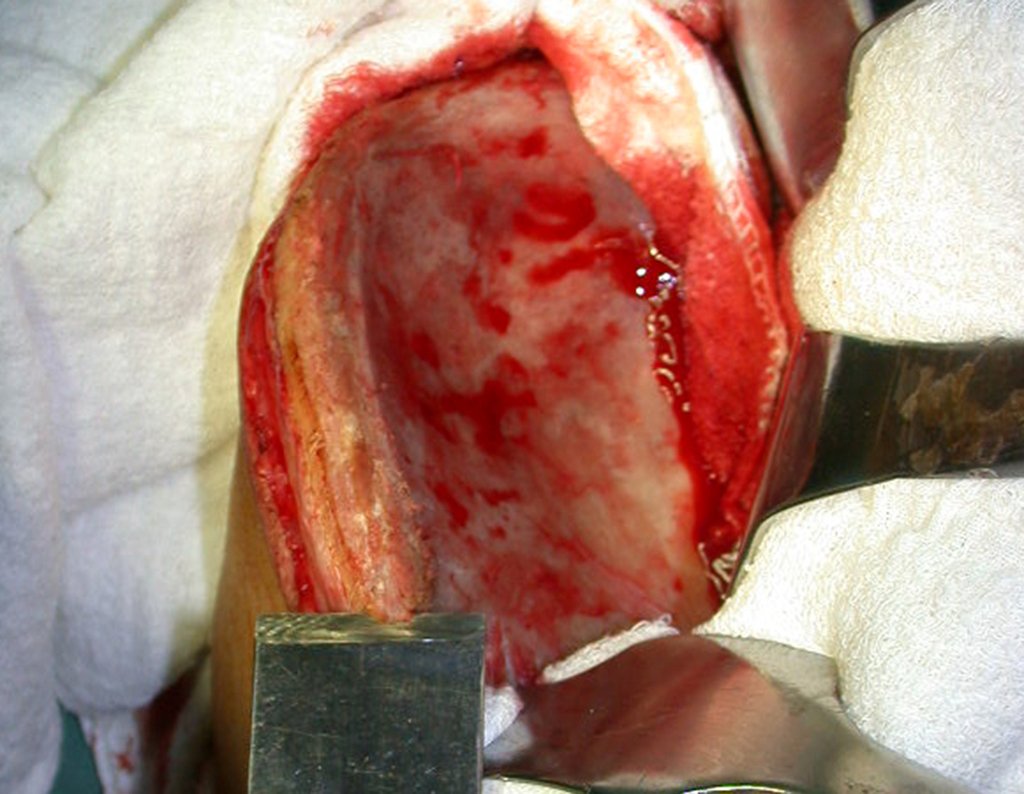
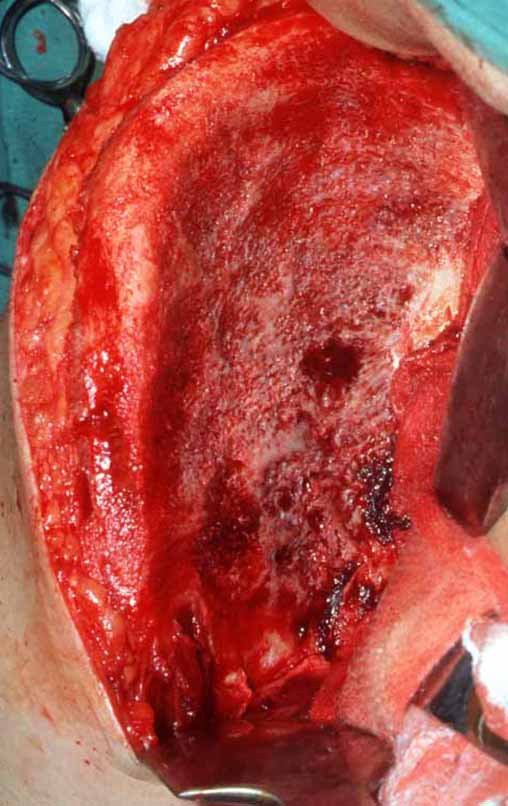
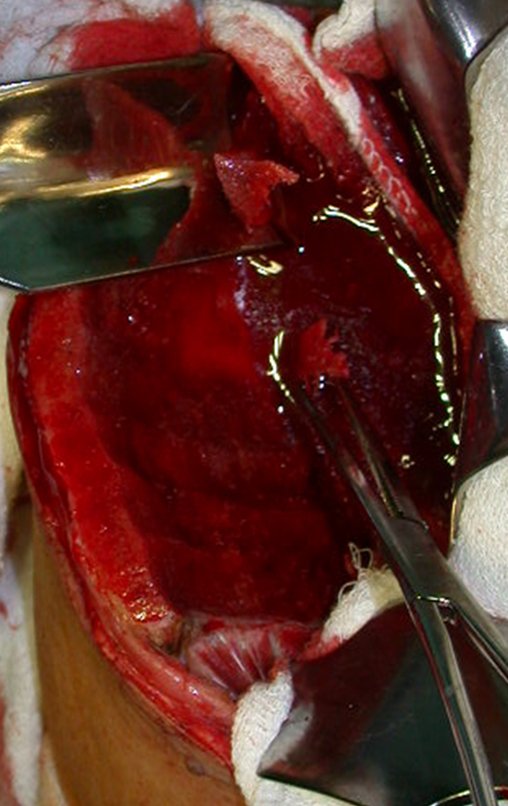
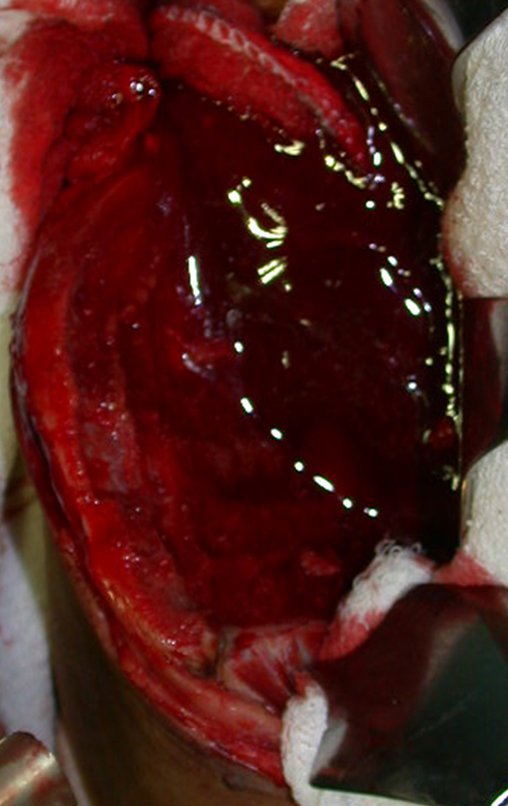
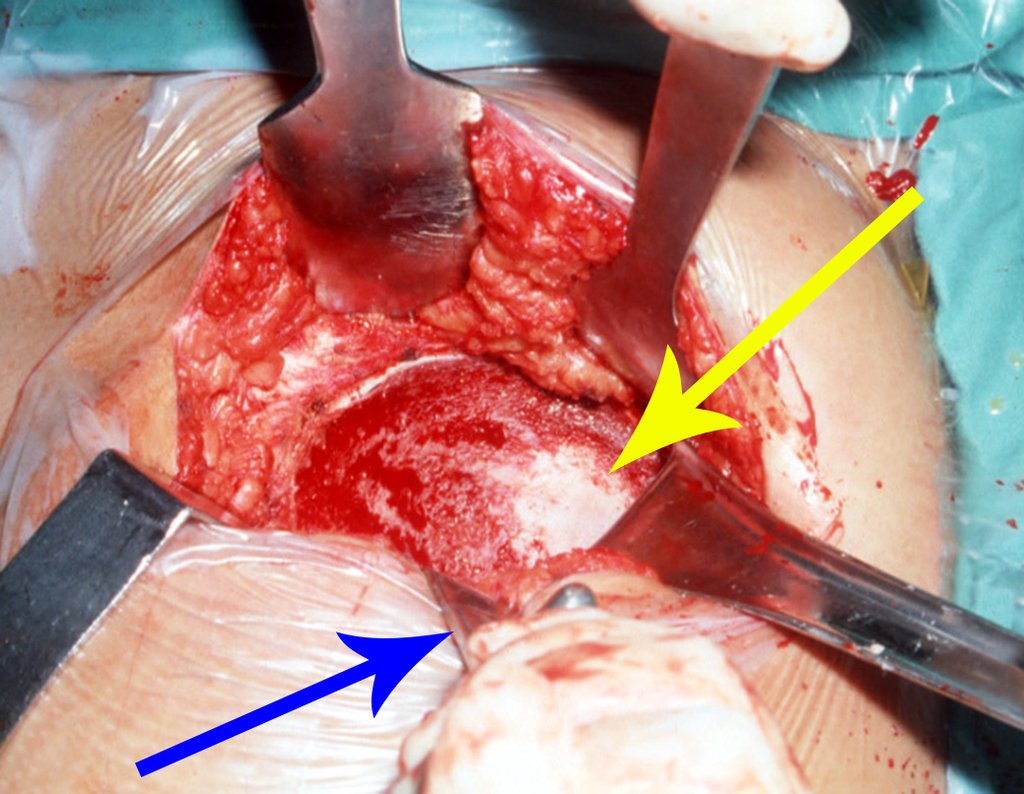
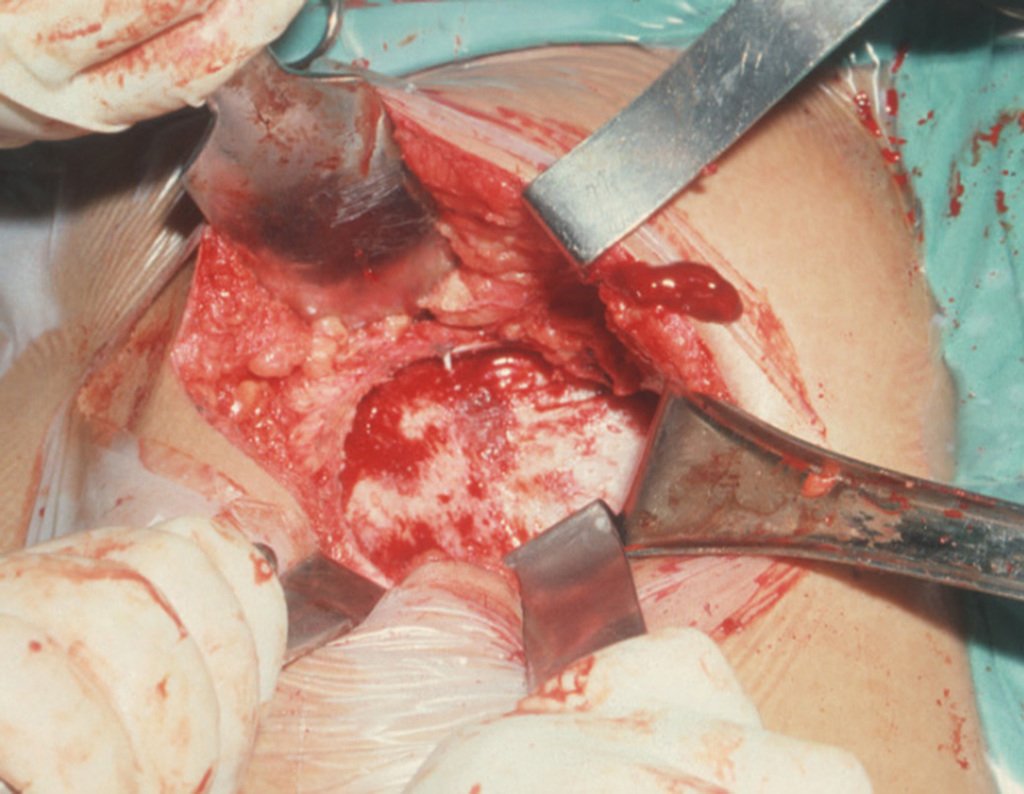
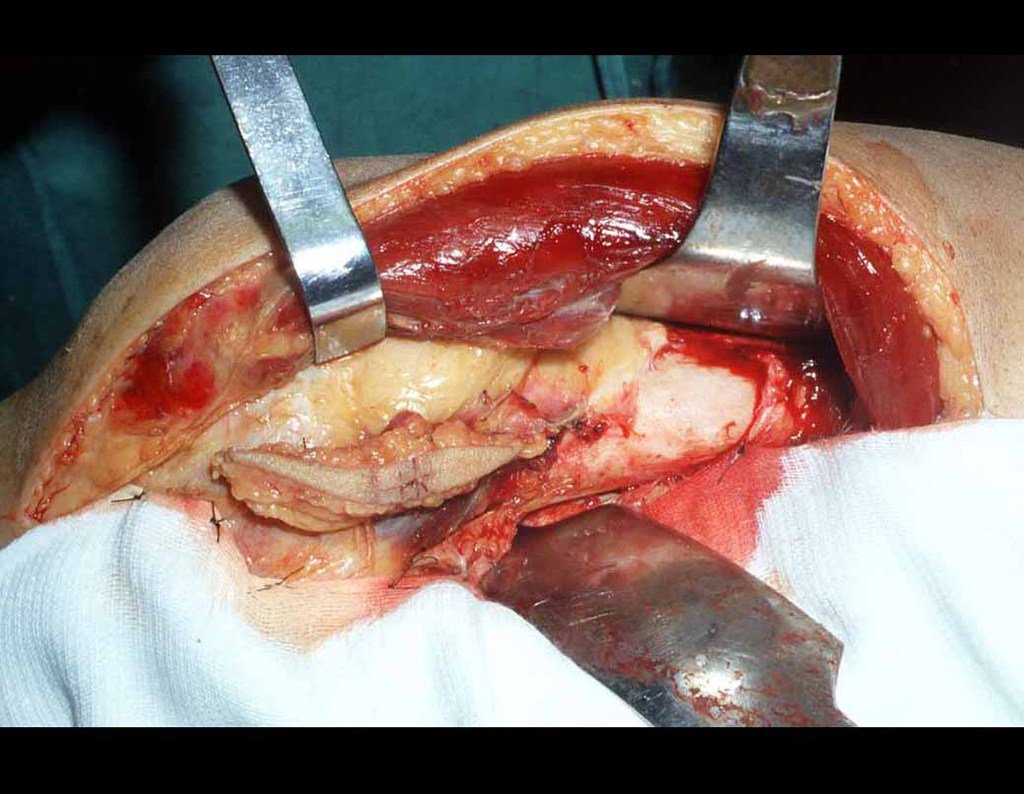
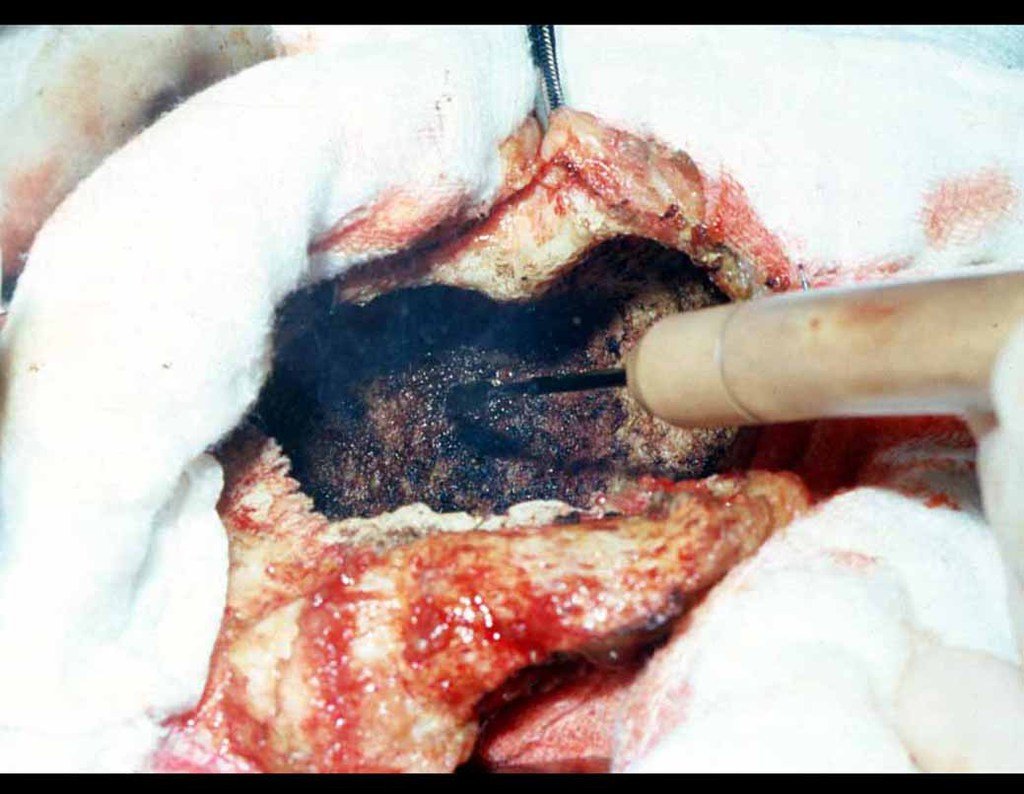
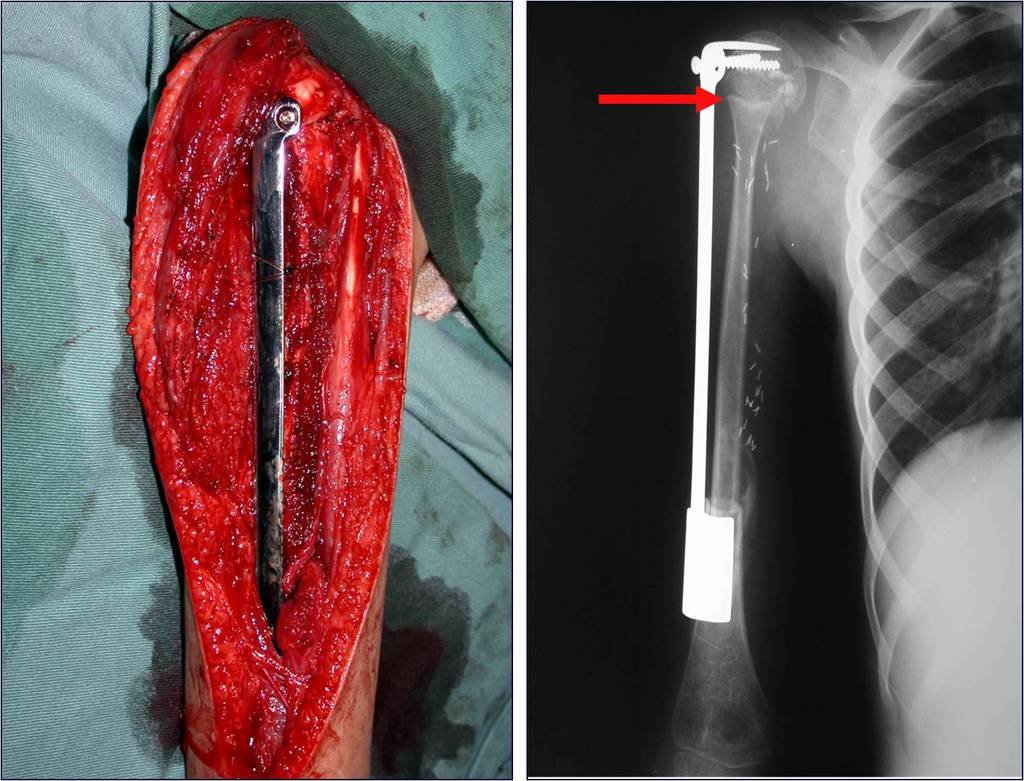
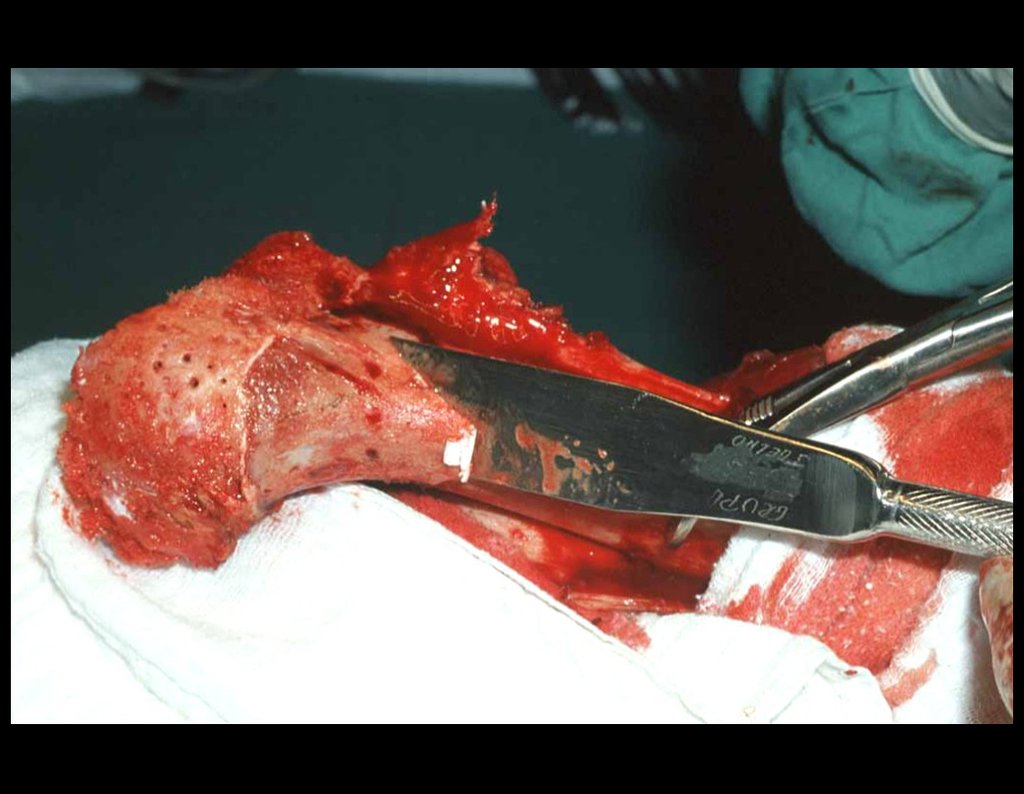
A cirurgia é realizada em decúbito dorsal horizontal, preferentemente sem uso de garroteamento do membro. Os detalhes da ressecção são mostrados nas figuras 38 a 57.
Após a ressecção do segmento distal do rádio e a revisão cuidadosa da hemostasia, colocamos compressa umedecida com soro fisiológico no leito cirúrgico, e enfaixamos temporariamente com faixa crepe.
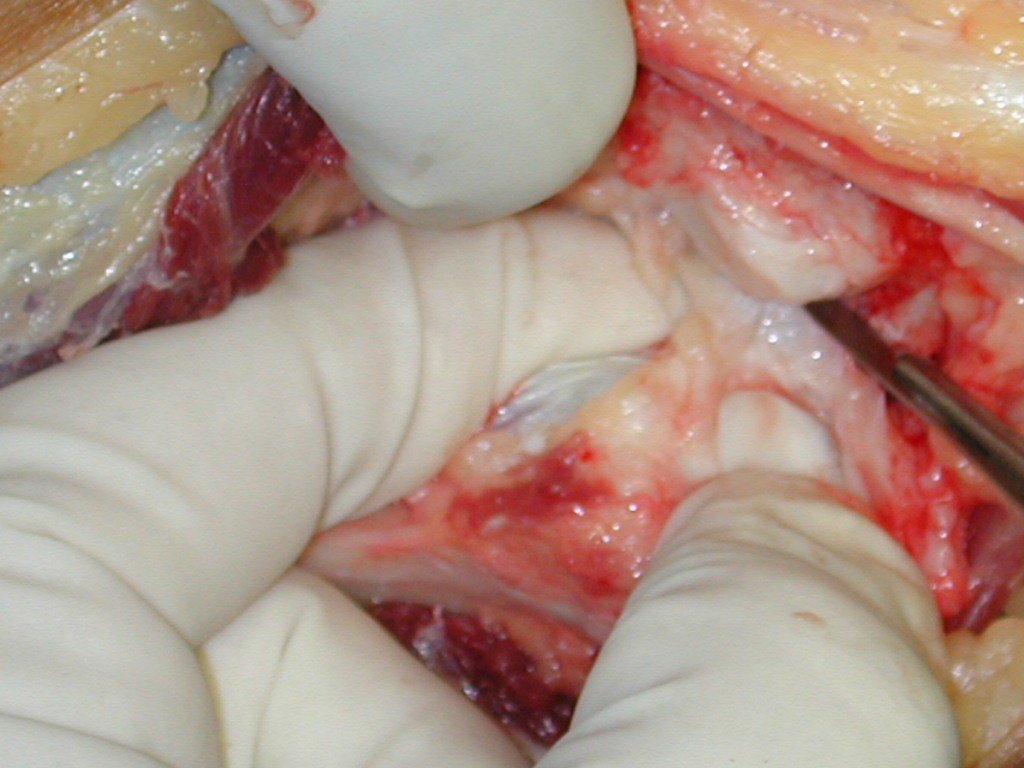
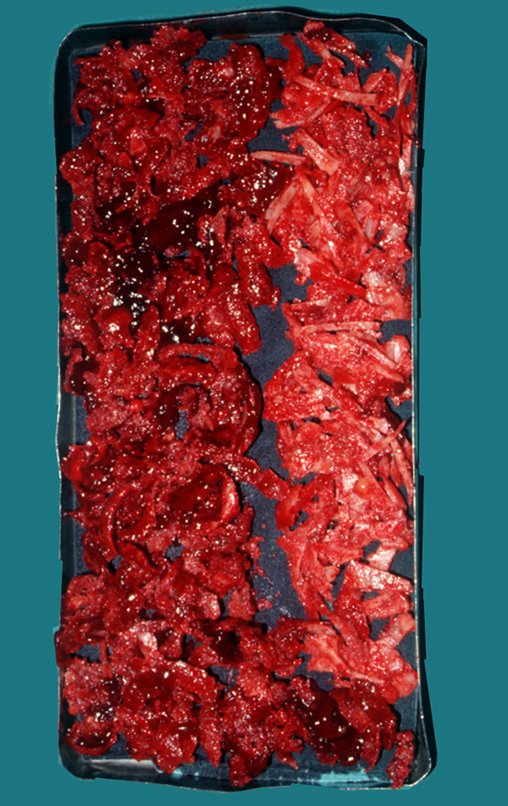
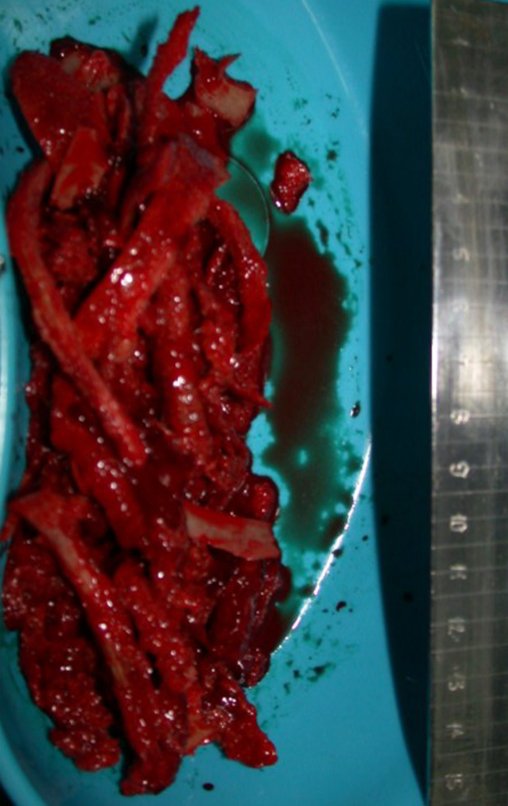
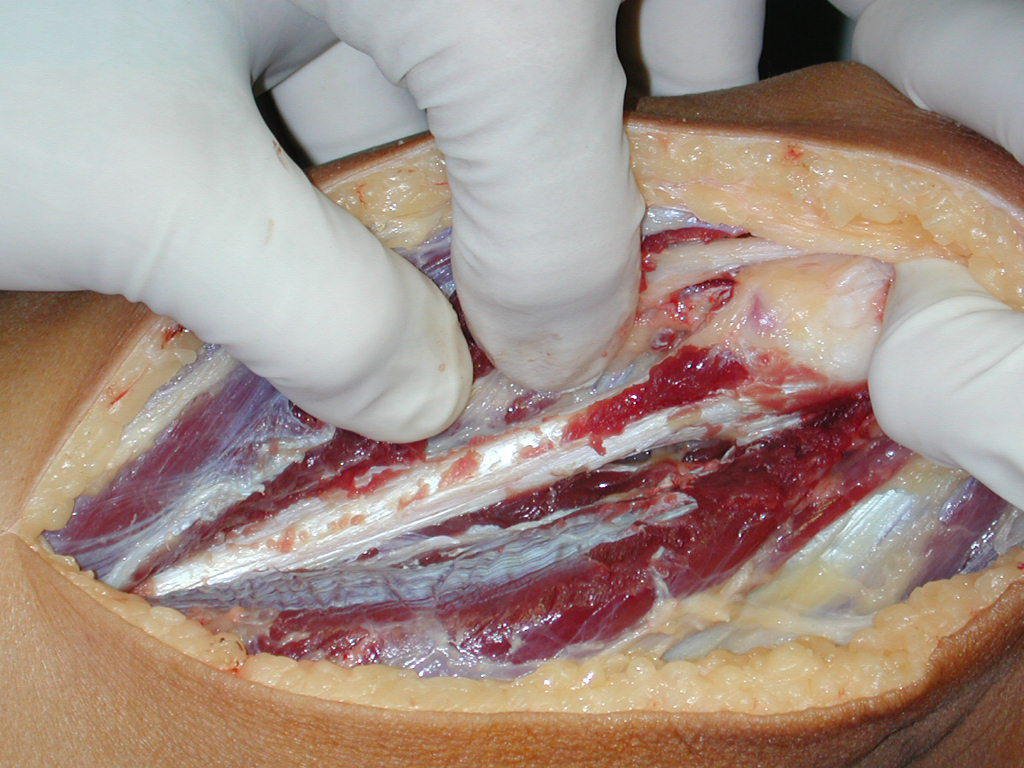
Passamos para a segunda etapa: A obtenção do enxerto autólogo, não vascularizado, obtido do segmento proximal da fíbula ipsilateral. É preferível utilizar o enxerto obtido do mesmo lado, pois a face lateral da fíbula e a tuberosidade de inserção do ligamento colateral lateral, mimetizam melhor a face dorsal do rádio do mesmo lado. Desta forma o ápice da fíbula substituirá a estiloide radial.
É importante obter este enxerto com cápsula articular, da articulação tíbio-fibular proximal, em toda a circunferência da epífise fibular.
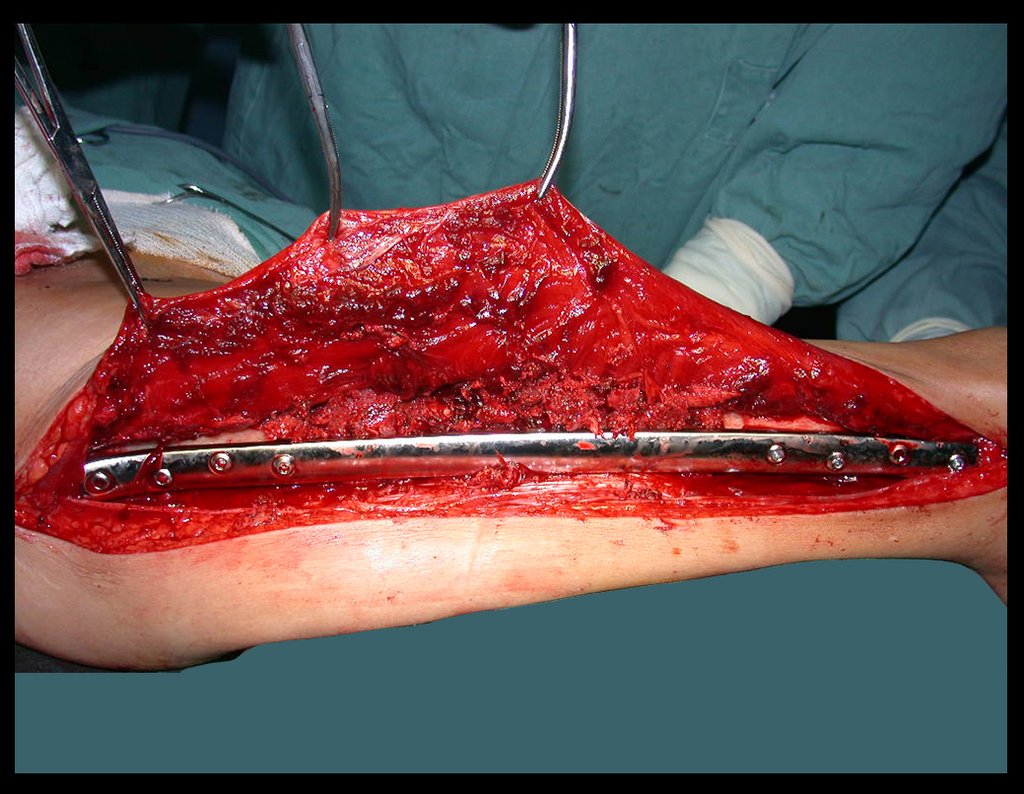
Desta maneira teremos tecidos moles para a reconstrução circunferencial da neo articulação fibulo-carpal. A seguir, detalhamos a obtenção do enxerto da fíbula (Figuras 58 a 75).
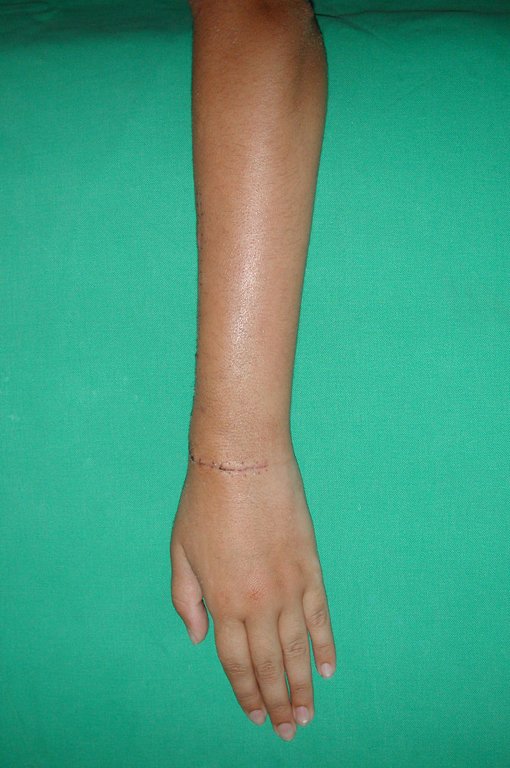
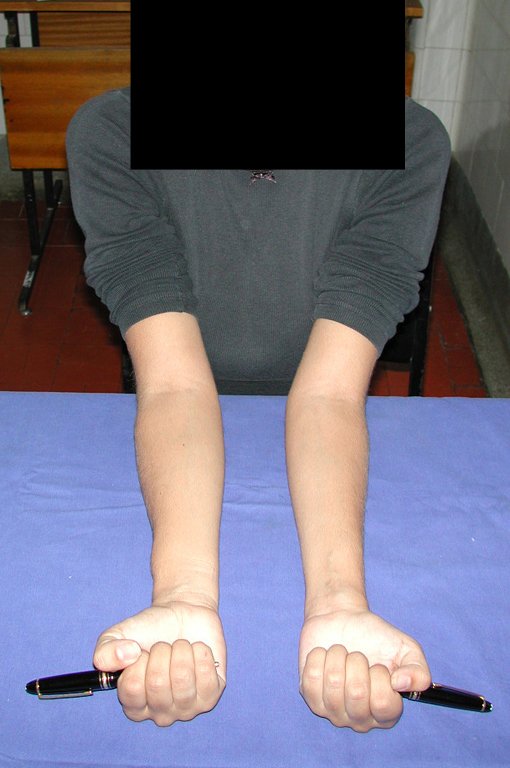
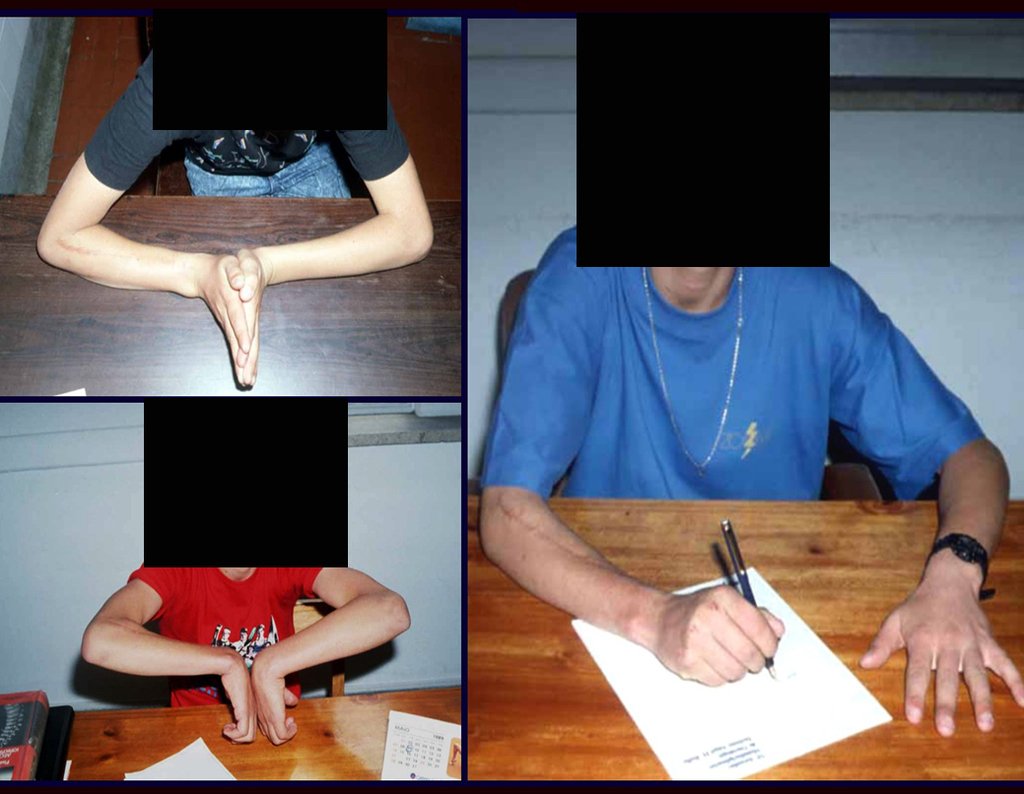
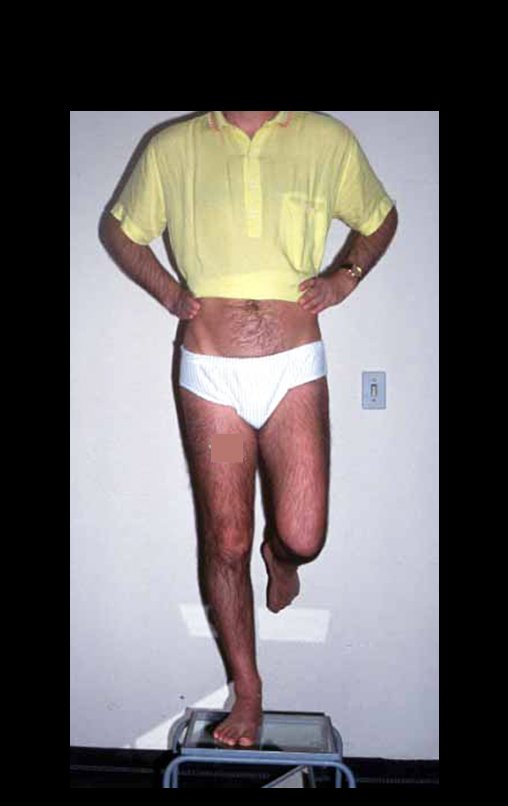
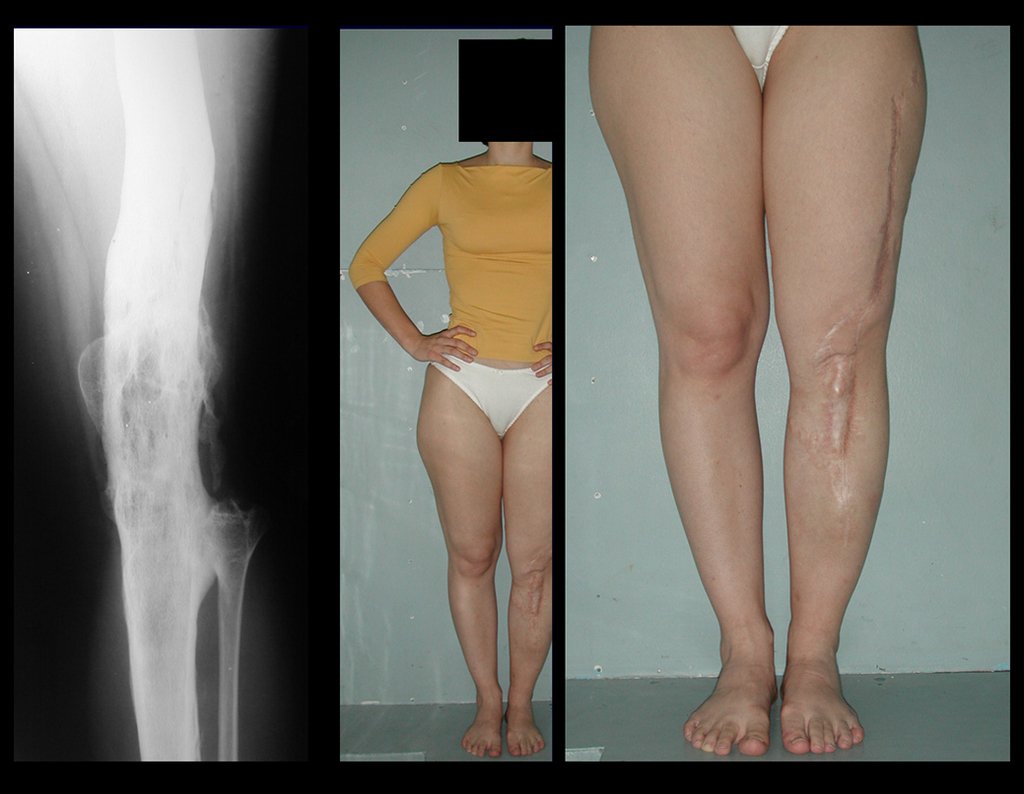
Vídeo 1: Supinação e pronação ativa e simétrica dos punhos, seis meses após a cirurgia. Boa função.
Vídeo 2: Flexão e extensão ativa e simétrica dos dedos, após seis meses. Boa função.
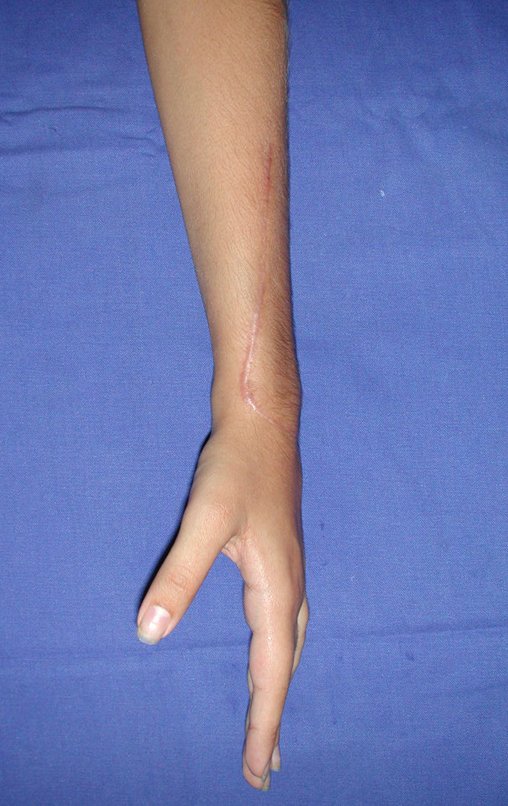
Vídeo 3: Pronação e supinação simétrica, após quinze anos da cirurgia.
Vídeo 4: Flexão e extensão em 29 de setembro de 2015, após quinze anos de pós-operatório.
Vídeo 5: Atitude indiferente e espontânea dos punhos. Boa simetria e função em 29/15/2015. Pós-operatório de quinze anos.
Vídeo 6: Boa força muscular e estabilidade do punho esquerdo, levantando significativo peso após 19 anos de cirurgia, em 22 de agosto de 2019.
Autor: Prof. Dr. Pedro Péricles Ribeiro Baptista
Oncocirurgia Ortopédica do Instituto do Câncer Dr. Arnaldo Vieira de Carvalho
Consultório: Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – S.P.
Fone:+55 11 3231-4638 Cel.:+55 11 99863-5577 Email: drpprb@gmail.com
O enxerto ósseo autólogo é utilizado em várias situações na ortopedia, na traumatologia e principalmente nas reconstruções das cirurgias oncológicas ortopédicas.
Nas falhas ósseas, ele é seguramente o que promove a melhor e mais rápida consolidação óssea, tem a melhor integração e mais rápida remodelação.
Em segundo lugar podemos recorrer ao enxerto ósseo homólogo, osso de banco de tecidos, obtido de cadáver, que apresenta o inconveniente da antigenicidade, tem maior índice de infecção, maior demora para incorporar-se e no processo de integração pode ocorrer fragilidade estrutural. Por último podemos citar os produtos artificiais liofilizados, que pretendem ser osteo indutores.
O nosso objetivo é divulgar a técnica que utilizamos para a obtenção da maior quantidade de enxerto ósseo com a menor morbidade.
Acreditamos que, sempre que for possível utilizar o enxerto autólogo, estaremos disponibilizando a alternativa que permite o melhor resultado.
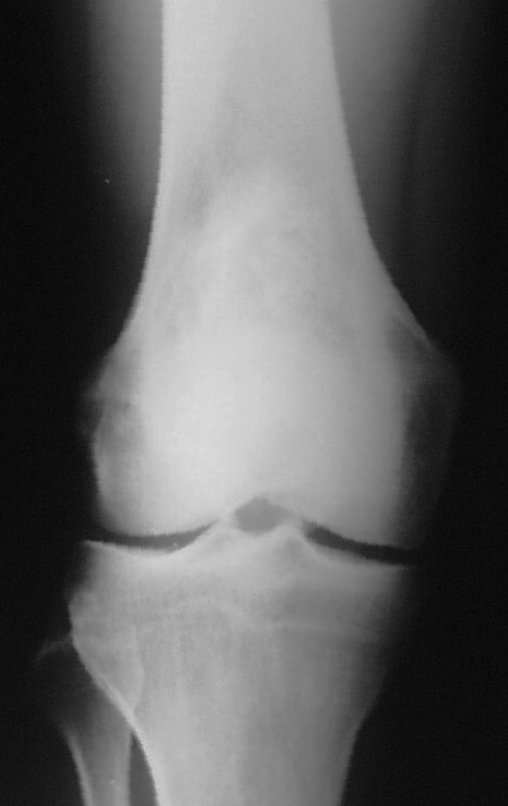
Quando necessitamos de pequena quantidade de enxerto não questionamos muito a sua indicação. Como exemplo, em caso da necessidade de ressecção dos 3/4 proximais do rádio, devido a lesão tumoral, que pretendemos solucionar com a realização de uma “sinostose” radio-ulnar distal, figuras 1 a 4.
01. Enxerto ósseo autólogo – Técnicas de obtenção
Quando necessitamos Reconstrução com cruentização da sindesmose radio ulnar distal, interposição de enxerto ósseo autólogo e fixação com dois parafusos Inter fragmentários, figura 2.
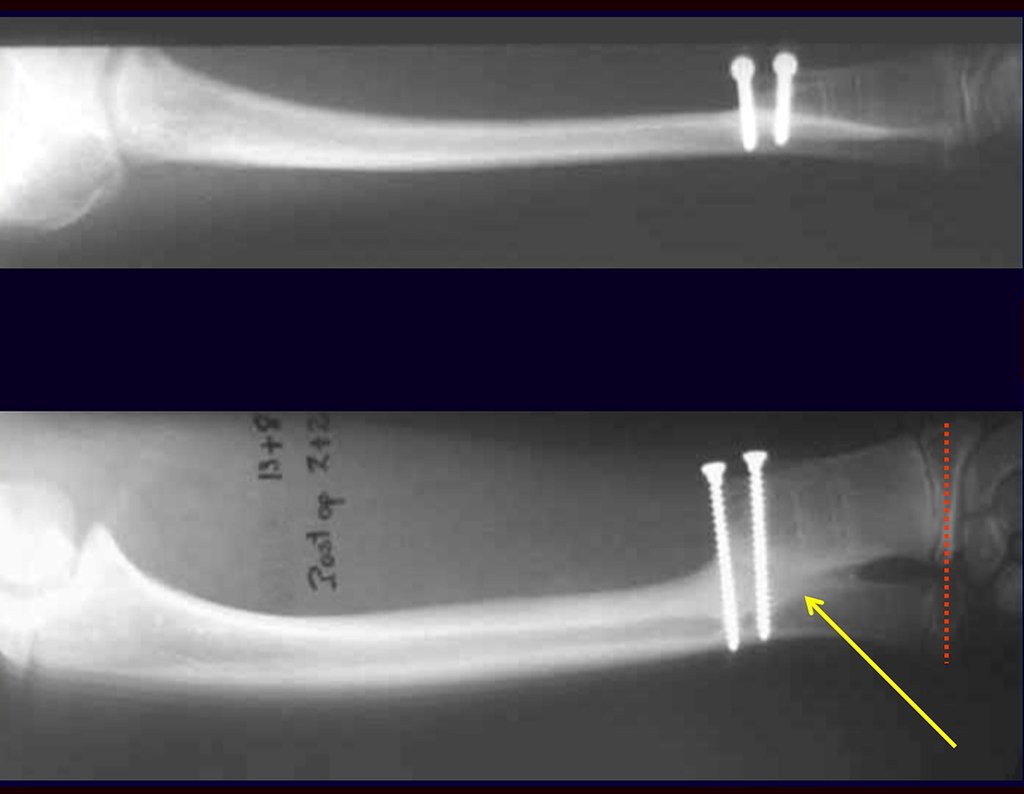
Após três anos da realização da sinostose radio ulnar distal, podemos verificar a consolidação, a total integração do enxerto e observar que as fases do rádio e da ulna continuam com crescimento simétrico, com boa função, figuras 3 e 4.
Há três décadas atuamos no Instituto do Câncer Dr. Arnaldo Vieira de Carvalho, o primeiro Hospital do Câncer do Brasil, completando 95 anos neste ano de 2016, figura 5 e 6.
A necessidade de se obter enxerto em quantidade, para viabilizar as grandes reconstruções biológicas, fizeram-nos aprimorar a técnica cirúrgica para obter enxerto autólogo com menor morbidade e em significativa maior quantidade.
É possível obter enxerto ósseo autólogo para preencher uma grande falha óssea, de apenas uma tábua interna do ilíaco, como a da figura 7? Vamos demonstrar que sim, é possível, figura 8.
Vídeo 1: Podemos obter enxerto autólogo em quantidade do osso ilíaco, tanto quanto a abundante água deste riacho. – Algonquin Park Ontário Canadá.
O enxerto obtido deverá ser aplicado na reconstrução de forma a evitar a formação de linhas de pseudo artrose, que será explicado posteriormente.
Os pontos chaves e a técnica para uma boa obtenção de enxerto do osso ilíaco são descritos nas figuras X à Y.
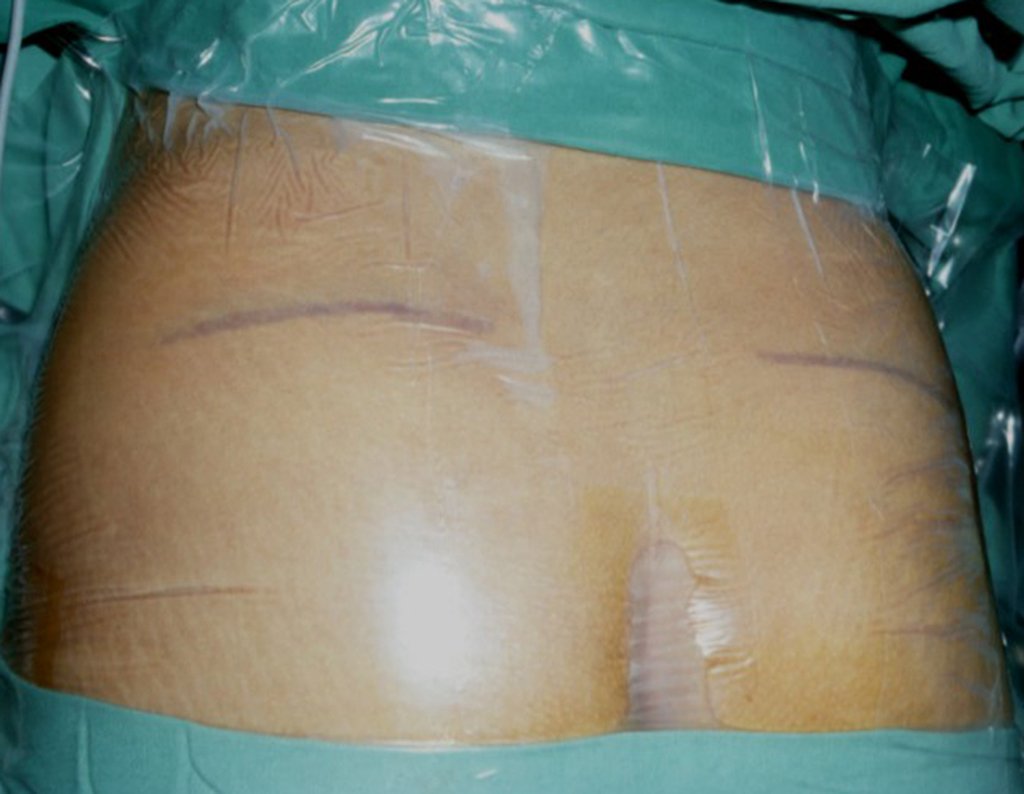
É necessário um amplo acesso, por sobre a crista ilíaca, desde a espinha póstero superior até a espinha ilíaca anterossuperior. A incisão deve ser superficial, apenas na pele e tecido subcutâneo, para não lesar o nervo sensitivo fêmur cutâneo lateral. Antes de prosseguir na dissecção, realizamos cuidadosa cauterização dos vasos do subcutâneo com o eletro cautério. figuras 9 e 10.
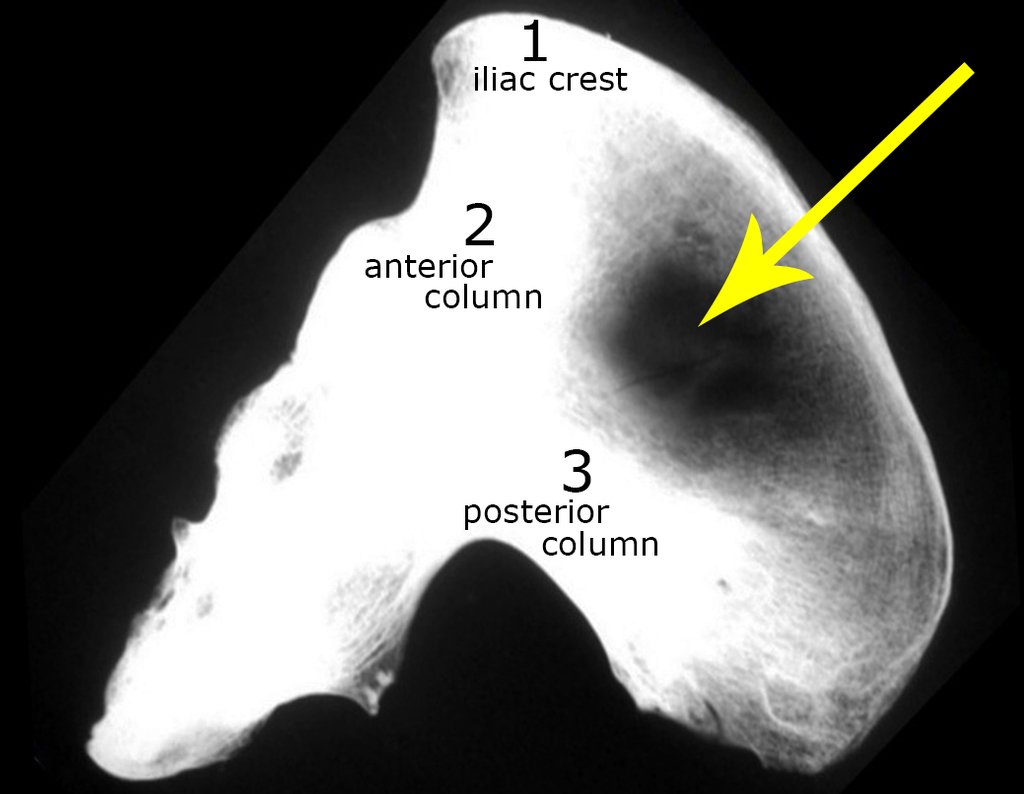
Nesta fase, com o descolamento do fino periósteo, há um grande número de vasos nutrícios que começam a fluir sangue. Estes devem ser obliterados com hemostático de tecidos ósseos, visando tamponá-los. Precisamos reparar que há uma pequena área do ilíaco em que as tábuas externa e interna estão muito próximas, quase fundidas. Nesta pequena “ilha” não há enxerto (assinalada pela seta em amarelo), figura 15.
Após esta hemostasia adequada, colocamos a ponta de uma compressa na incisura ciática maior e deixamos por sobre a sacro-ilíaca, para represar o sangue e o enxerto. Iniciamos com um osteótomo a retirada da cortical superior da crista ilíaca. Devemos iniciar a retirada de enxerto com a hemostasia controlada, figura 16.
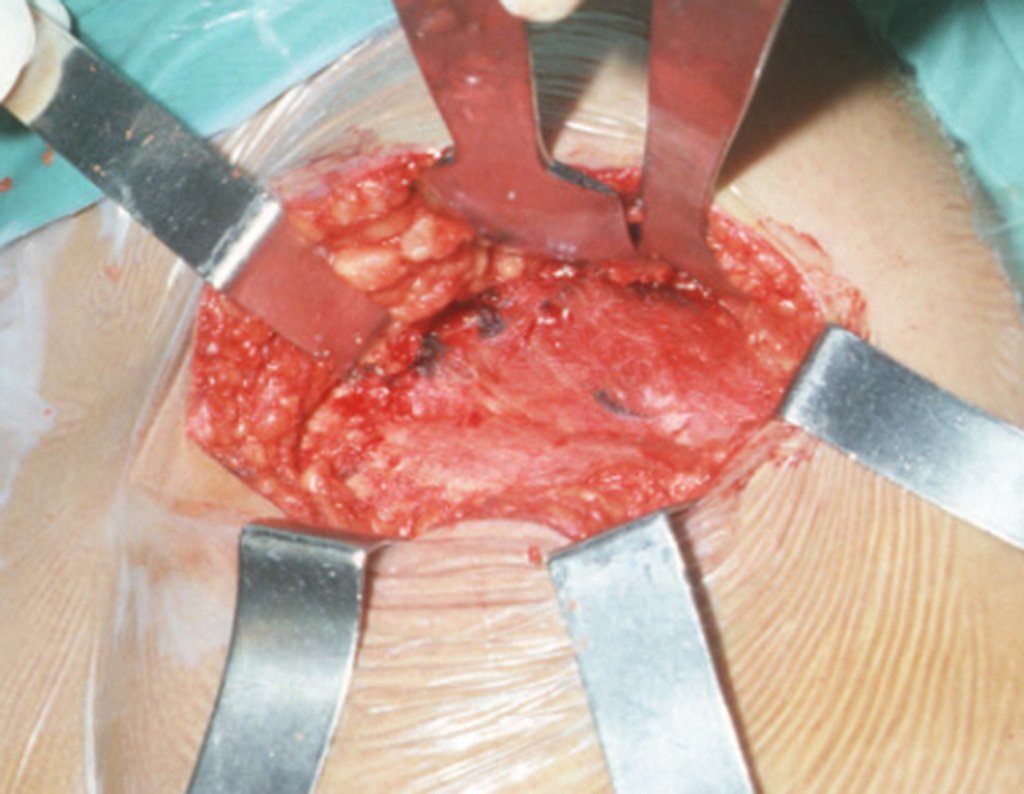
Com osteótomos curvos e afiados, modelados na anatomia da região, retiramos a cortical interna em camada a mais fina possível. A exposição do tecido esponjoso possibilita que o sangue escorra. Este sangue não deve ser aspirado, deve-se deixar que fique sendo coletado no fundo, formando um coágulo. Este sangue coletado possui células toti potentes. Ele será colhido com uma compressa e colocado numa cuba onde armazenaremos o enxerto obtido, nutrindo e conservando-o, figuras 17 a 19.
Após a retirada de toda a cortical interna, guardamos o enxerto em uma cuba, embebido pelo coágulo coletado, conservando assim as células totipotentes, que também serão colocadas na falha óssea. A seguir, com um formão afiado e SEM utilizar o martelo, prosseguimos com a retirada do osso esponjoso do ilíaco, figuras 20 à 23.
Com este cuidado na coleta do enxerto, sem o uso de martelo, realizando a “raspagem” da tábua interna, já descortica lizada, não perfuramos o osso e mantemos ao máximo anatomia do ilíaco, figura 24. O enxerto obtido é colocado em uma cuba juntamente com o sangue coletado, preservando por embebição a nutrição das células totipotentes, figura 25. Este enxerto deve ser arrumado, misturando-se o material de osso cortical obtido com a parte esponjosa, para serem apostos na falha óssea, figura 26. Nas falhas segmentares, devemos obter lascas e entrelaçá-las, fazendo uma amarração, como o pedreiro assenta os tijolos na edificação de uma parede, evitando-se a formação de traços de pseudoartrose, figura 27.
Reparem nas figuras 28 e 29, radiografia e foto do ilíaco, a evidência da inexistência de enxerto na zona apontada pelas setas amarelas. Na radiografia a área de rarefação e a transparência desta região destacada pela trans iluminação.
Quando o paciente precisa ser posicionado em decúbito prono, como nas cirurgias da coluna vertebral, podemos obter enxerto autólogo, com maior facilidade, expondo a da tábua do ilíaco.
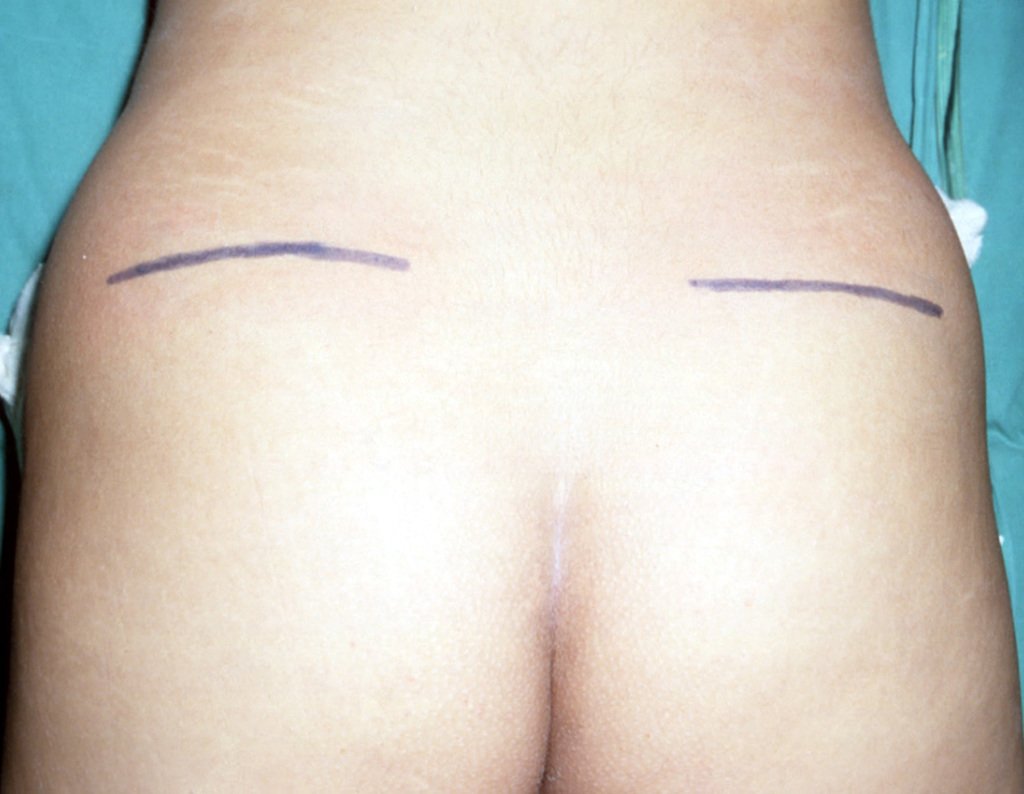
Nesta abordagem, a melhor incisão é a horizontal, na altura da espinha ilíaca póstero superior. Esta incisão é mais cosmética, podendo ser ocultada facilmente por um biquini, além de facilitar tanto a exposição da crista ilíaca, quanto da coluna posterior, figuras 30 e 31.
Incisamos a pele e tecido celular subcutâneo, realizamos cuidadosa hemostasia e descolamos por sobre o perimísio do músculo glúteo máximo. Colocamos afastadores de Hohmann apoiados na crista ilíaca e rebatendo o subcutâneo superiormente, Figura 32. O mesmo descolamento é feito distalmente e apoiamos um afastador de Bennet na incisura isquiática maior e retiramos a cortical externa, figura 33.
Raspamos o osso esponjoso com formões afiados, retiramos o enxerto da região sacro-ilíaca, crista e coluna posterior. Realizamos a hemostasia dos vasos nutrícios com cera para osso, figura 34. O enxerto obtido é picado em forma de finos palitos, para facilitar a reabsorção e a reintegração, figura 35.
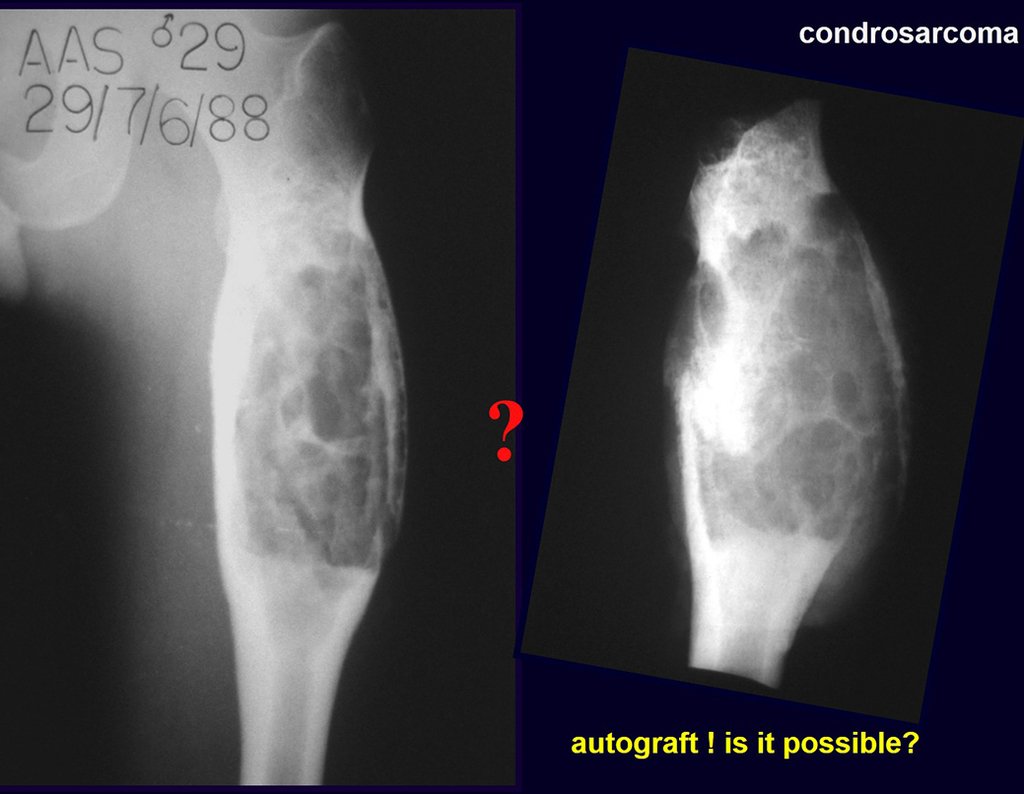
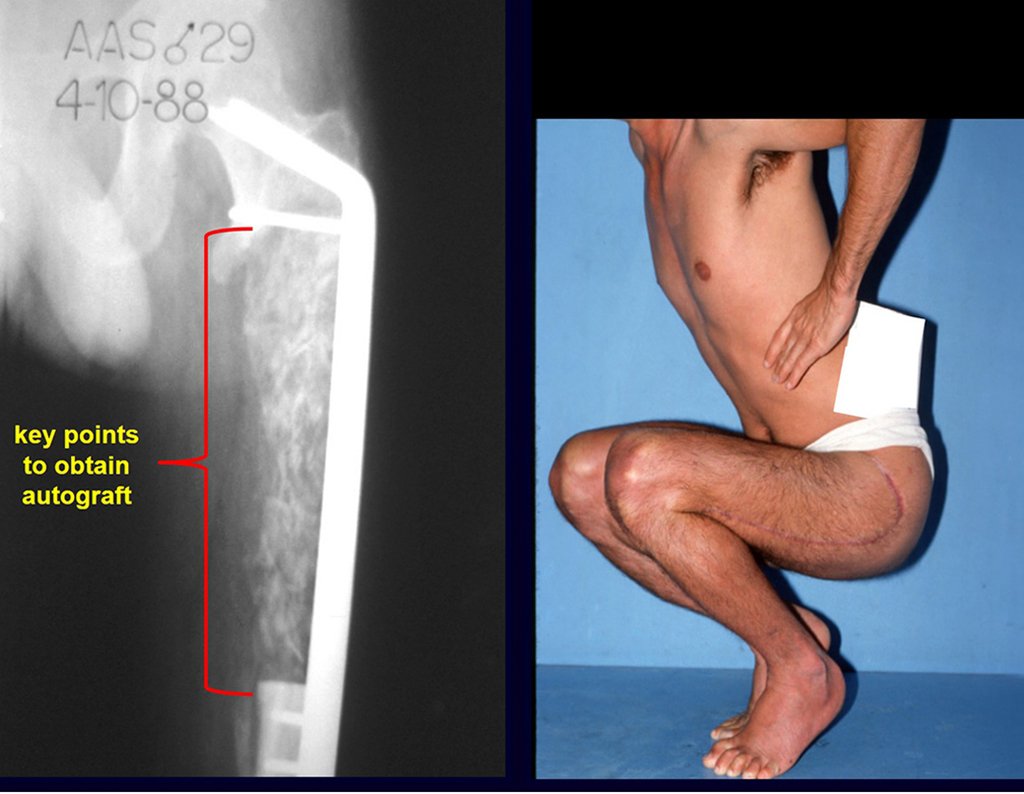
É importante recordar o conceito da reparação das falhas ósseas com enxerto ósseo: EM UMA RECONSTRUÇÃO BIOLÓGICA, TODO ENXERTO ÓSSEO COLOCADO PARA PREENCHER CAVIDADES OU FALHAS SEGMENTARES PASSA POR UMA FASE DE REABSORÇÃO PARA POSTERIORMENTE SER REINTEGRADO, REPARANDO A PERDA ÓSSEA. O enxerto deve ser entrelaçado e ir além do nível da osteotomia, evitando-se pseudoartroses, como exemplifica este caso de condrossarcoma nas figuras 36 a 38, setas azuis.
A seguir, apresentamos um exemplo de reconstrução de cavidade, em caso de tumor de células gigantes, tratado com curetagem intra-lesional, adjuvante com eletrotermia, frisagem com esfera odontológica e preenchimento com enxerto ósseo autólogo, retirado da tábua interna de um ilíaco. Total integração do enxerto e excelente função do joelho operado, figuras 39 a 49.
O osso ilíaco é também fonte rica de enxerto estrutural, com melhor qualidade quanto à integração do que a fíbula. A obtenção deste tipo de enxerto deforma o contorno anatômico da pelve, pois há necessidade de retirar a crista ilíaca conjuntamente com a cortical interna e externa, formando um bloco triangular, conforme exemplificam os casos de cisto ósseo simples, mostrados nas figuras 50 a 60.
Vídeo 2: Aspecto estético e funcional. Boa reconstrução, anatômica, e boa função de flexão com carga total.
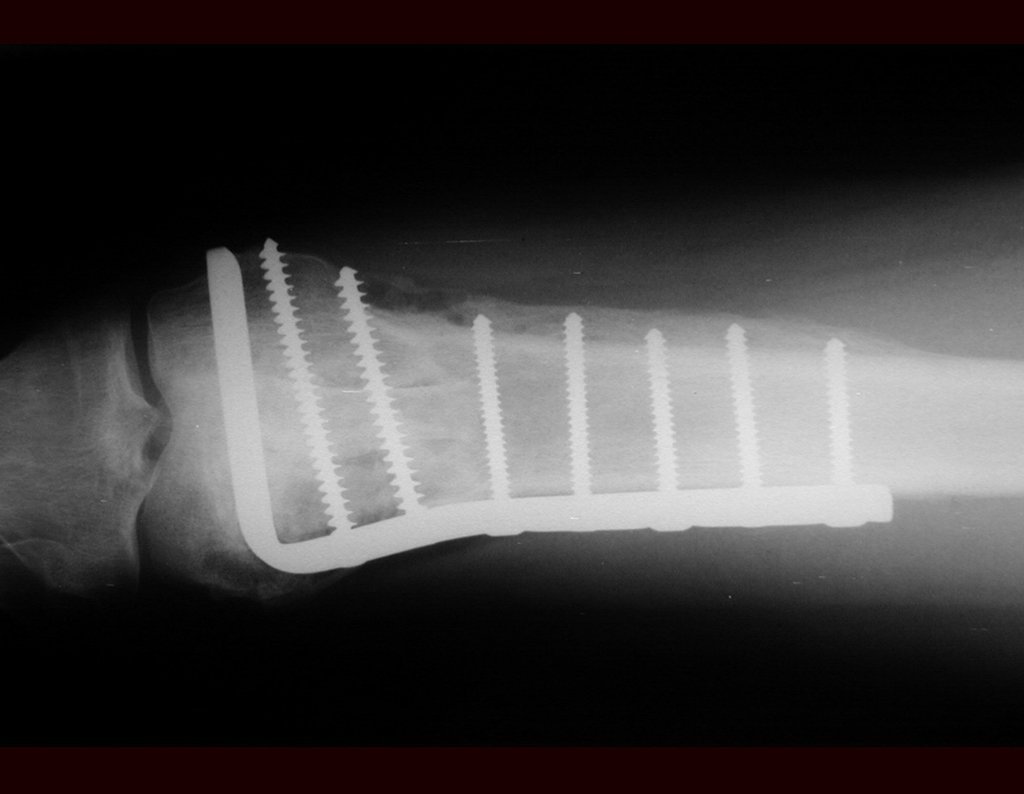
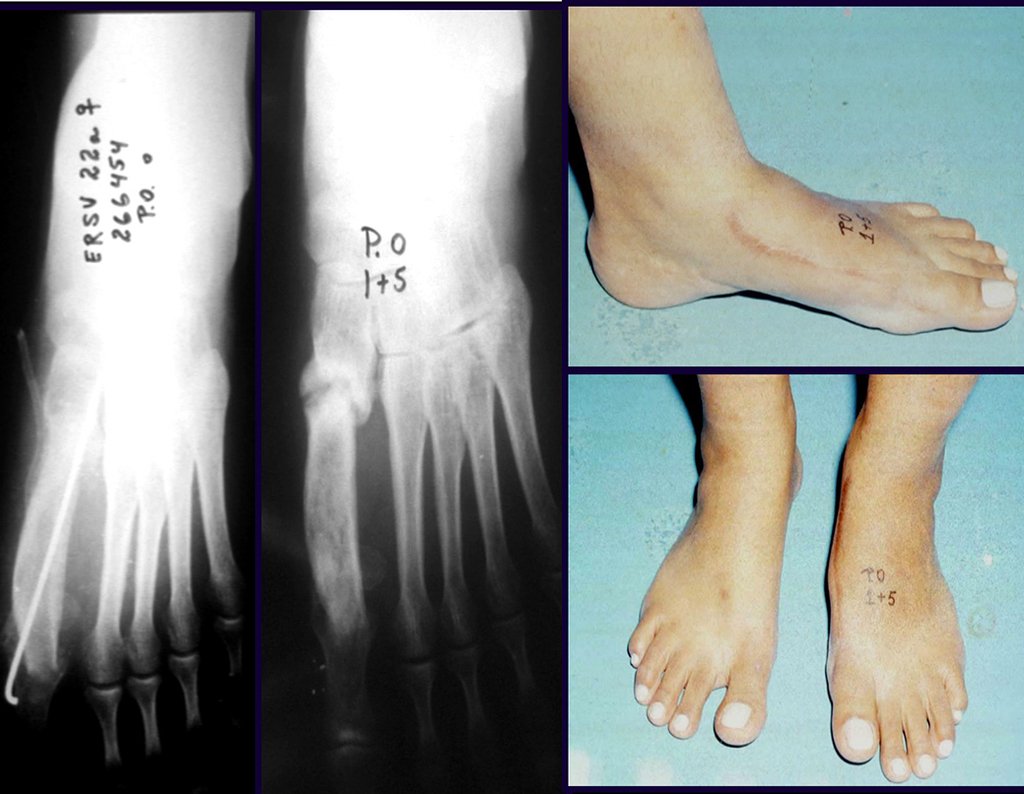
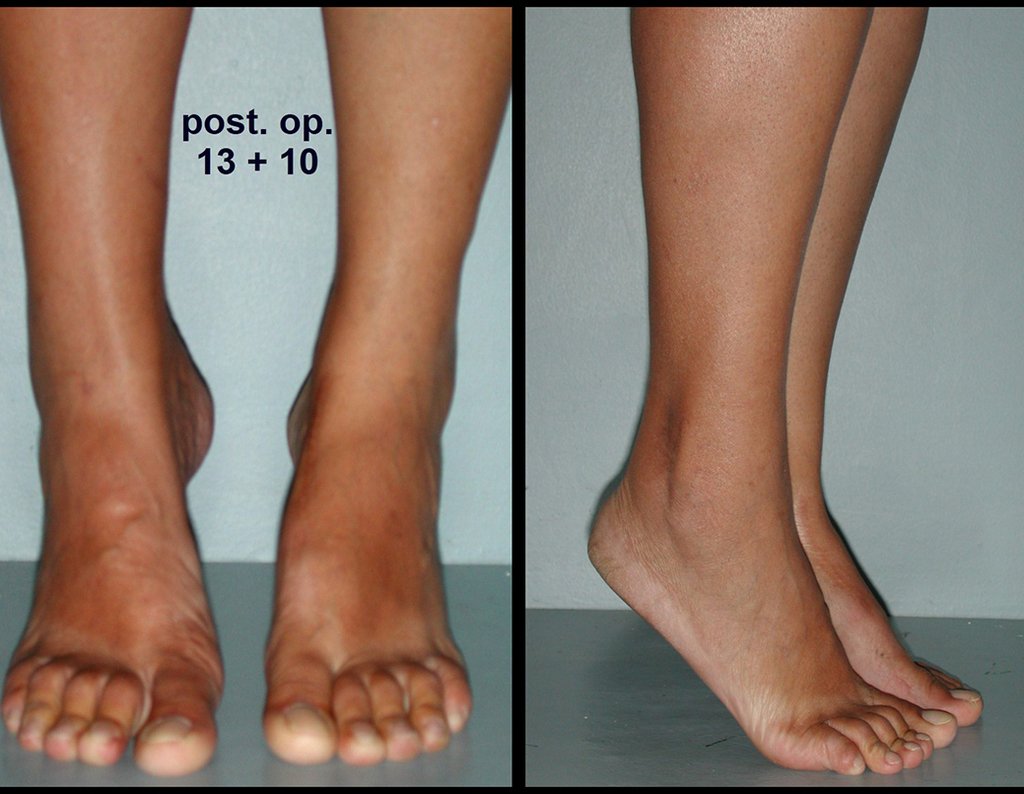
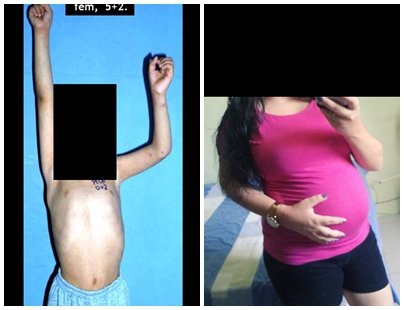
Outro exemplo de emprego de enxerto estrutural pode ser observado neste caso de reconstrução do primeiro metatarso, devido à lesão por tumor de células gigantes, figuras 57 à 60.
Vídeo 3: Boa estética e função, após 22 anos da cirurgia.
Este caso pode ser visto na íntegra acessando o link: http://bit.ly/sarcoma-de-Ewing
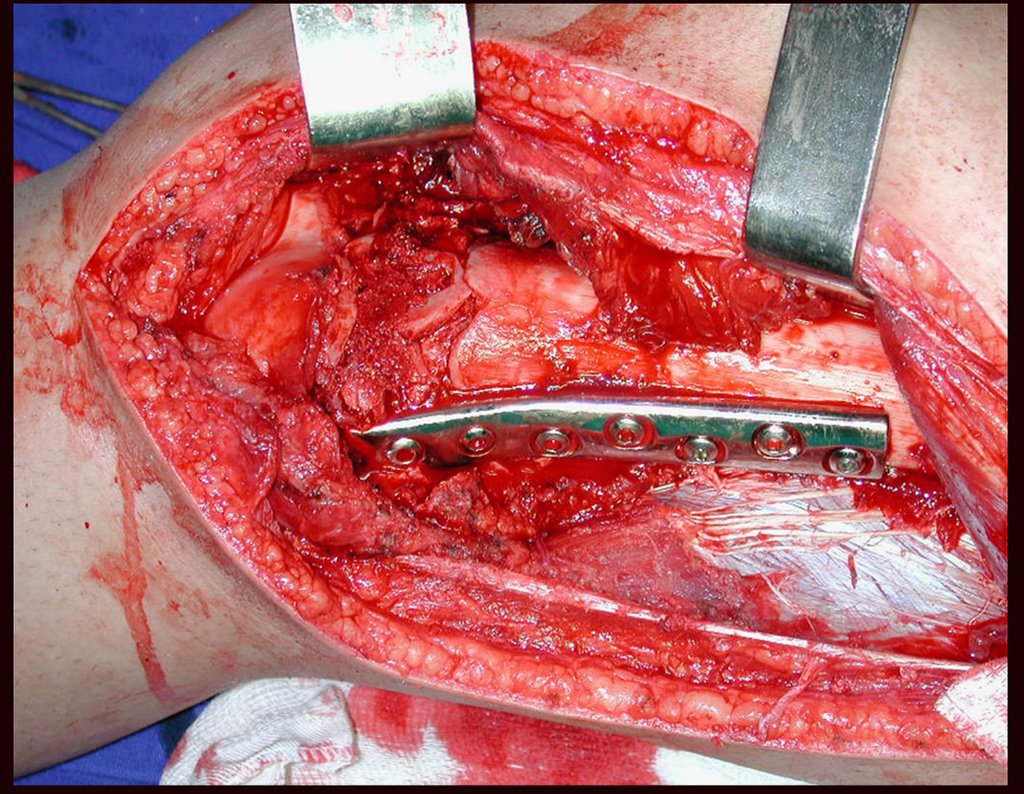
A fíbula também pode ser empregada vascularizada nas reconstruções, inclusive com a placa de crescimento para substituir a que será ressecada devido ao tumor. É um autotransplante de fíbula com a placa fisária, realizando-se a osteossíntese com o dispositivo de fixação interna extensível, figuras 63 e 64.
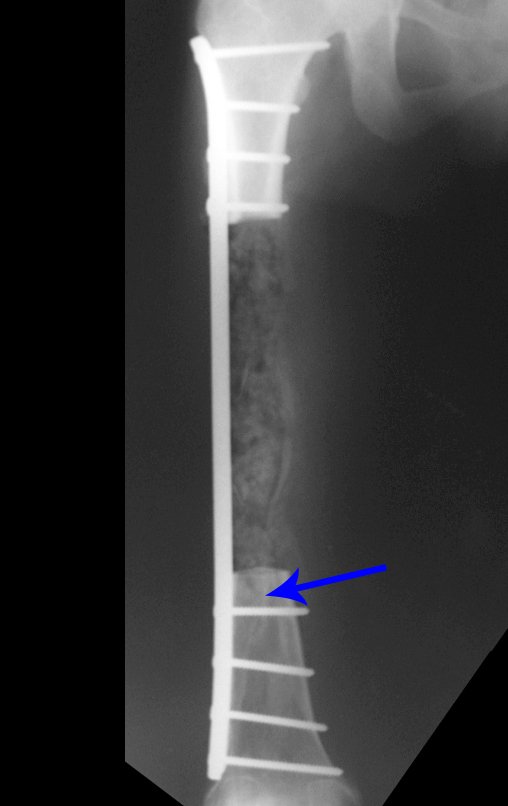
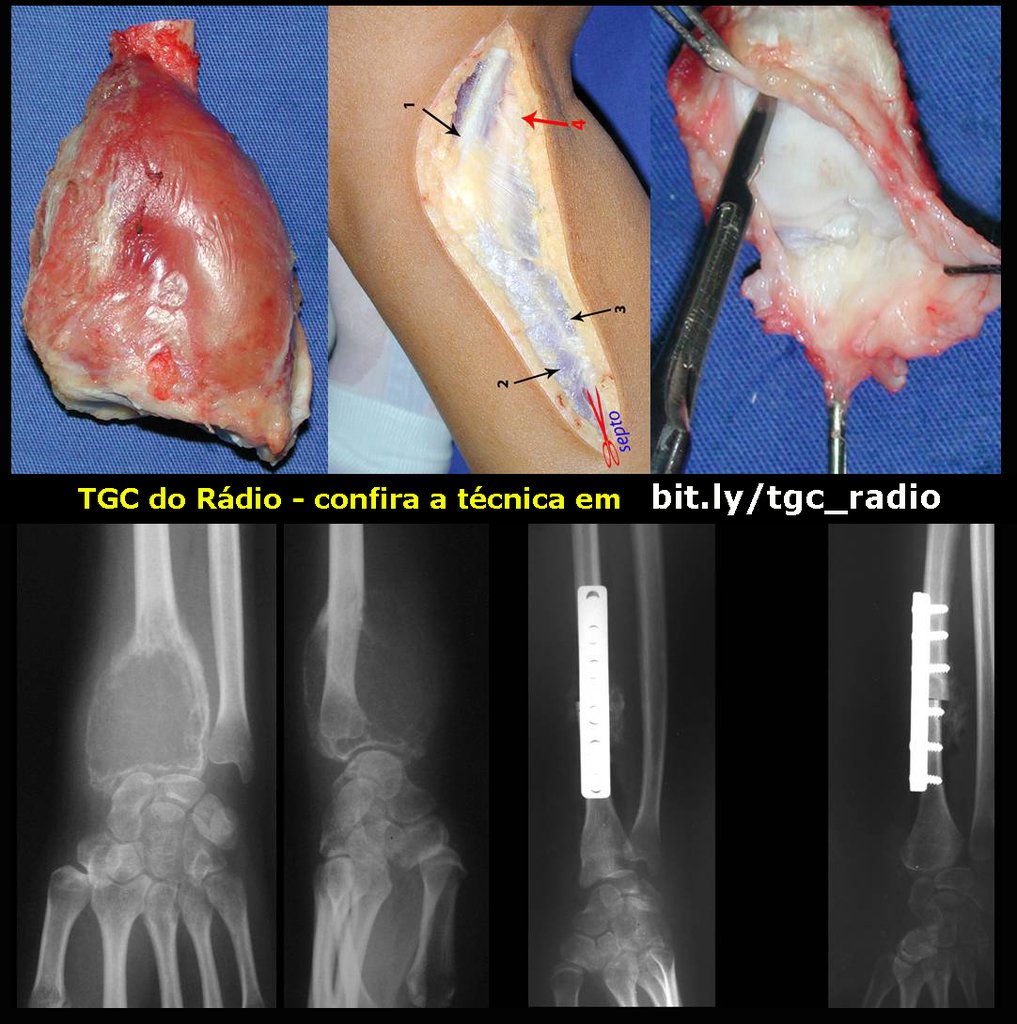
Na reconstrução de pequenos segmentos, como em reconstrução do rádio, por traumas ou tumores, podemos empregar a fíbula livre com bons resultados, figuras 65 e 66.
Este caso pode ser visto na íntegra acessando o link: http://bit.ly/tgc_radio
Ainda em reconstruções da pelve, figura 67
Outra fonte de enxerto são os côndilos femorais ou tibiais, figuras 69 e 70.
Autor: Prof. Dr. Pedro Péricles Ribeiro Baptista
Oncocirurgia Ortopédica do Instituto do Câncer Dr. Arnaldo Vieira de Carvalho
Consultório: Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – S.P.
Fone:+55 11 3231-4638 Cel:+55 11 99863-5577 Email: drpprb@gmail.com