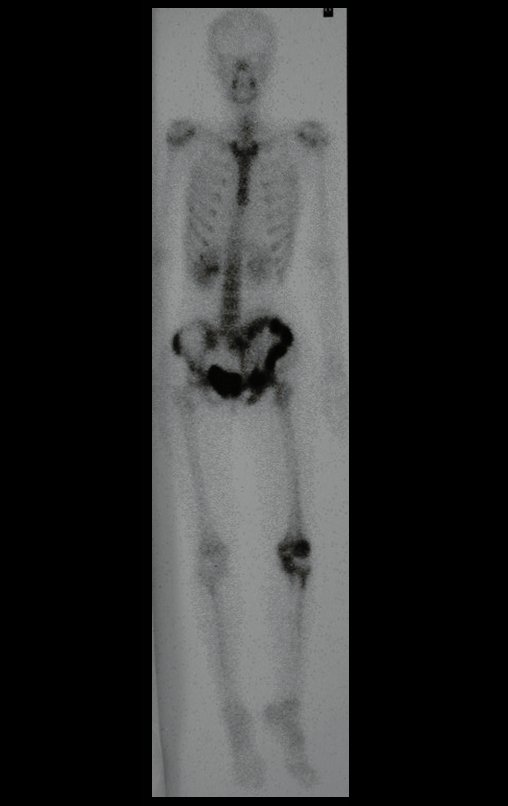
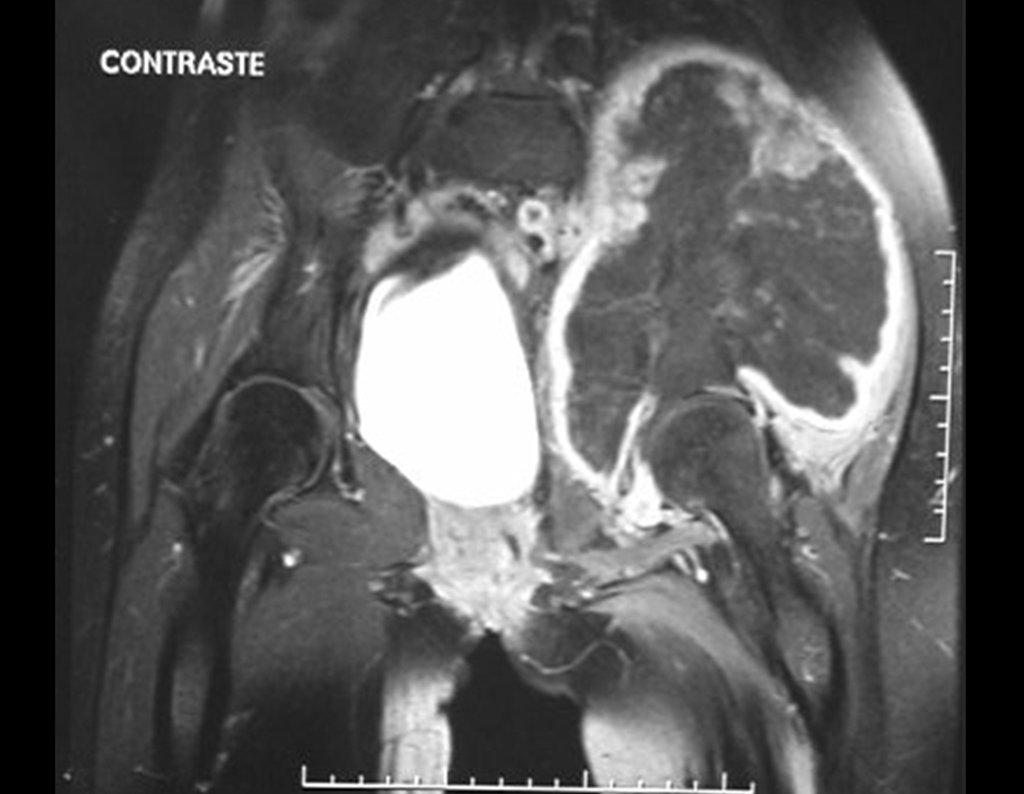
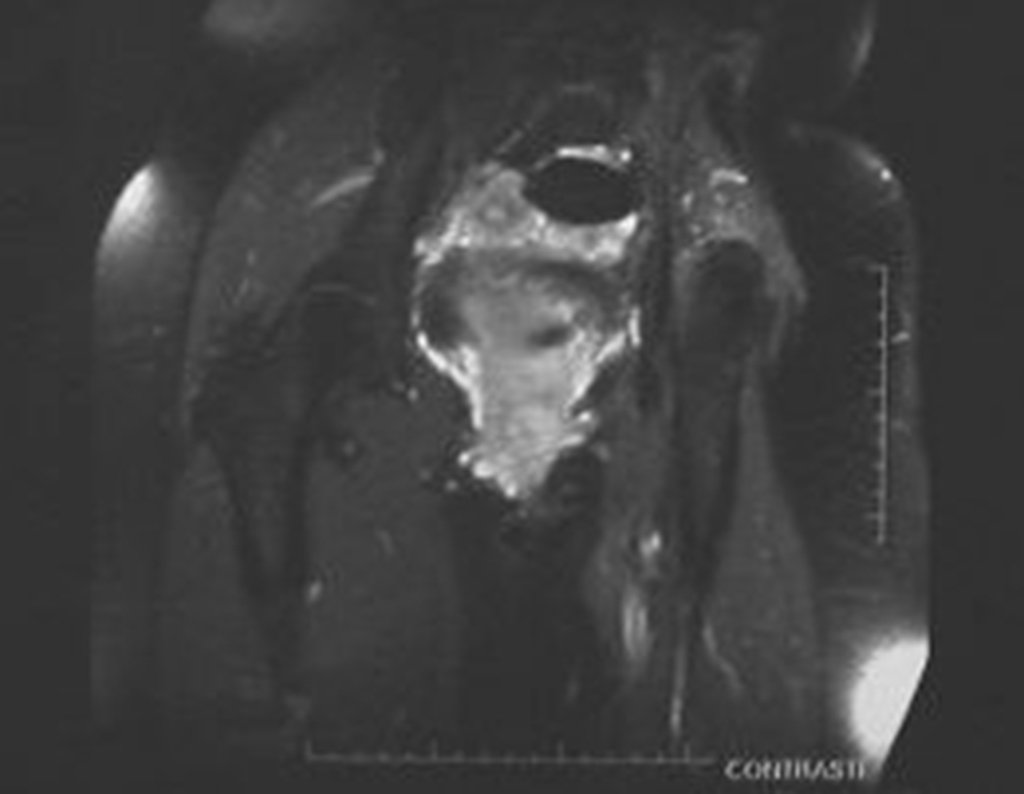
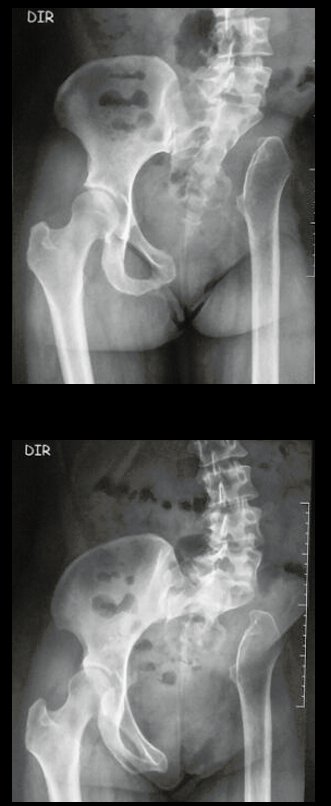
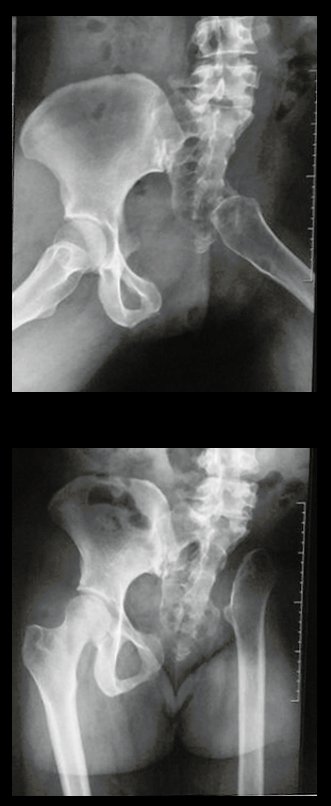
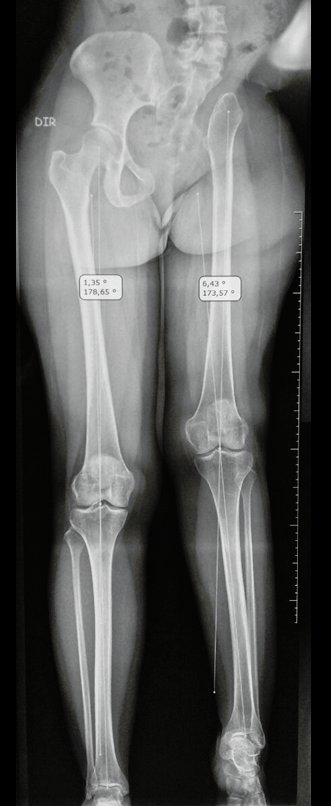
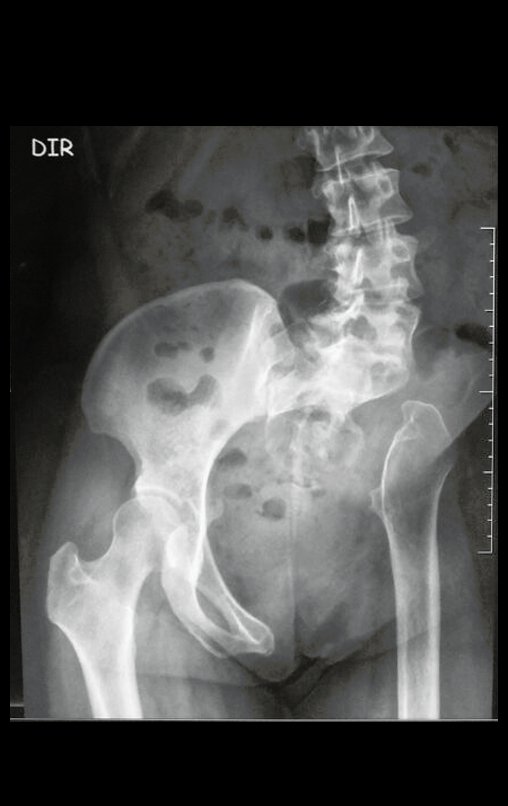
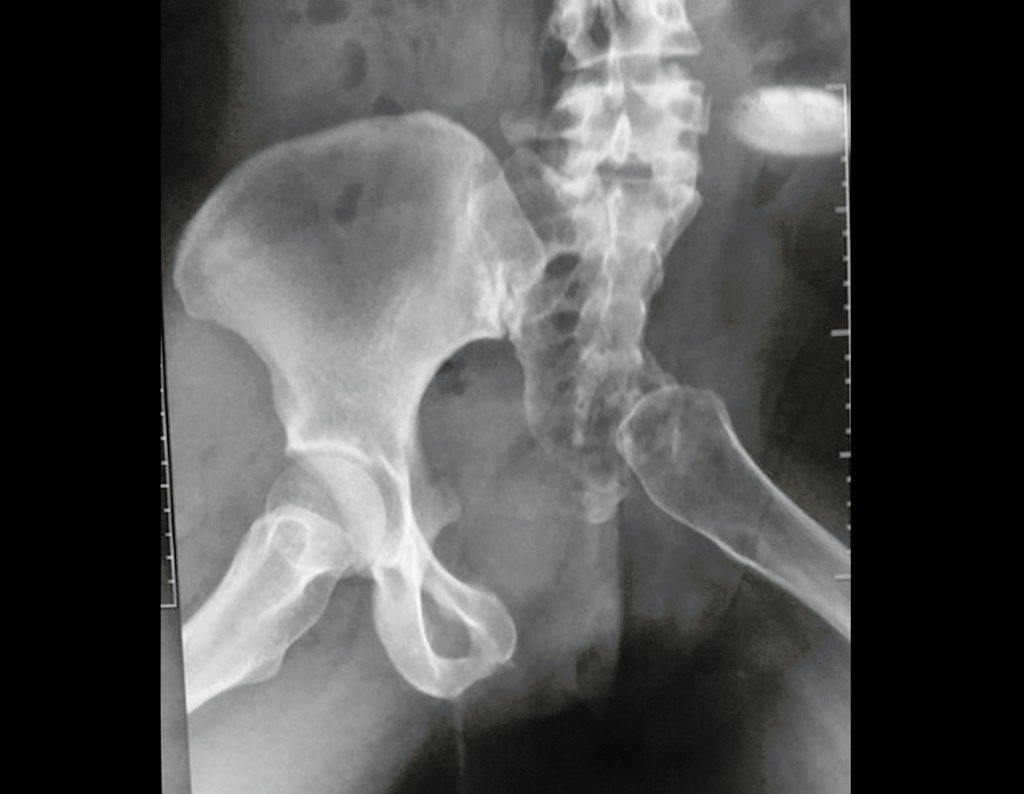
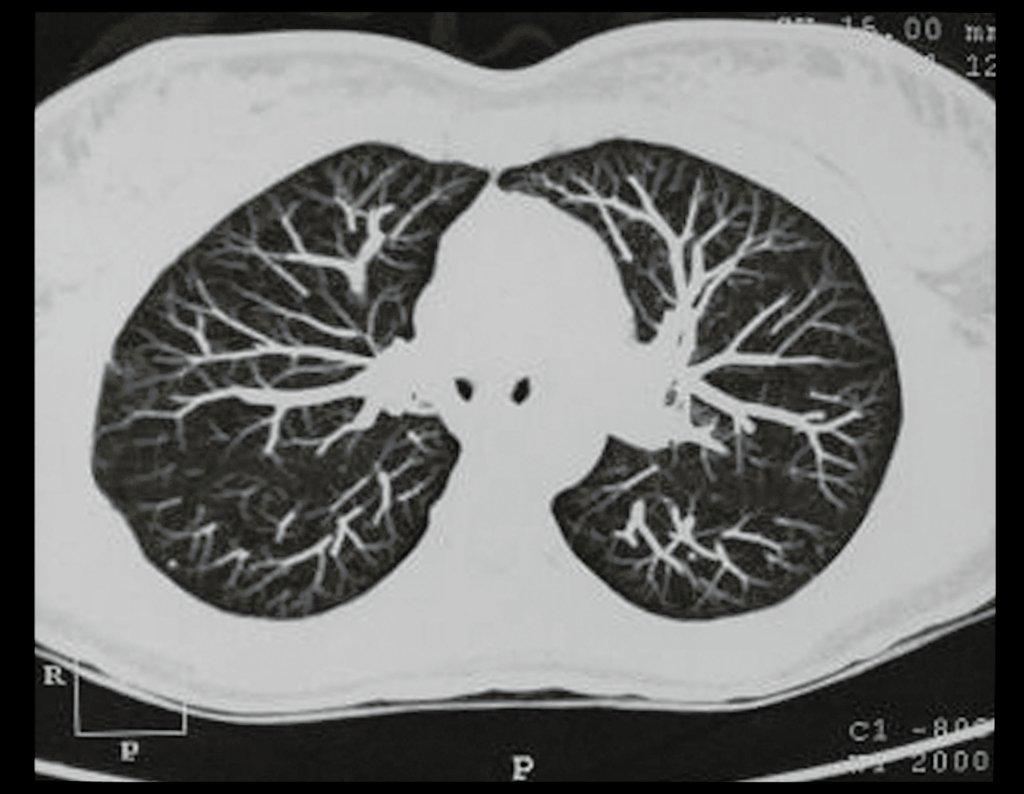
Condrossarcoma da Pelve – Pelvectomia interna total. Paciente feminina, com 19 anos de idade, queixando-se de desconforto e aumento de volume da pelve esquerda. Clinicamente apresentando discreta dor à palpação da asa do ilíaco, com tumor palpável, de consistência dura e aderido. Atendida em 18 de dezembro de 2002, com os exames de imagem a seguir: 13/11/1983 18/12/2002.
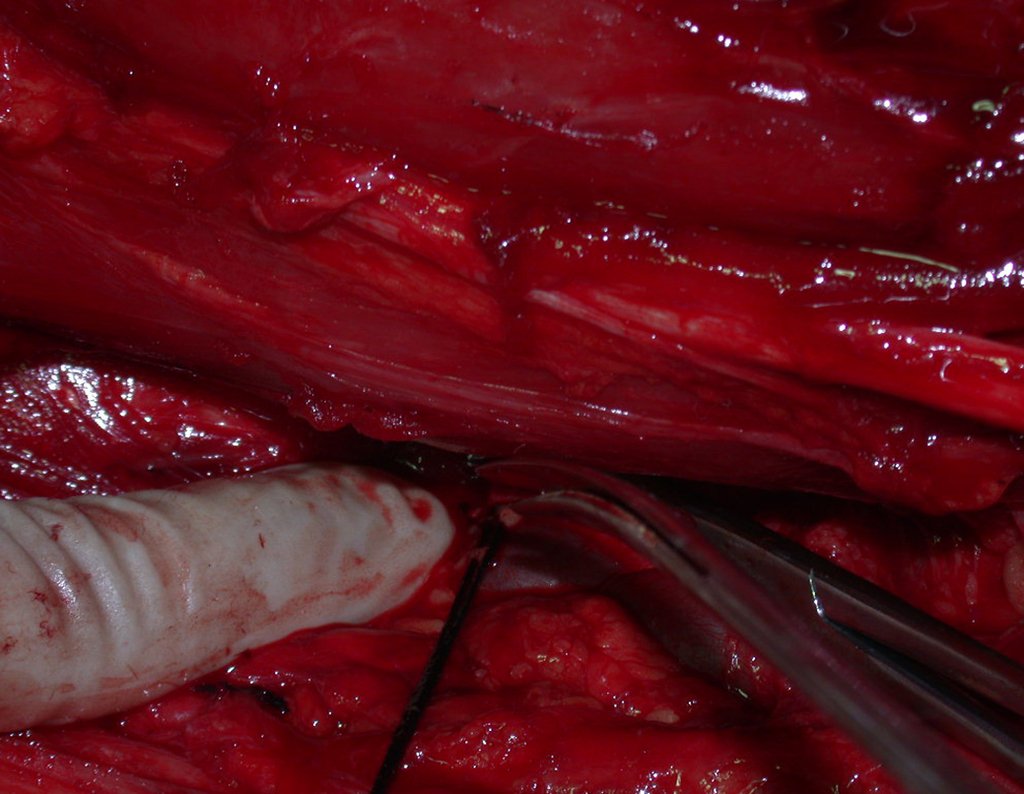
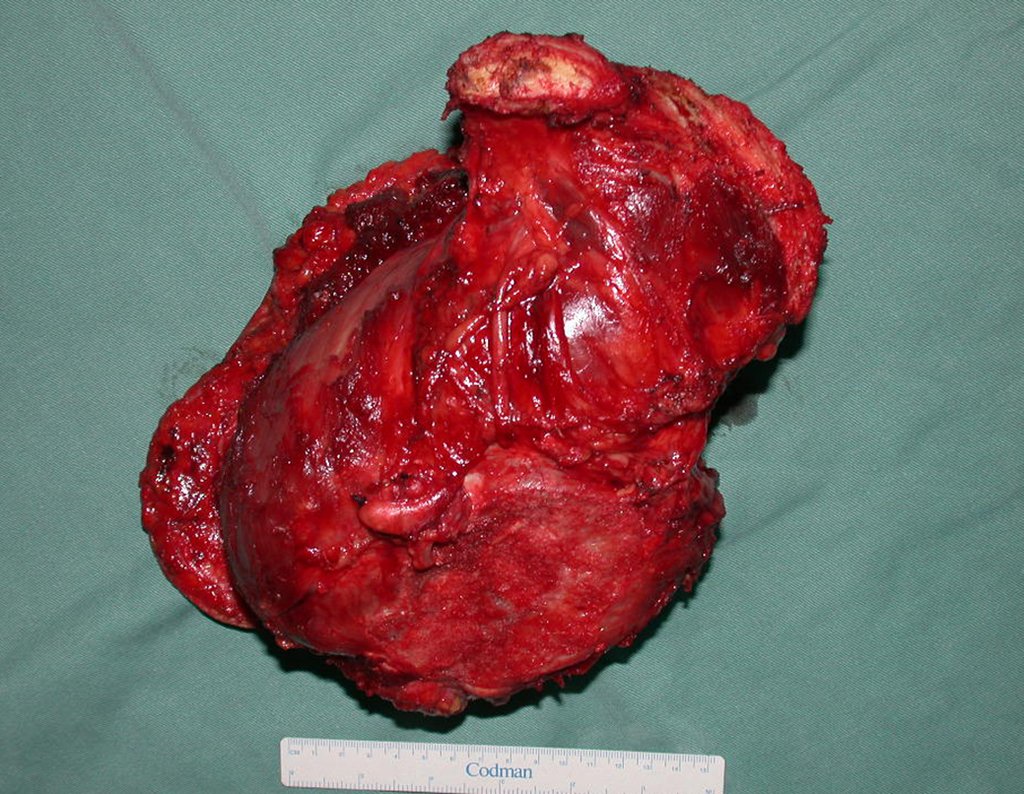
03. Condrossarcoma da Pelve – Conduta – Técnica de pelvectomia interna total
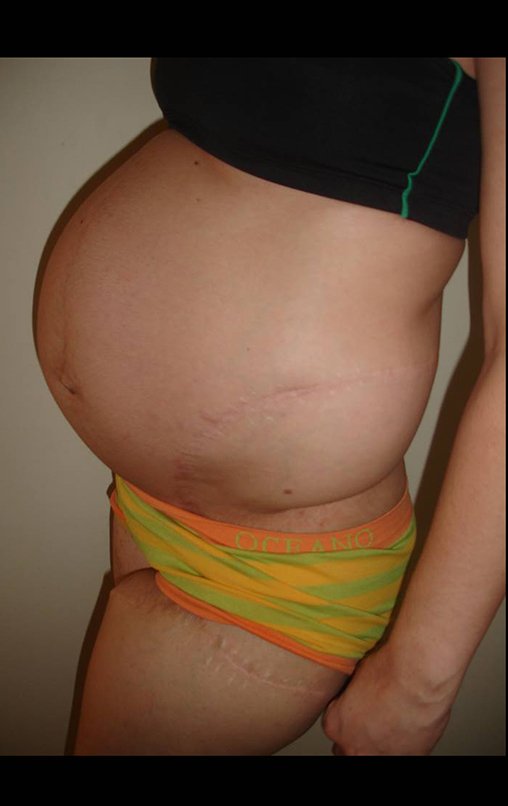
A paciente exibe, com alegria, sua vida sem limitações significativas. Mostra a total superação do déficit funcional, exercendo atividades da vida diária com desenvoltura, figuras 81 a 90.
Vídeo 1: Marcha com apoio total no membro operado, carga monopodal com bom equilíbrio, boa função de flexão dos quadris e joelhos com carga. Excelente resultado funcional para uma hemipelvectomia interna total, sem reconstrução, após 12 anos e três meses da cirurgia.
Autor : Prof. Dr. Pedro Péricles Ribeiro Baptista
Oncocirurgia Ortopédica do Instituto do Câncer Dr. Arnaldo Vieira de Carvalho
Consultório: Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – S.P.
Fone:+55 11 3231-4638 Cel:+55 11 99863-5577 Email: drpprb@gmail.com