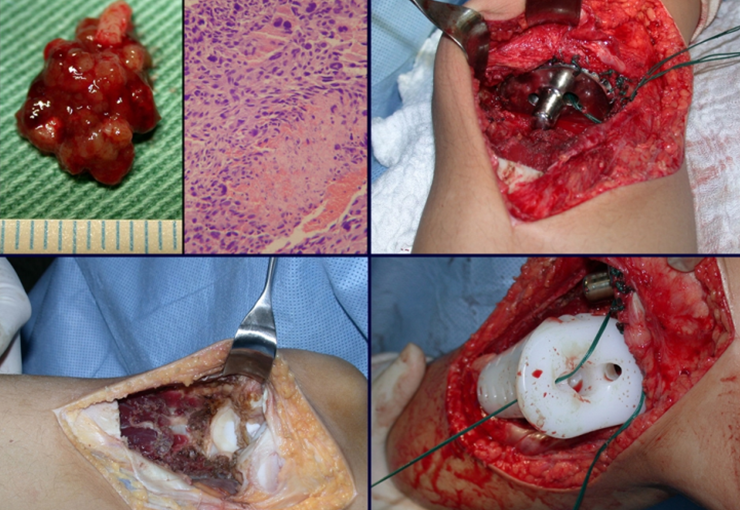
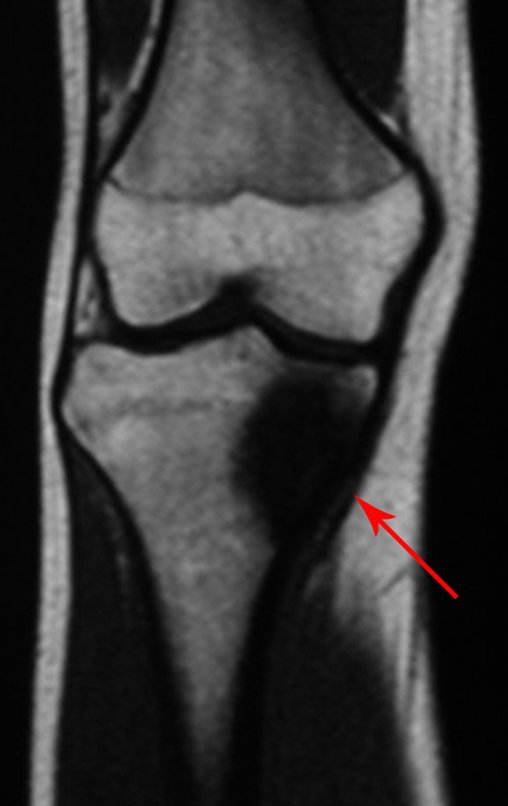
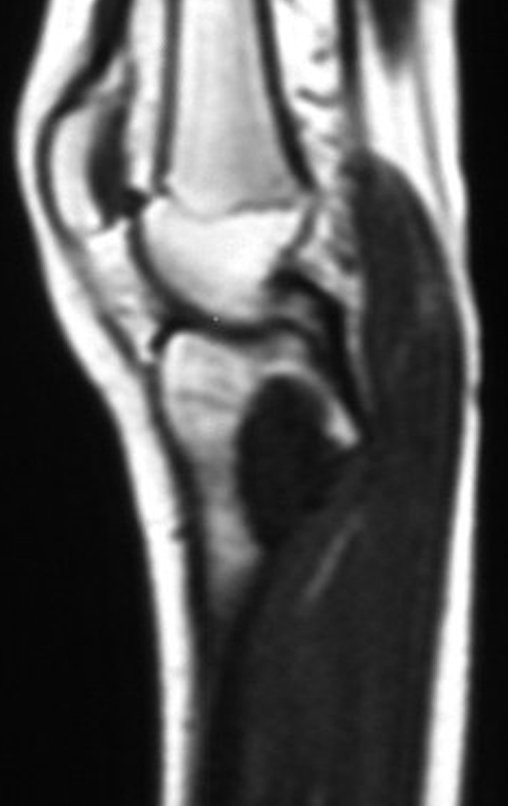
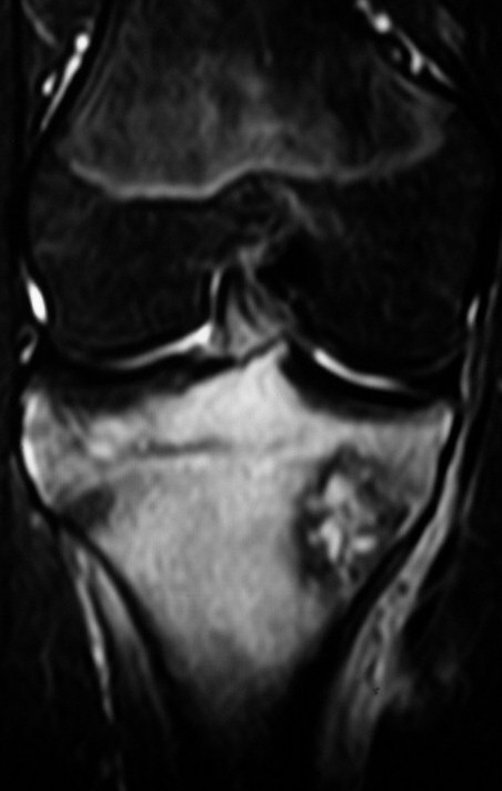
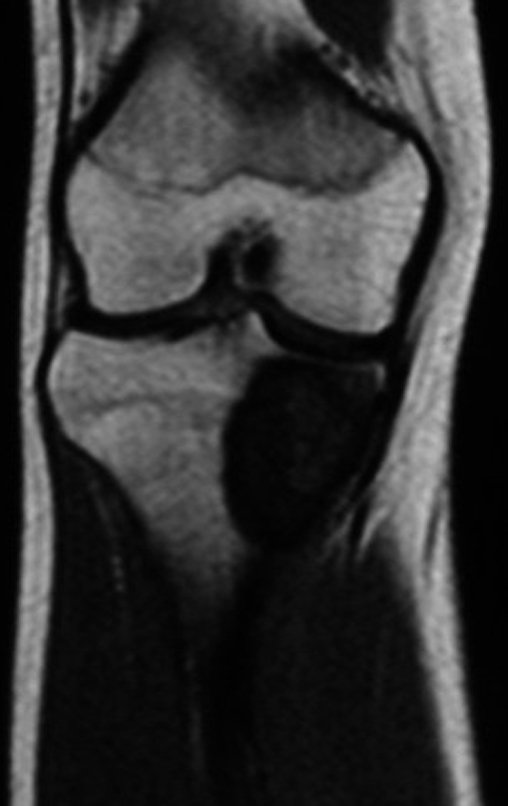
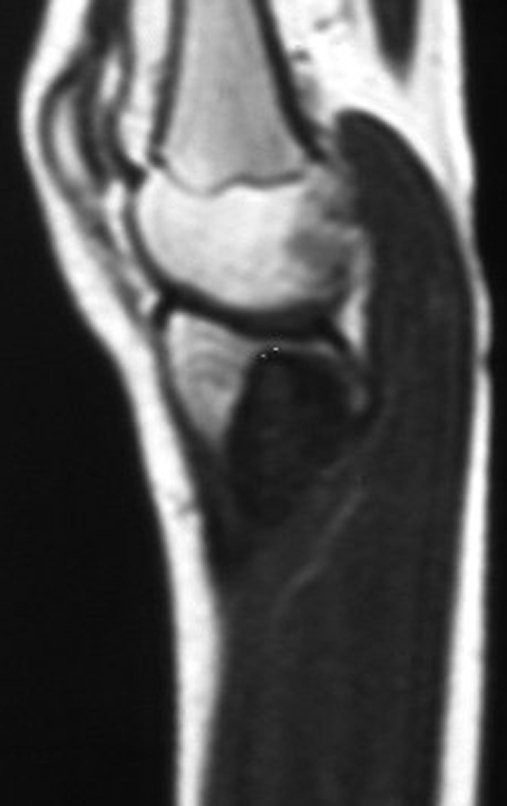
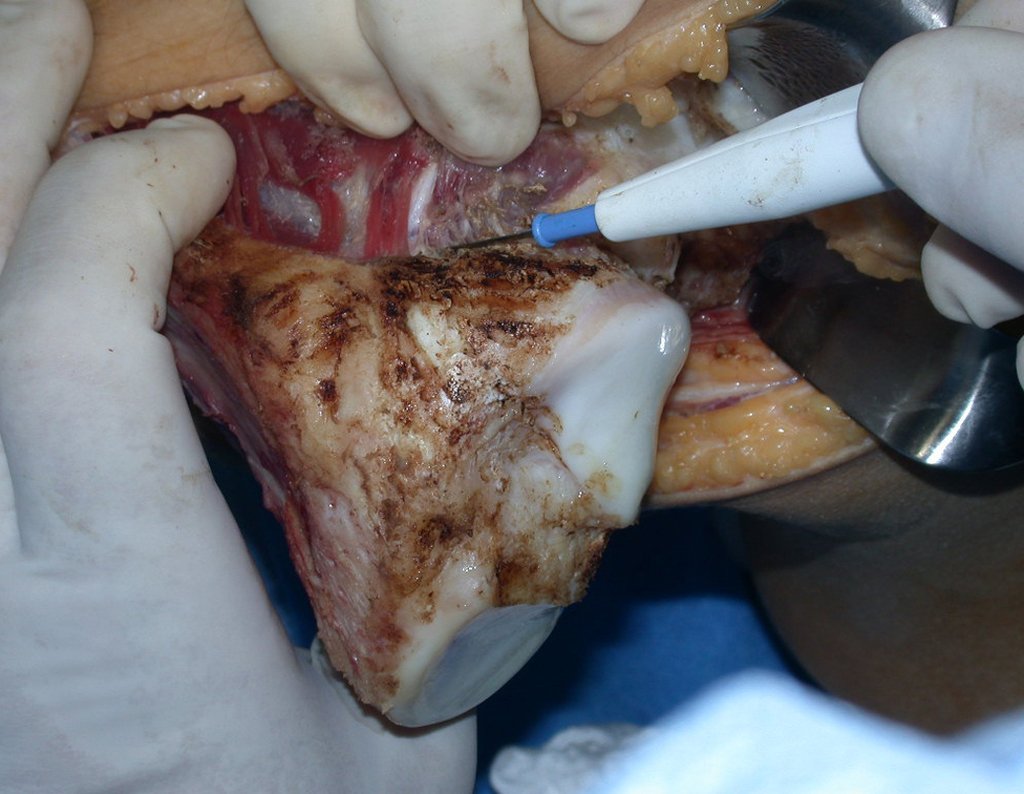
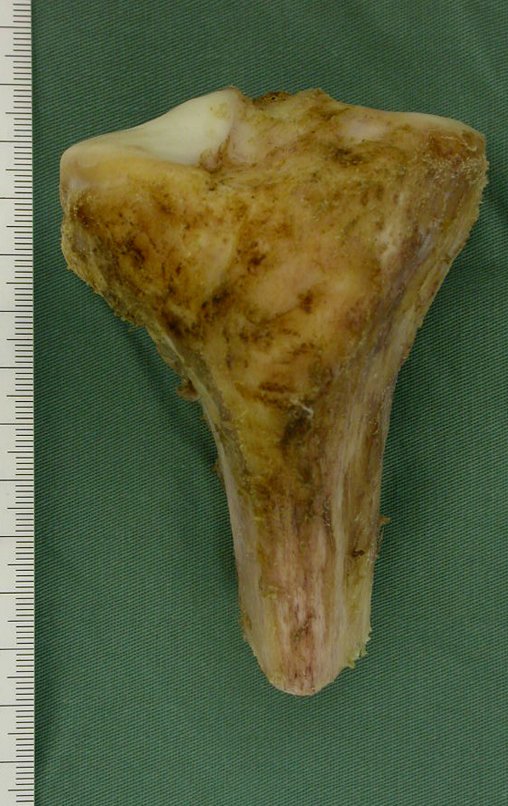
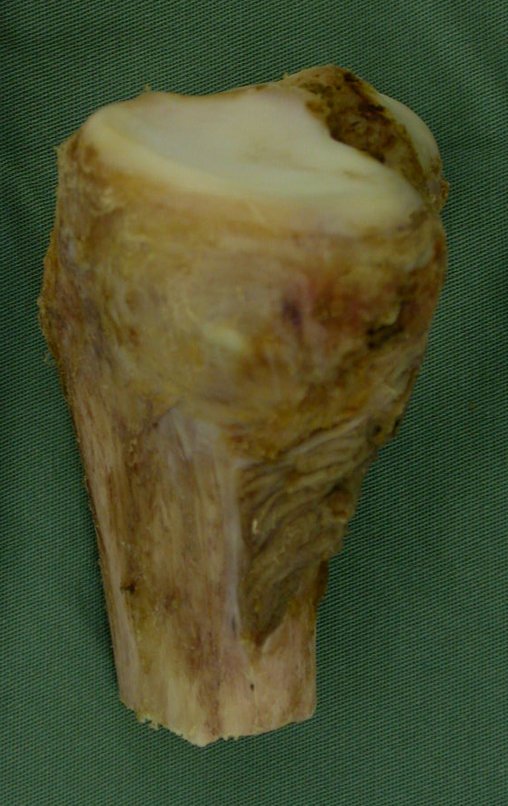
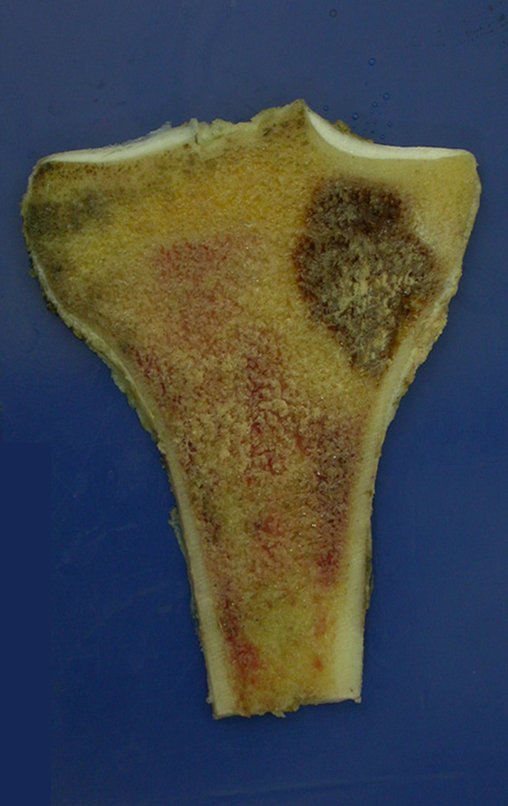
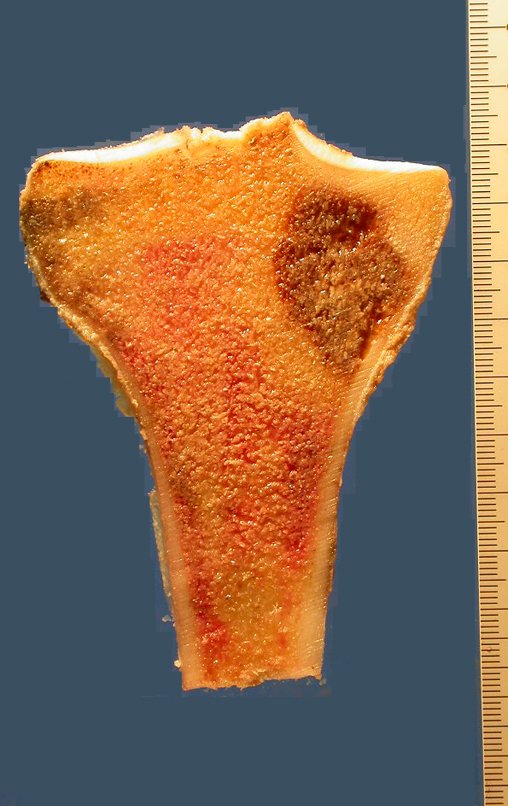
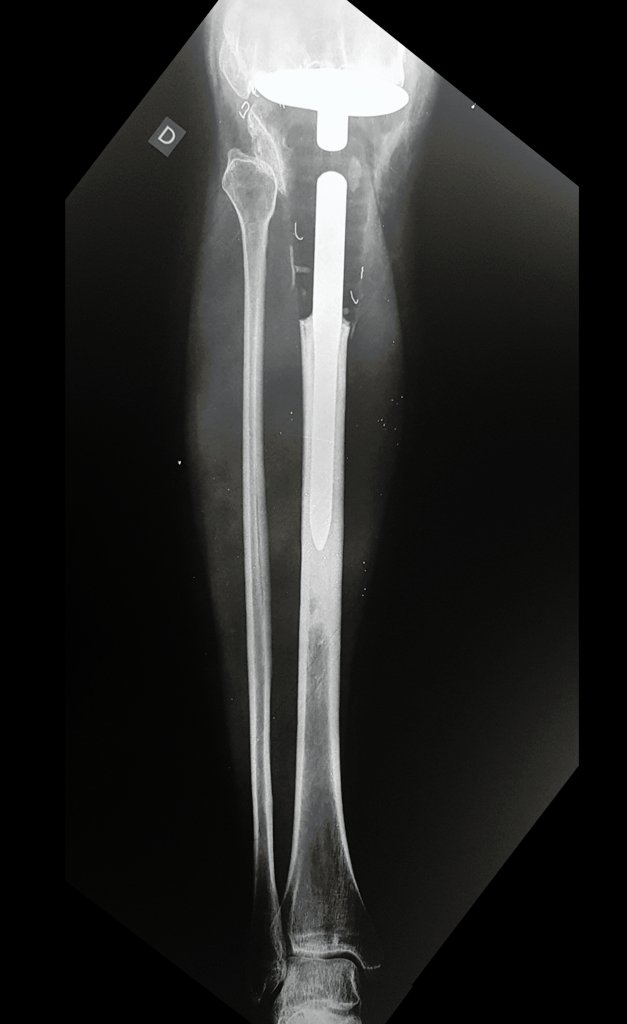
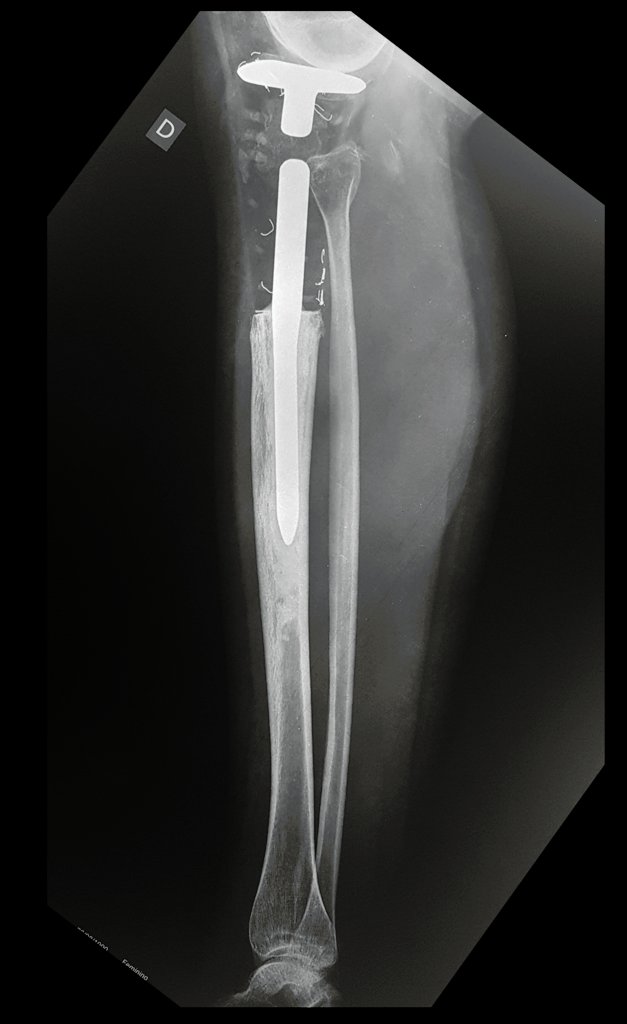
Osteossarcoma Da Tíbia – Prótese Parcial Rotatória. Paciente feminina, 14 anos e 8 meses de idade, refere dor no joelho direito, havia uma semana, após exercício na educação física. A radiografia simples realizada mostra uma lesão lítica de aproximadamente 1,5 cm de diâmetro na face póstero medial da região metafisária da tíbia direita, que é interpretada como fibroma não ossificante (Figura 1).
06. Osteossarcoma da Tíbia – Prótese parcial rotatória – Técnica de Capsuloplastia e Ligamentoplastia do Joelho
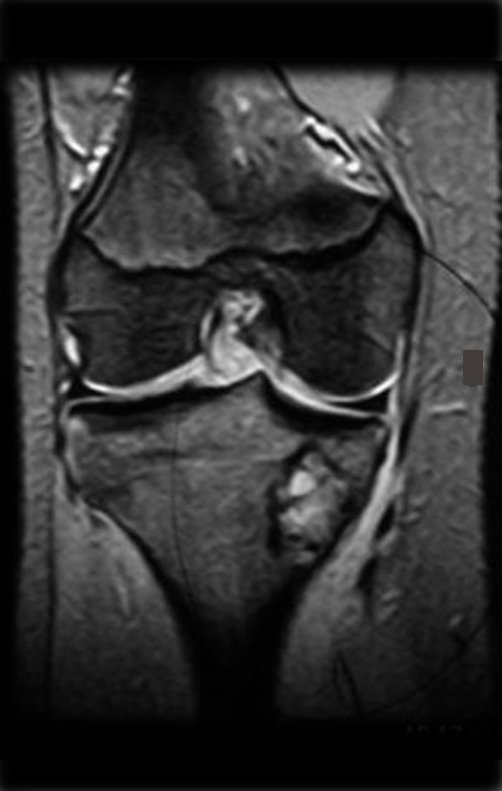
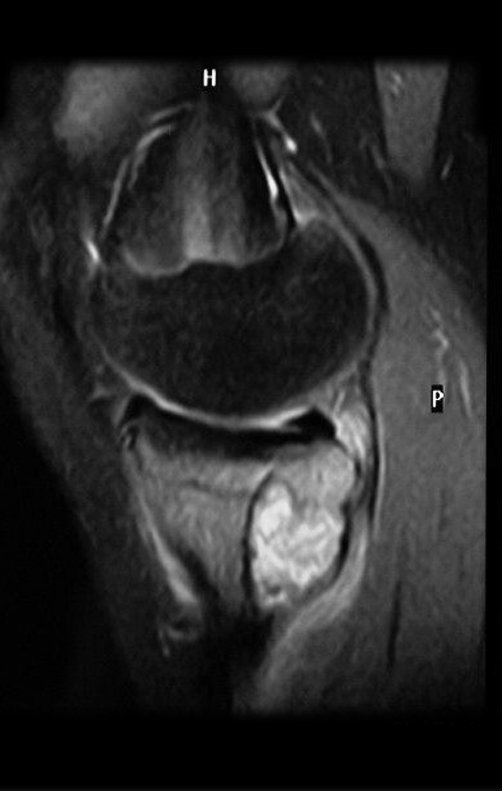
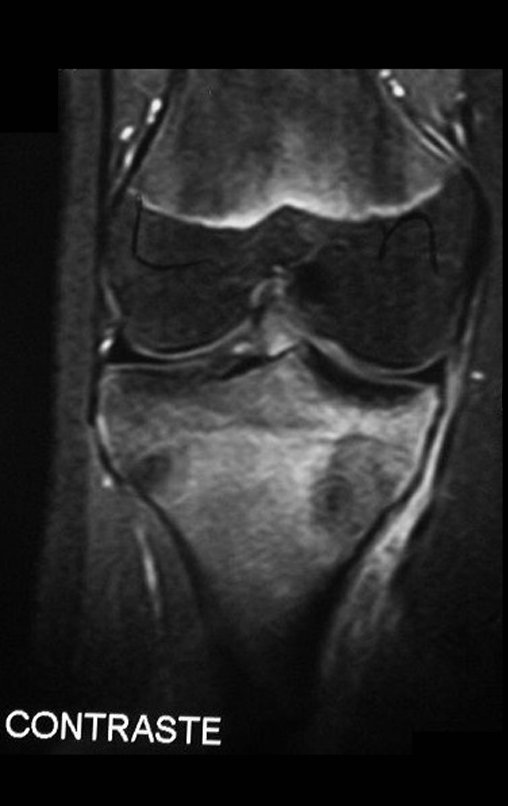
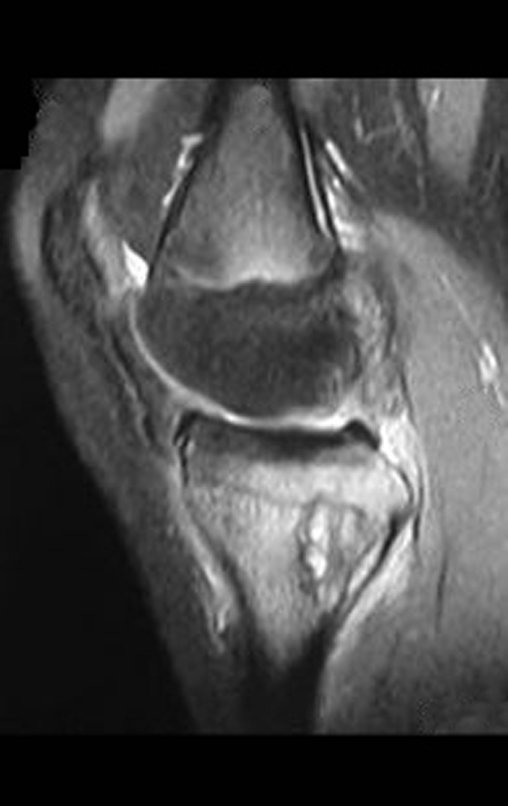
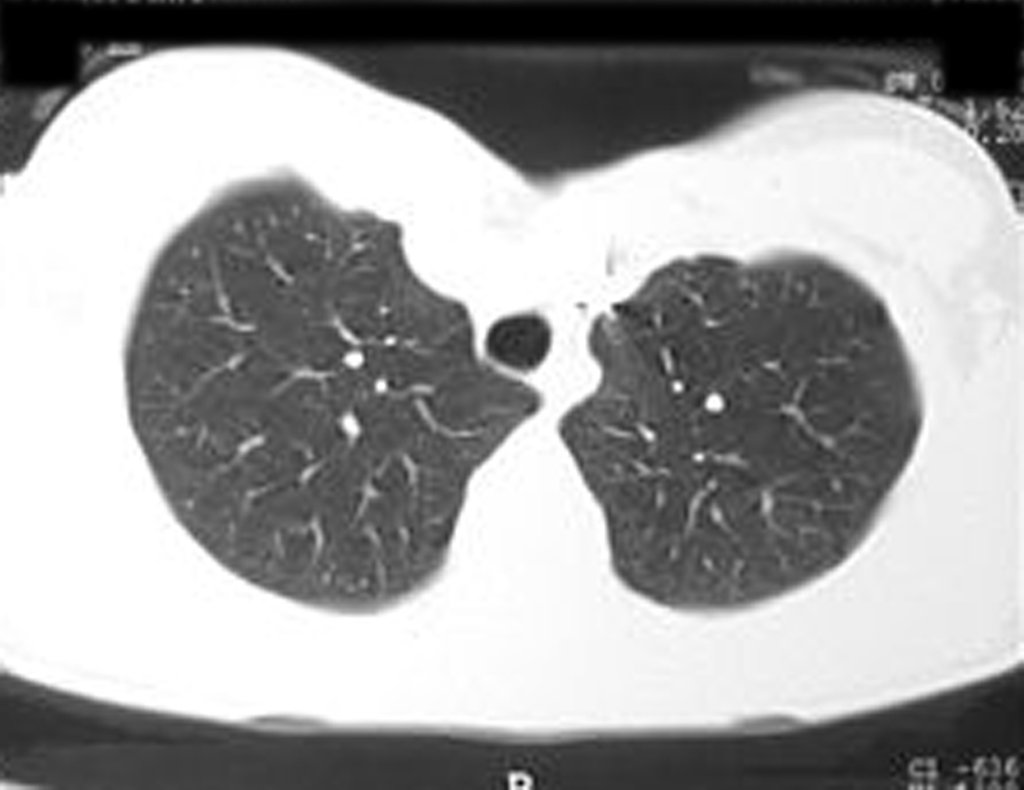
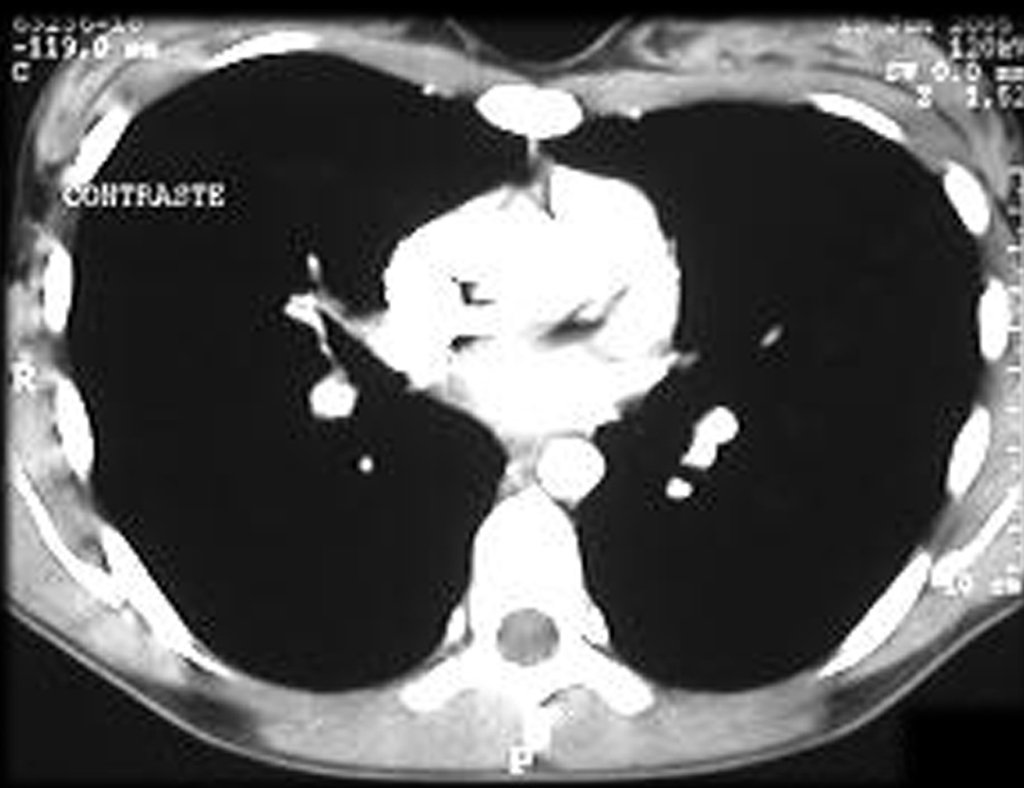
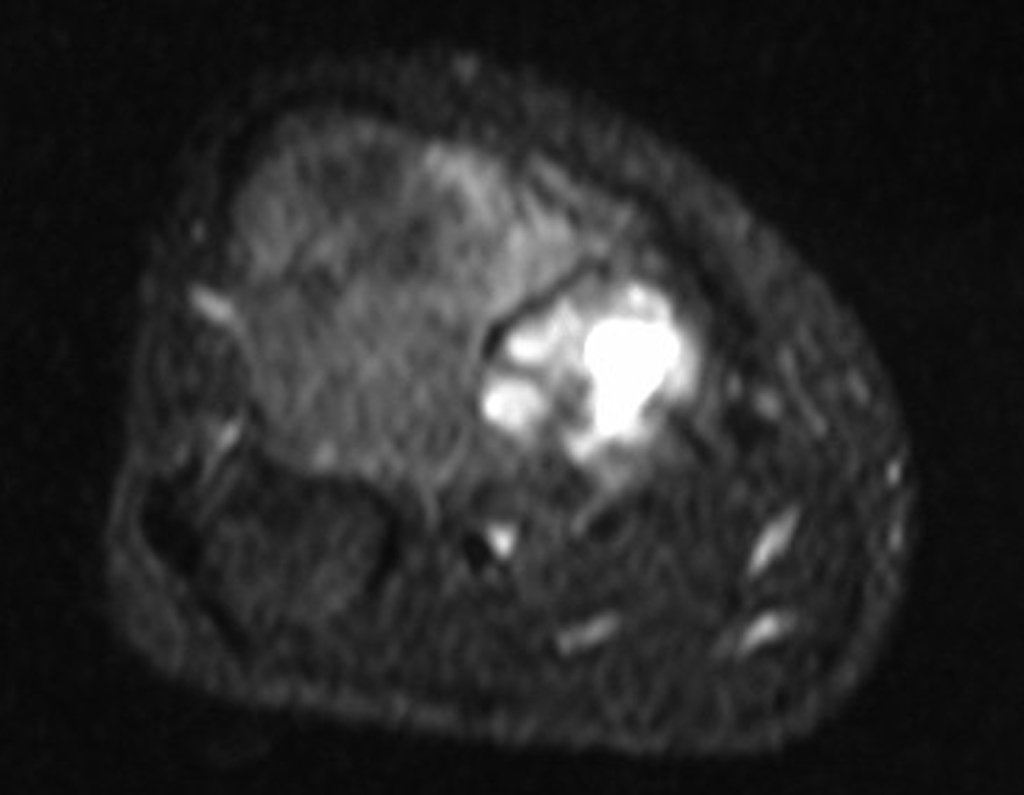
A mãe insiste com o radiologista para realizar uma ressonância magnética, pois havia um antecedente de neoplasia na família (Figuras 2 a 9).
Os exames laboratoriais e seus resultados foram: hemograma= normal; VHS= discretamente elevado; DHL= normal; Ca++= normal; F++= normal e FA= elevada.
A análise deste quadro clínico, paciente com 14 anos de idade (adolescente), com a alteração laboratorial (↑VHS e ↑FA) e de imagem (lesão metafisária agressiva), apontam para a hipótese diagnóstica de osteossarcoma e muito remotamente de fibroma condromixóide, como diagnóstico diferencial.
Após o estadiamento sistêmico e local da lesão, com os exames de imagem e laboratoriais, foi realizada a biópsia da lesão, com agulha de Jamshidi sob controle de radioscopia (Figura 20 e 21).
O Tratamento deste tumor é quimioterapia pré-operatória, seguida de cirurgia de ressecção da lesão com margens oncológicas e quimioterapia pós-operatória.
Após a quimioterapia adjuvante (pré-operatória) e foram realizados os exames de imagem, para avaliação clínica da resposta à quimioterapia de indução e planejamento cirúrgico (Figuras 30 a 38).
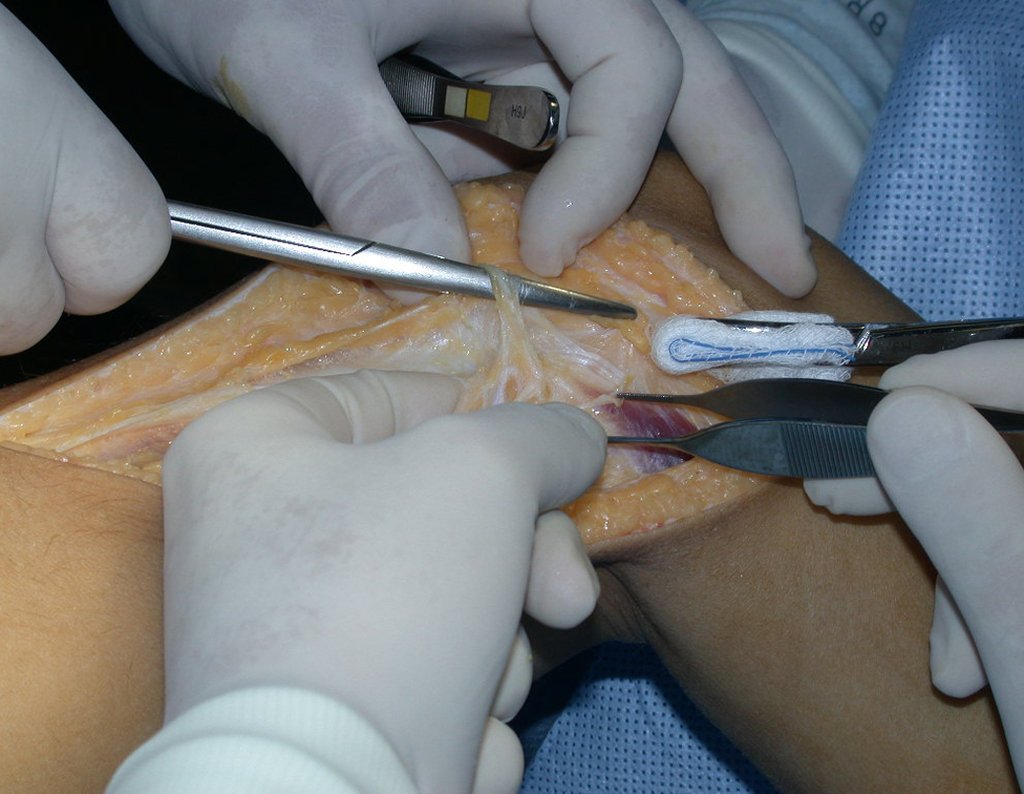
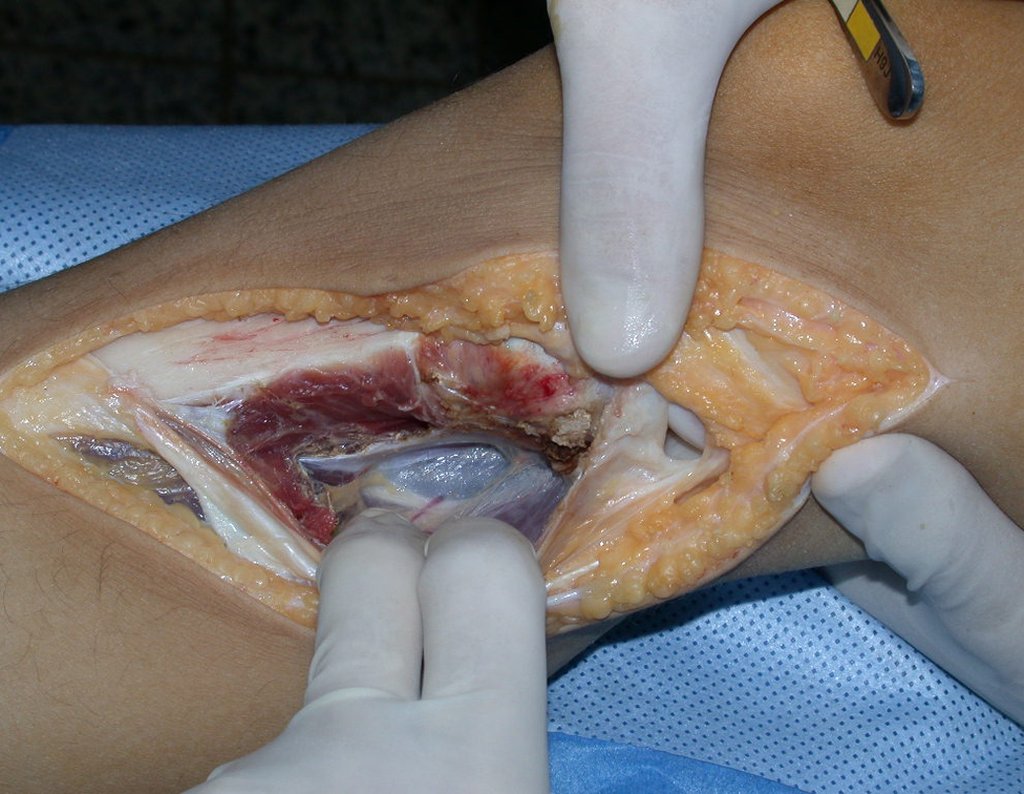
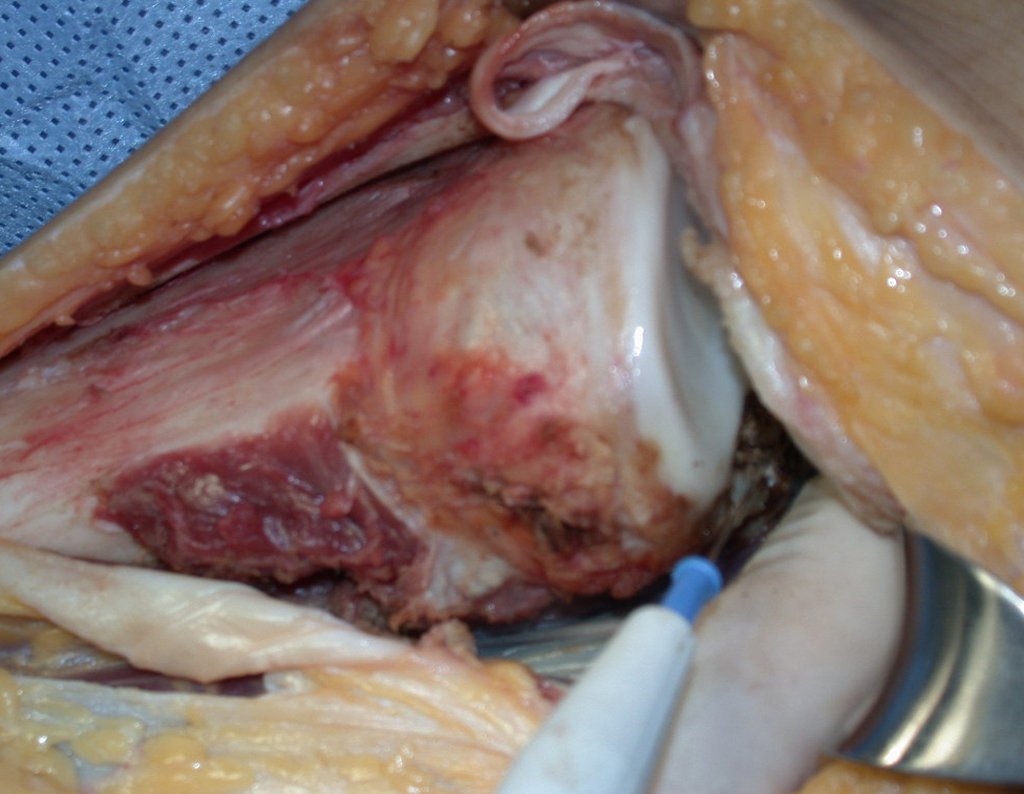
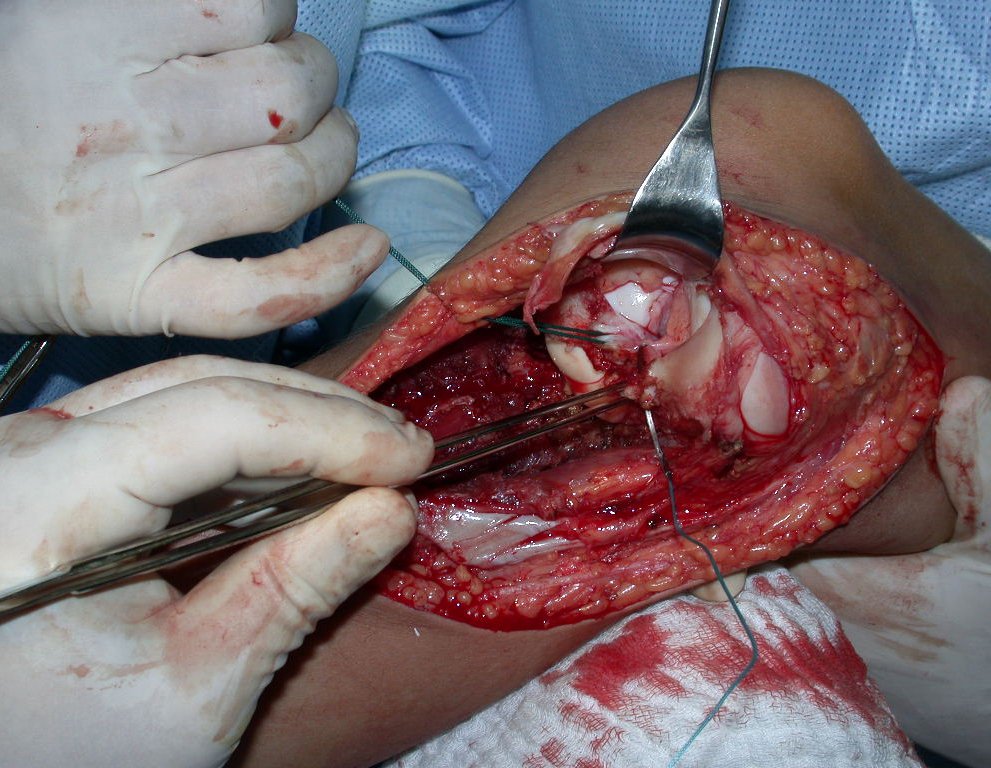
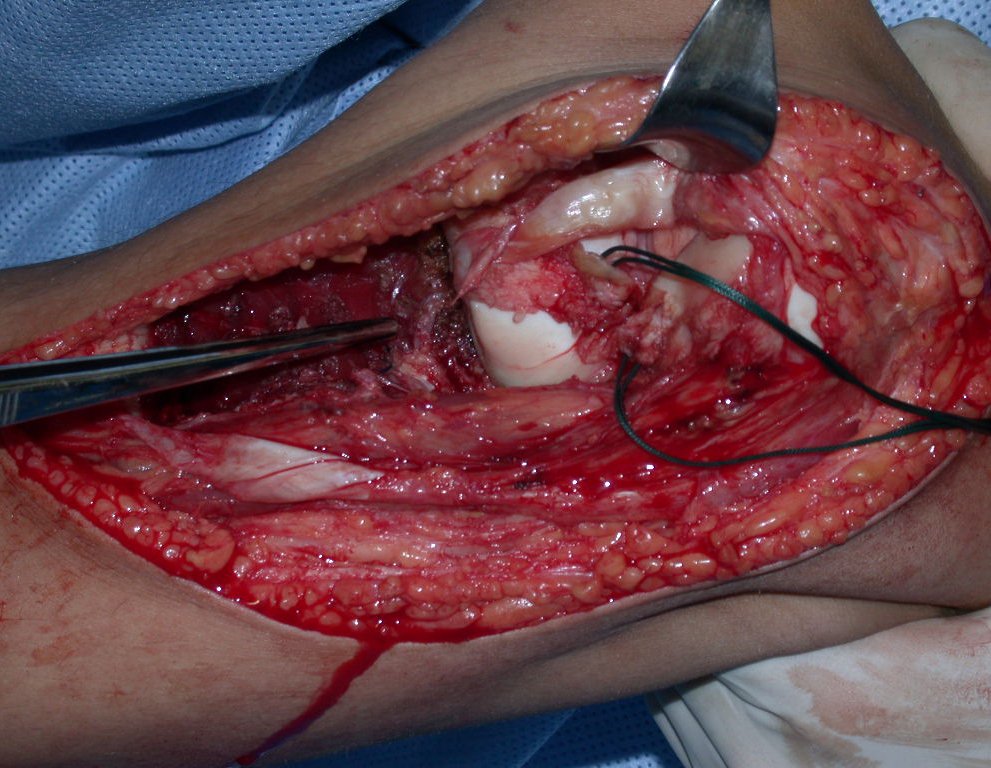
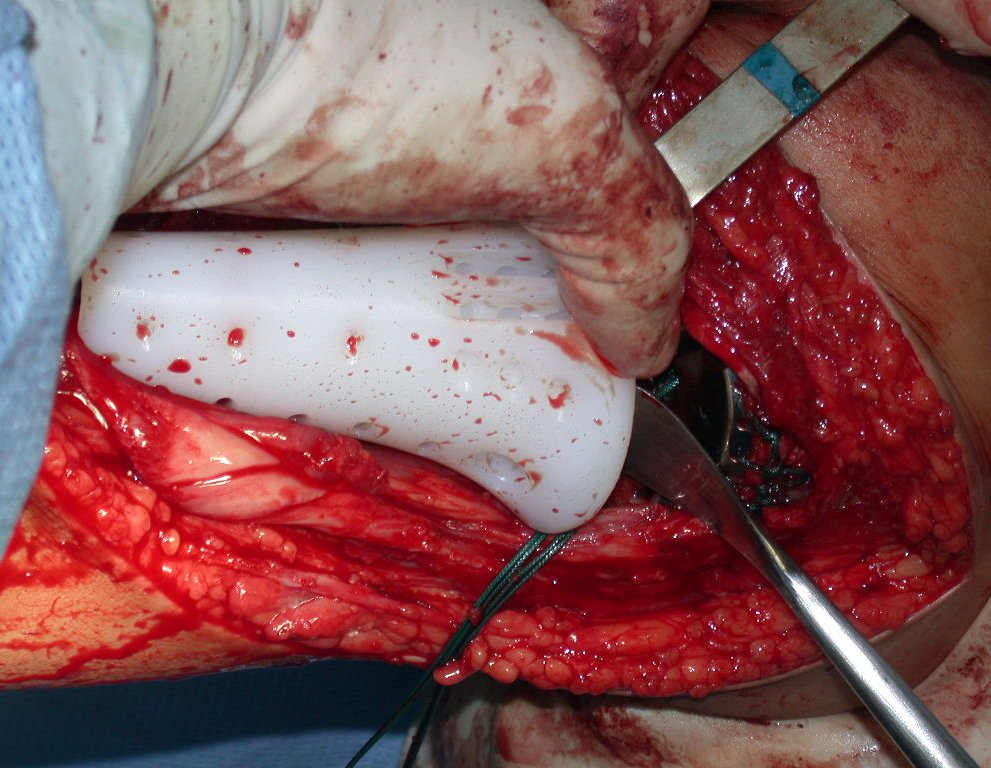
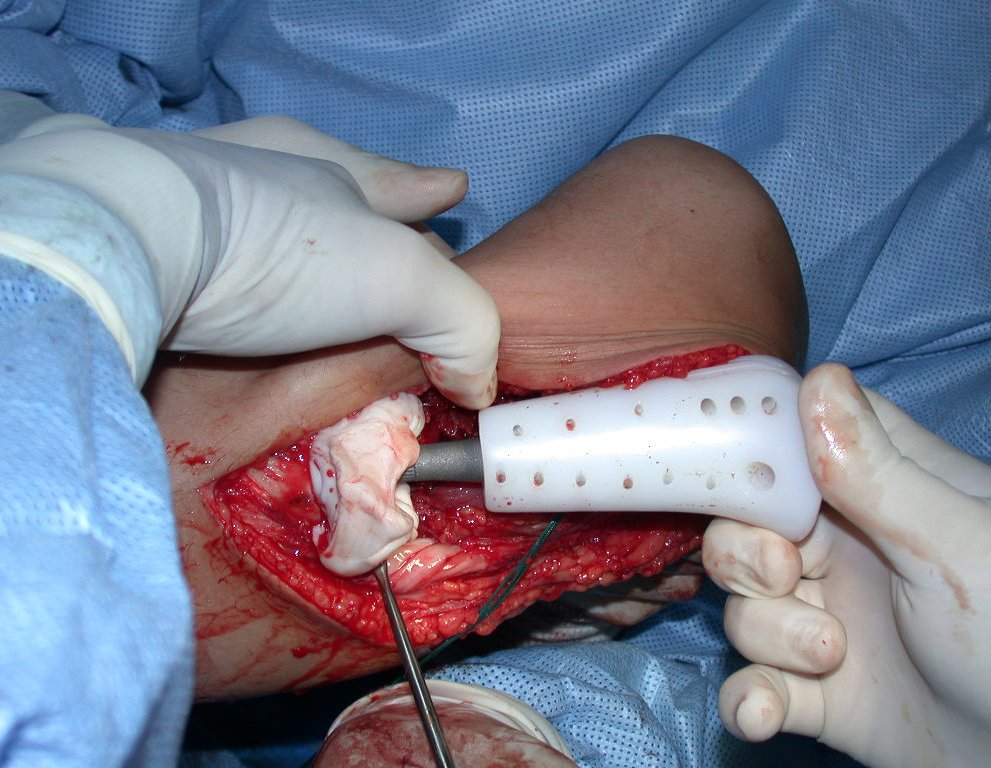
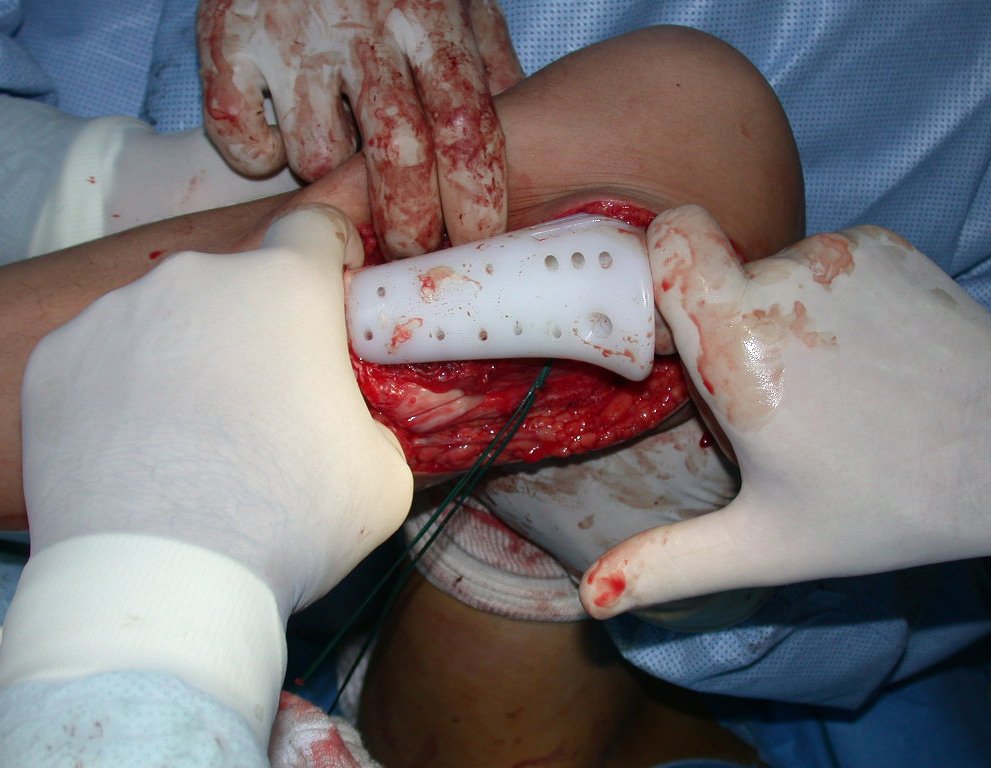
Com a boa resposta clínica e de imagem foi confeccionada uma prótese sob medida especial para esta paciente, que permitisse a reconstrução funcional, após a ressecção do segmento proximal da tíbia, com preservação dos meniscos e reconstrução cápsuloligamentar.
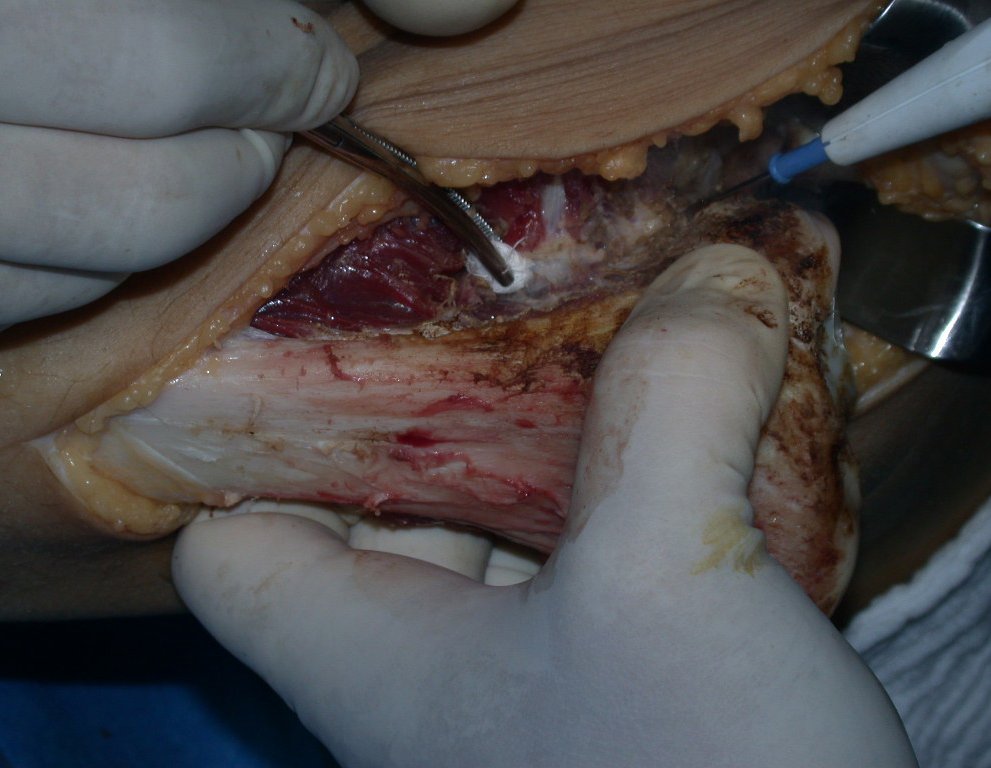
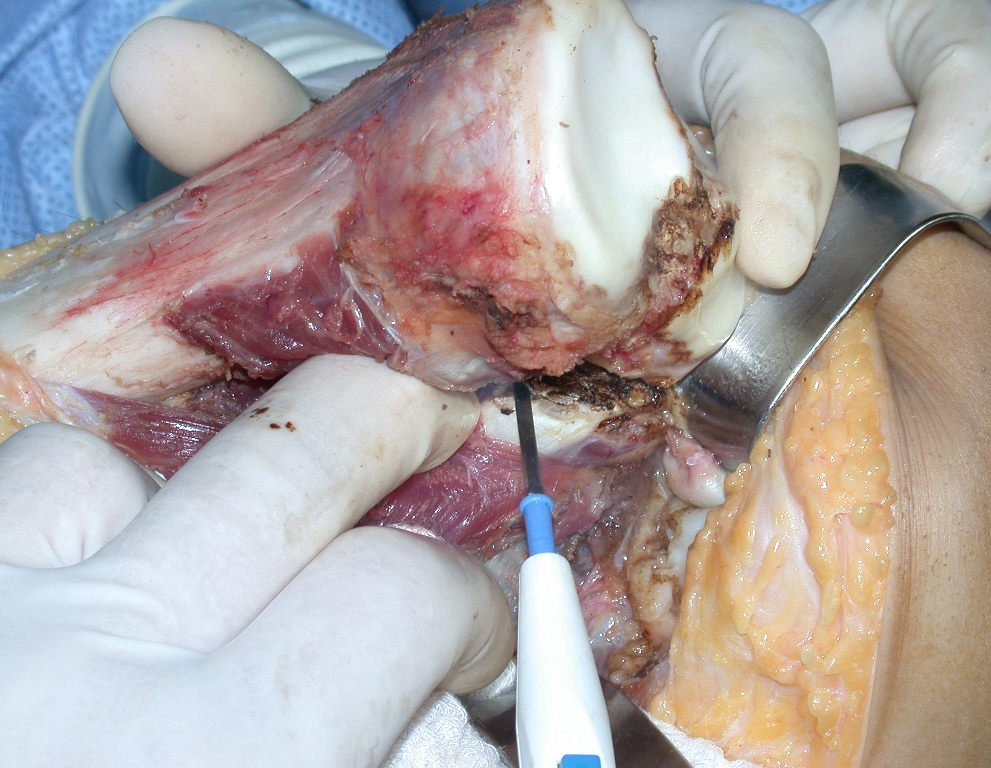
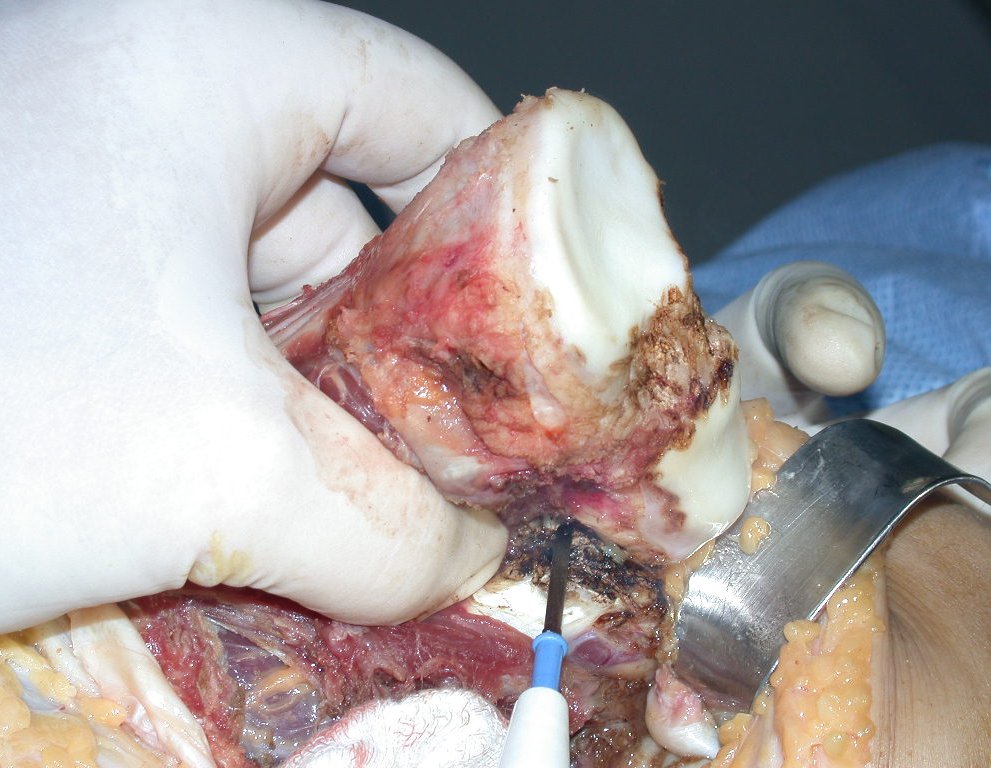
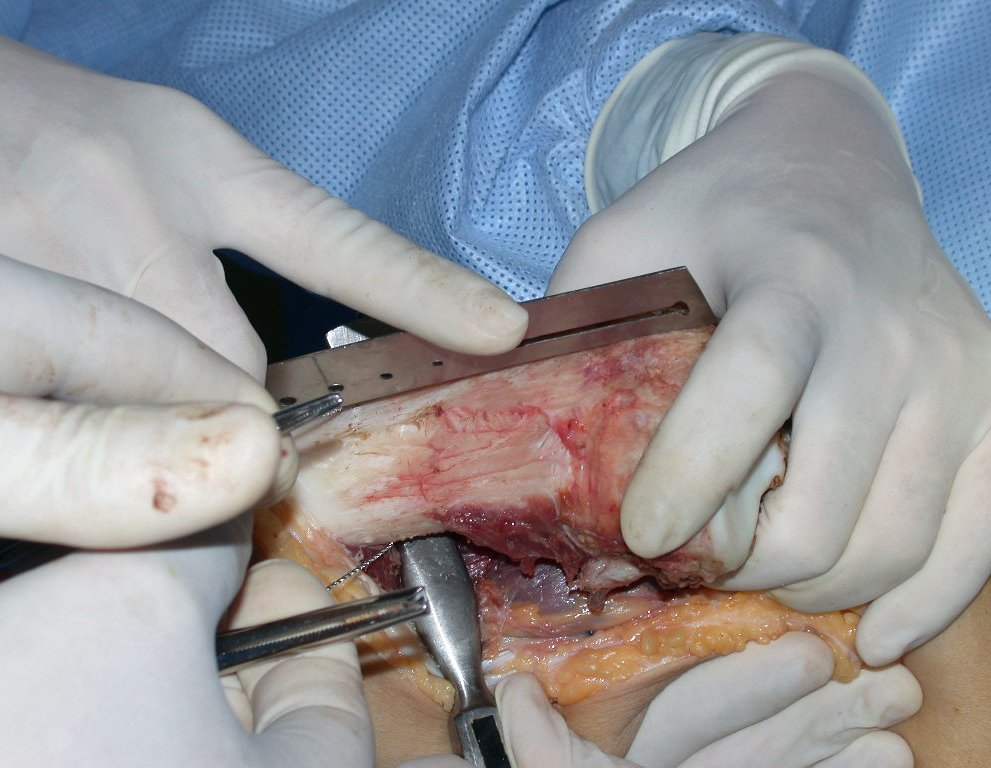
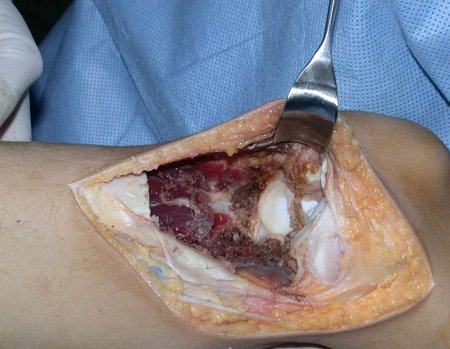
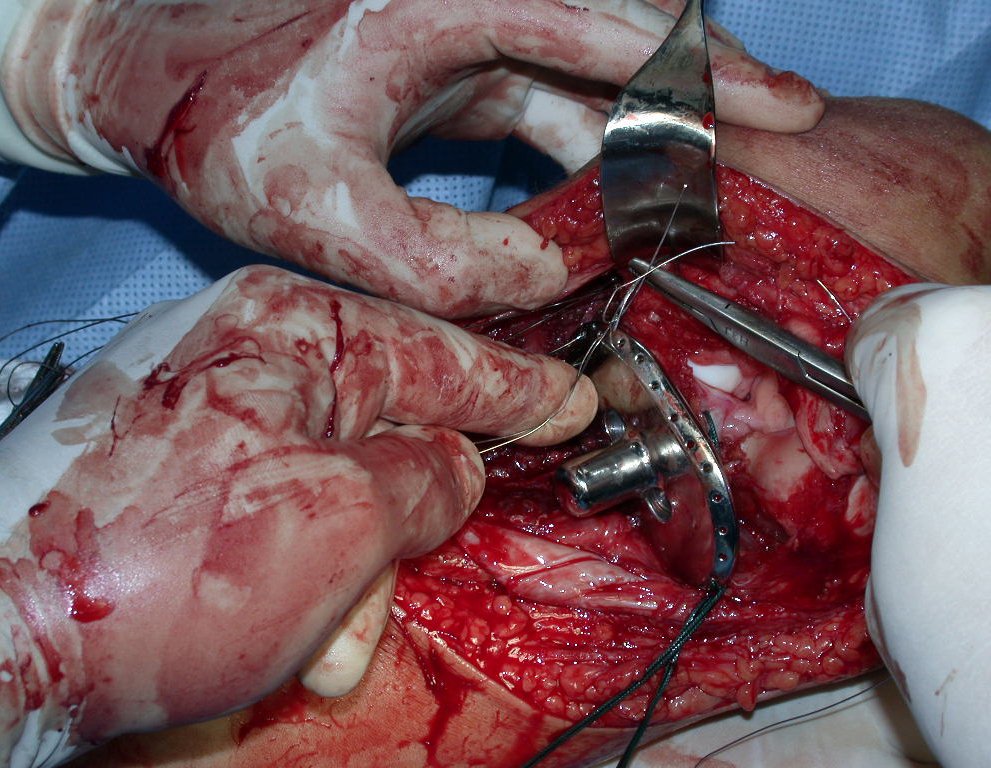
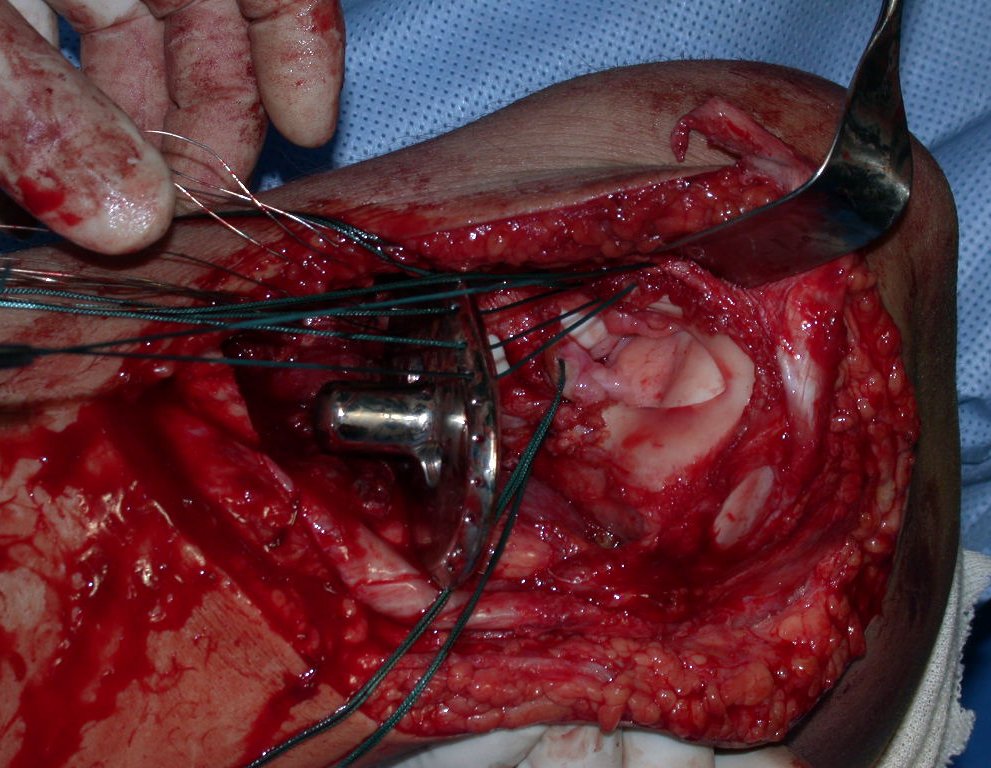
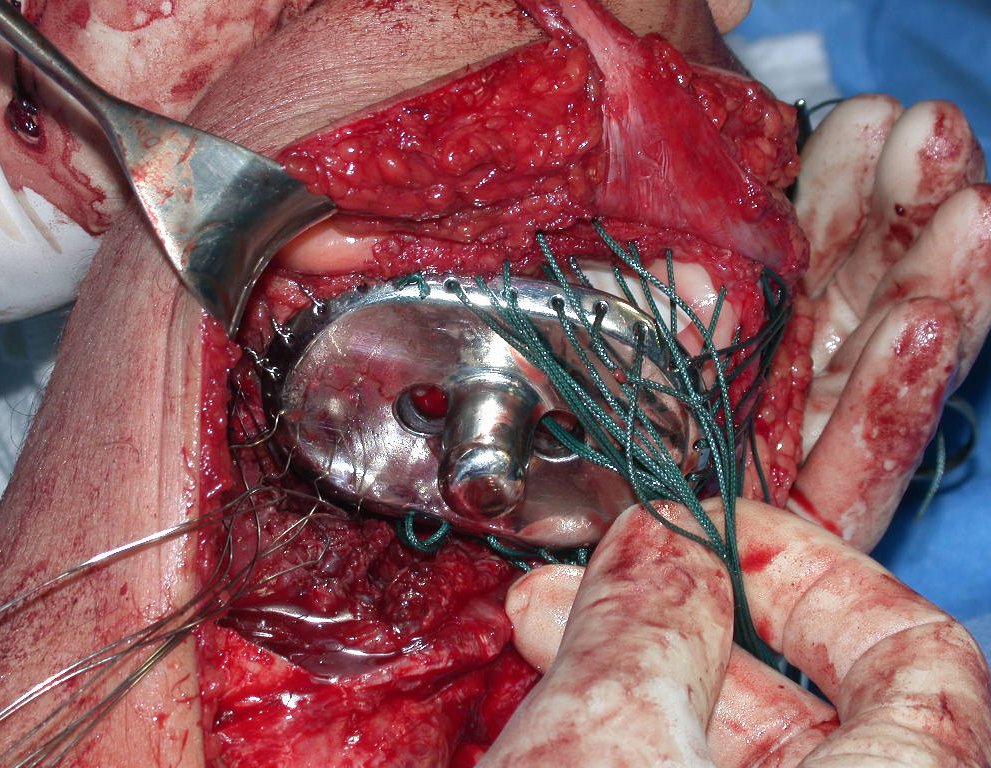
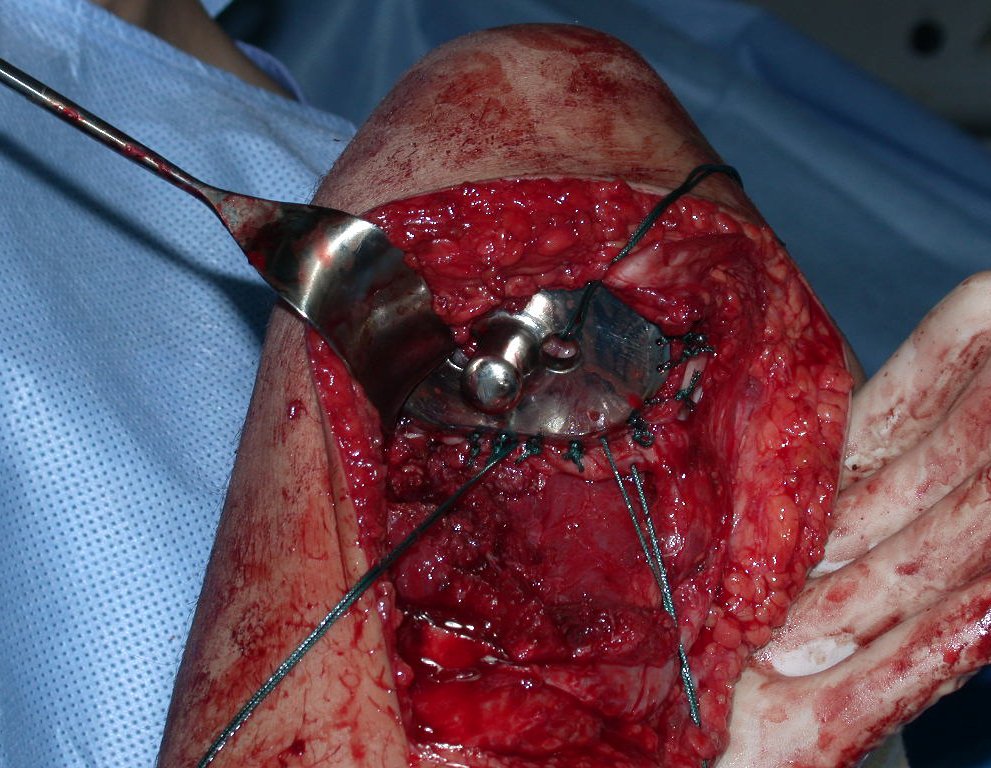
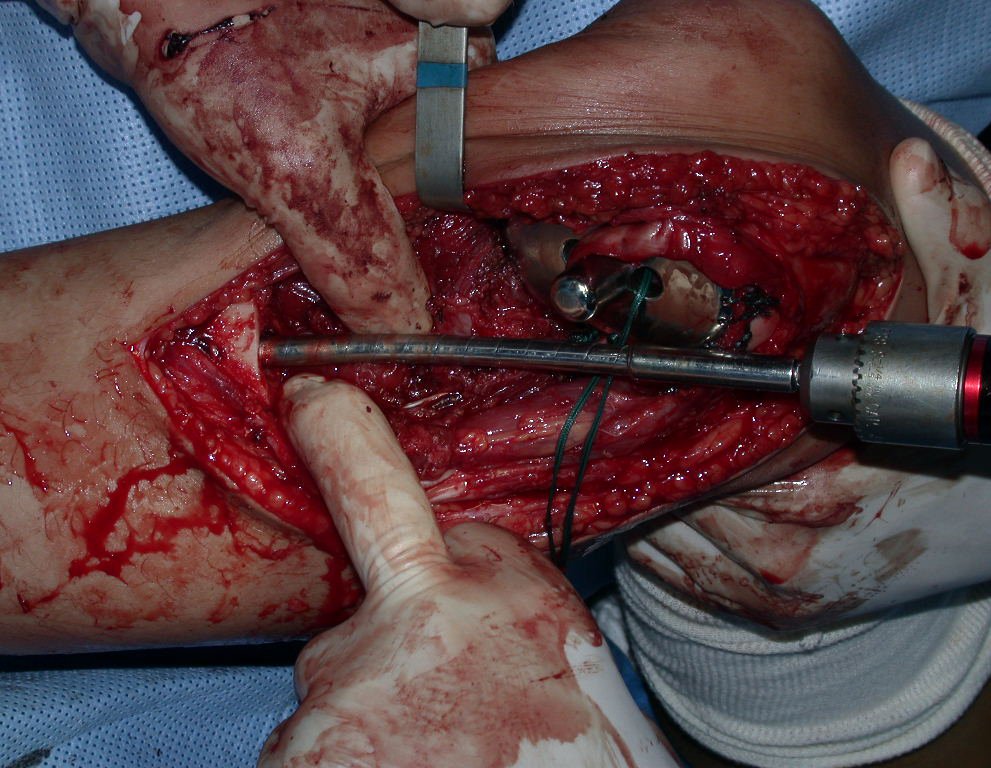
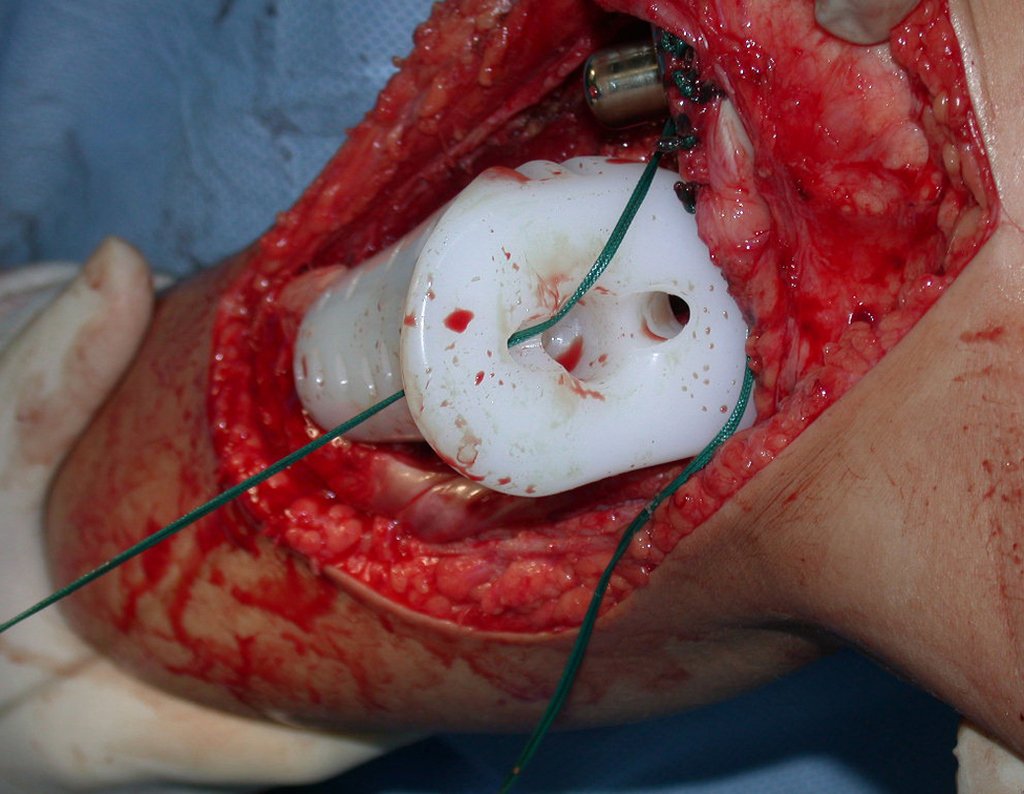
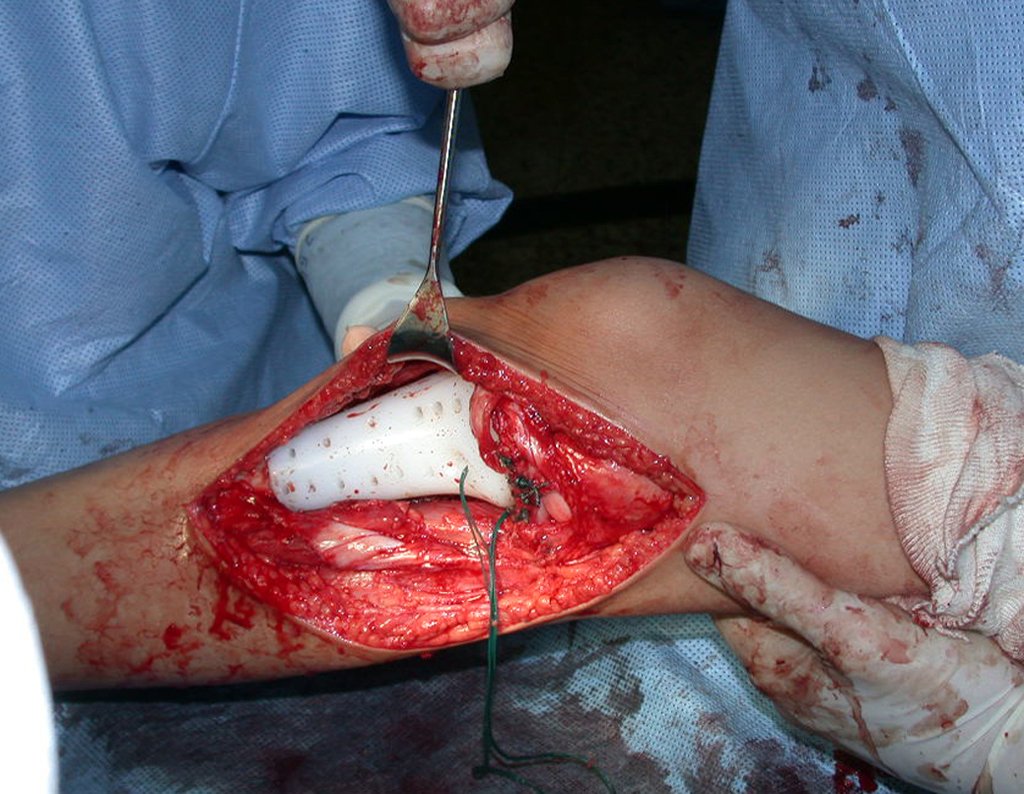
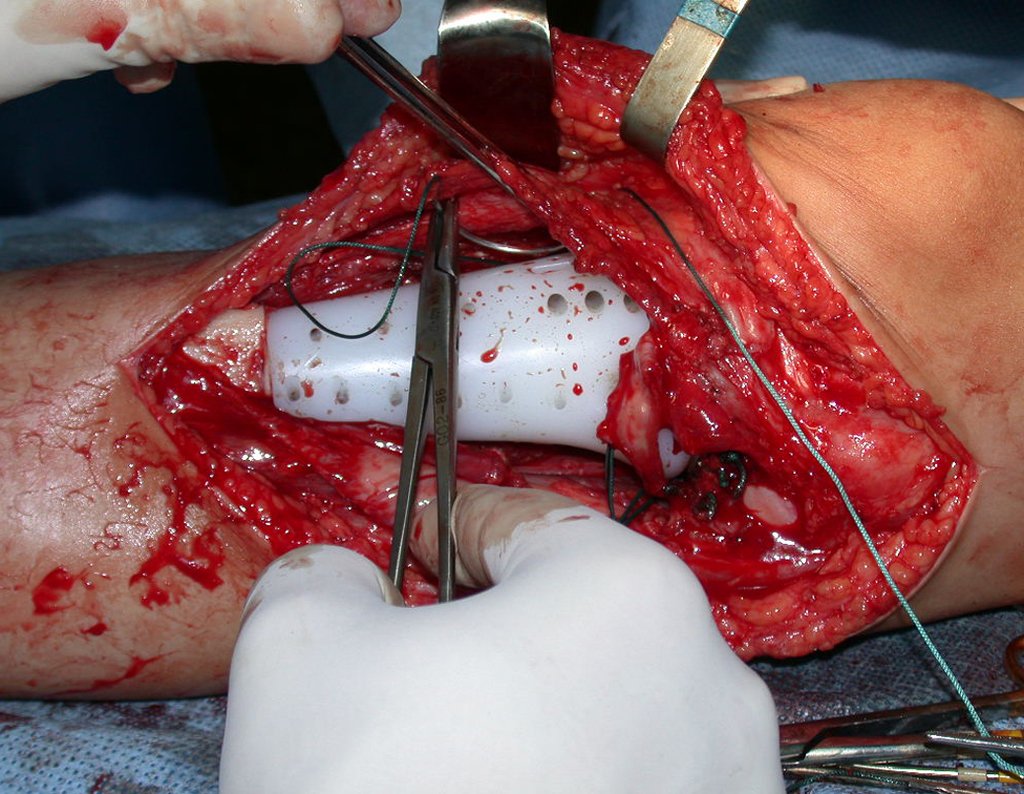
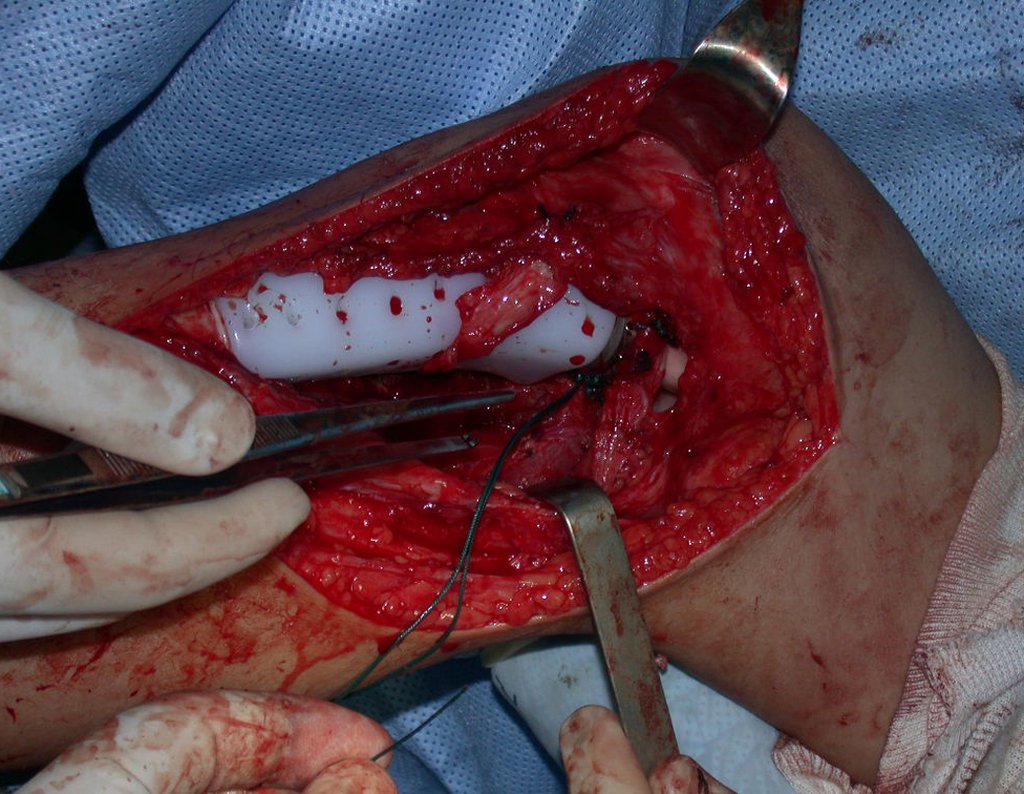
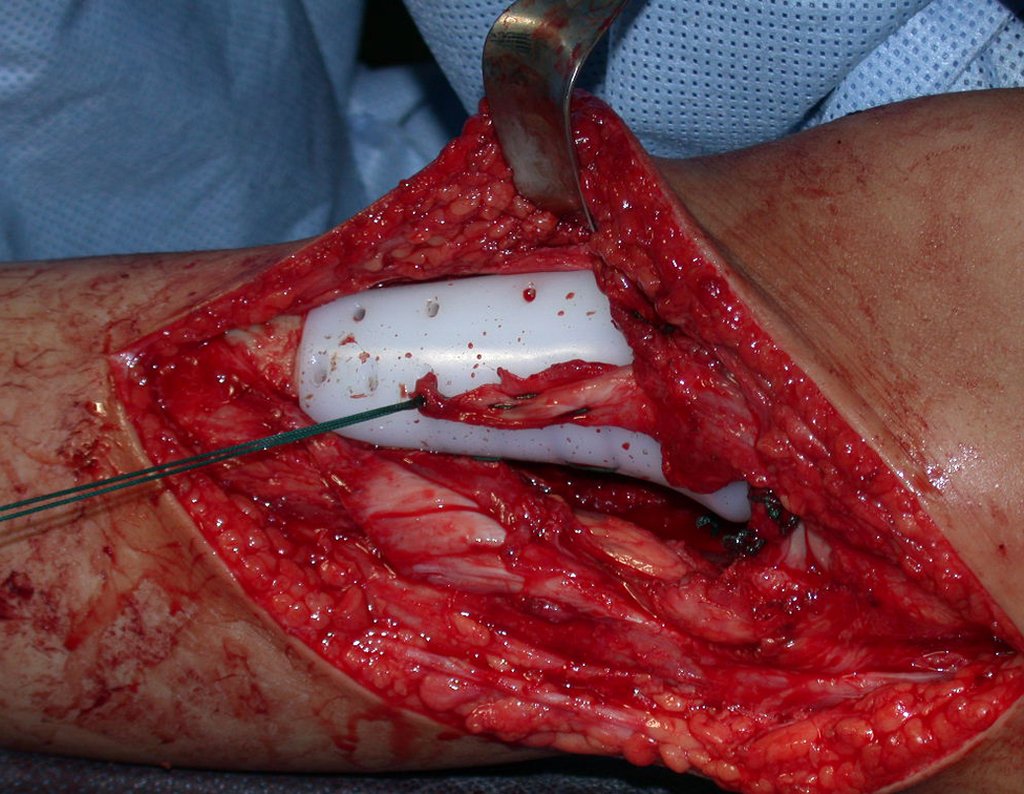
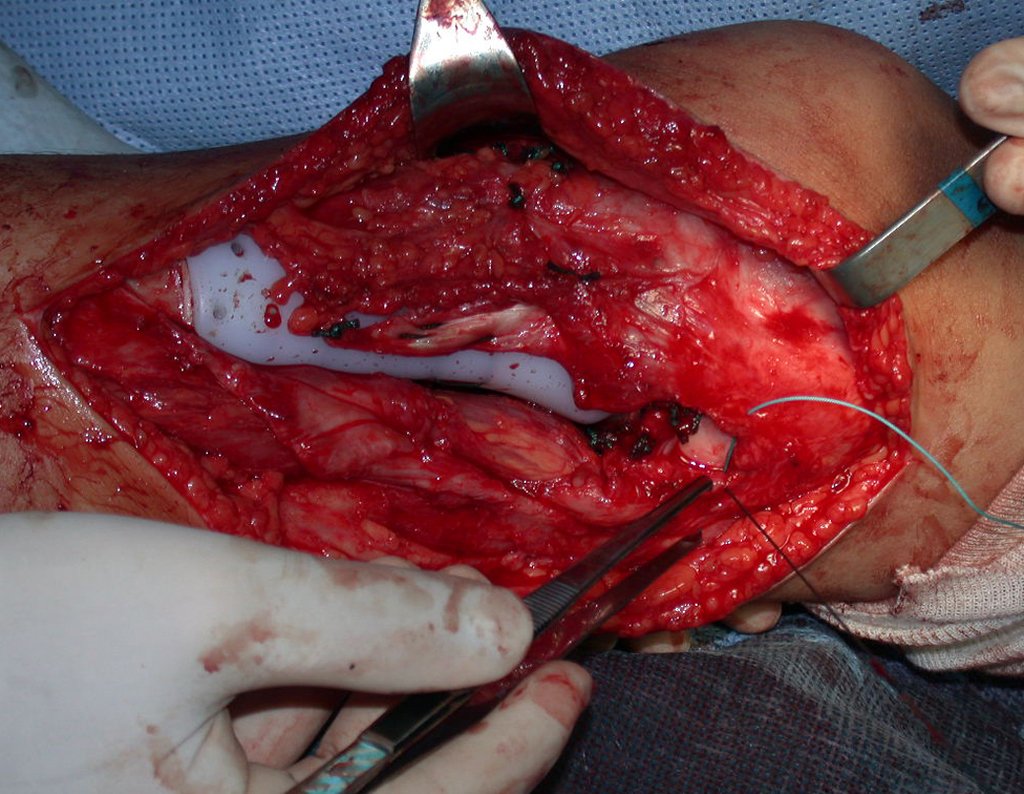
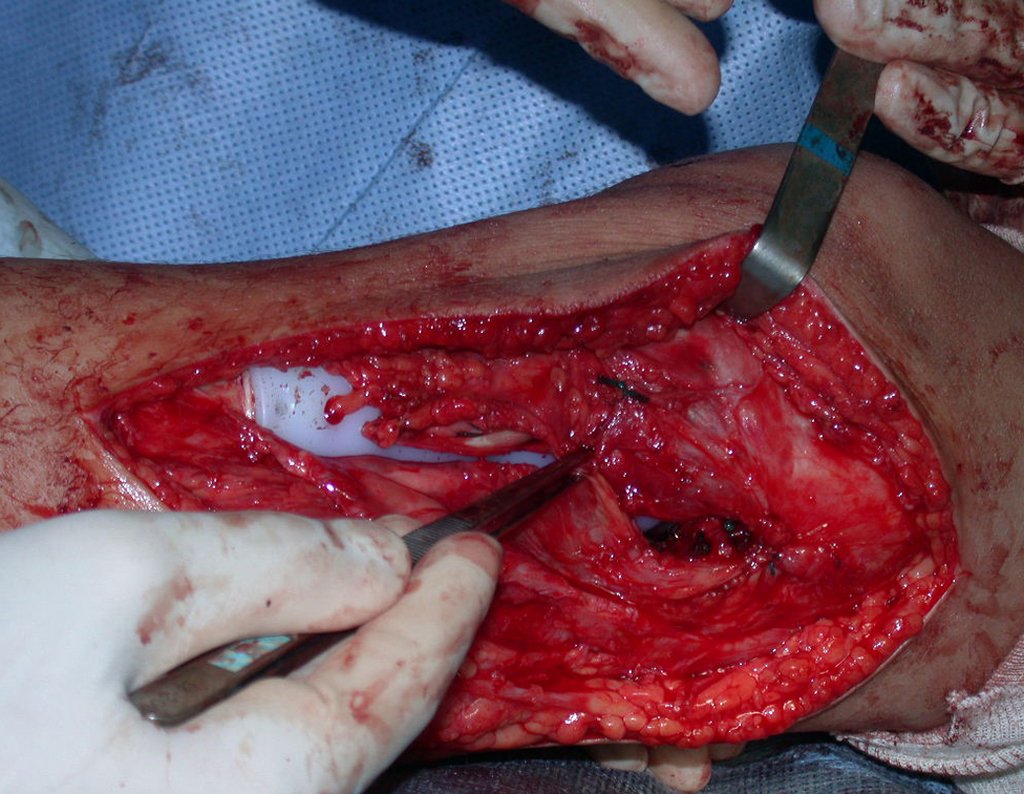
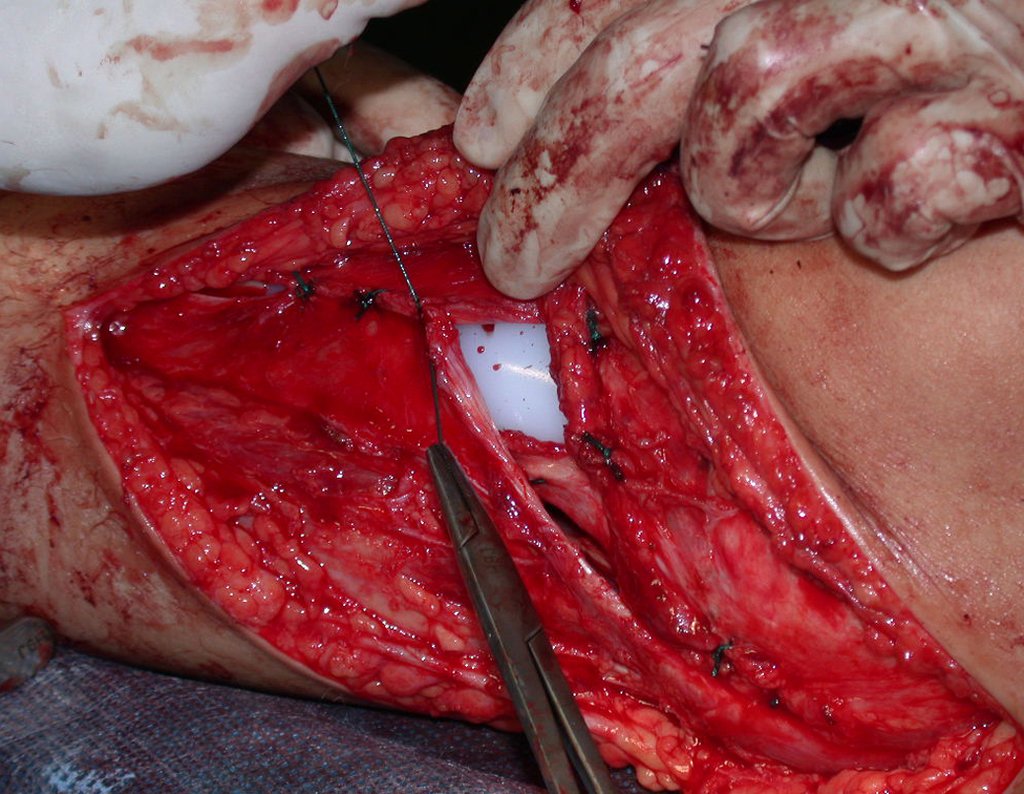
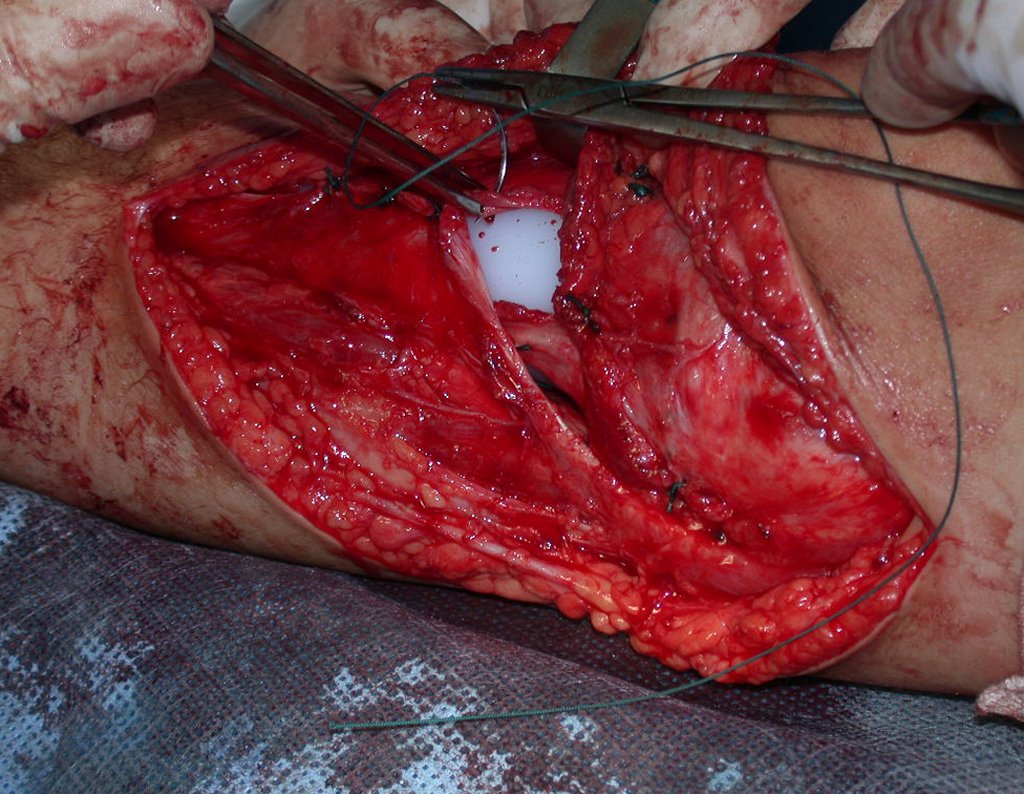
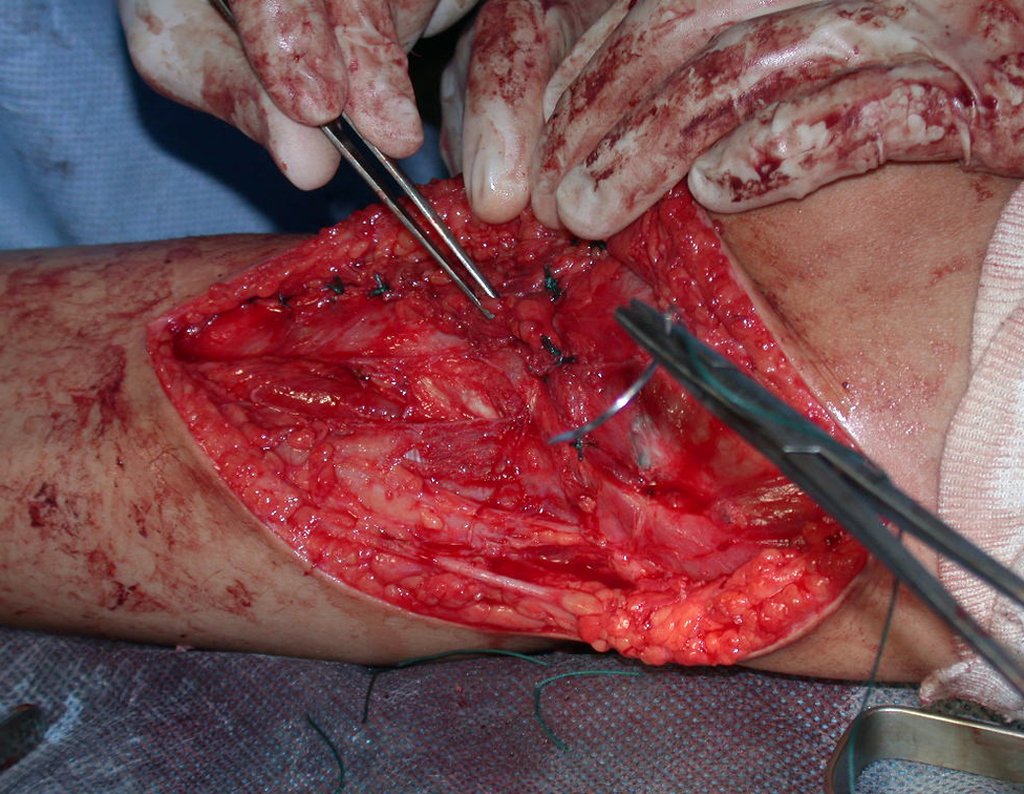
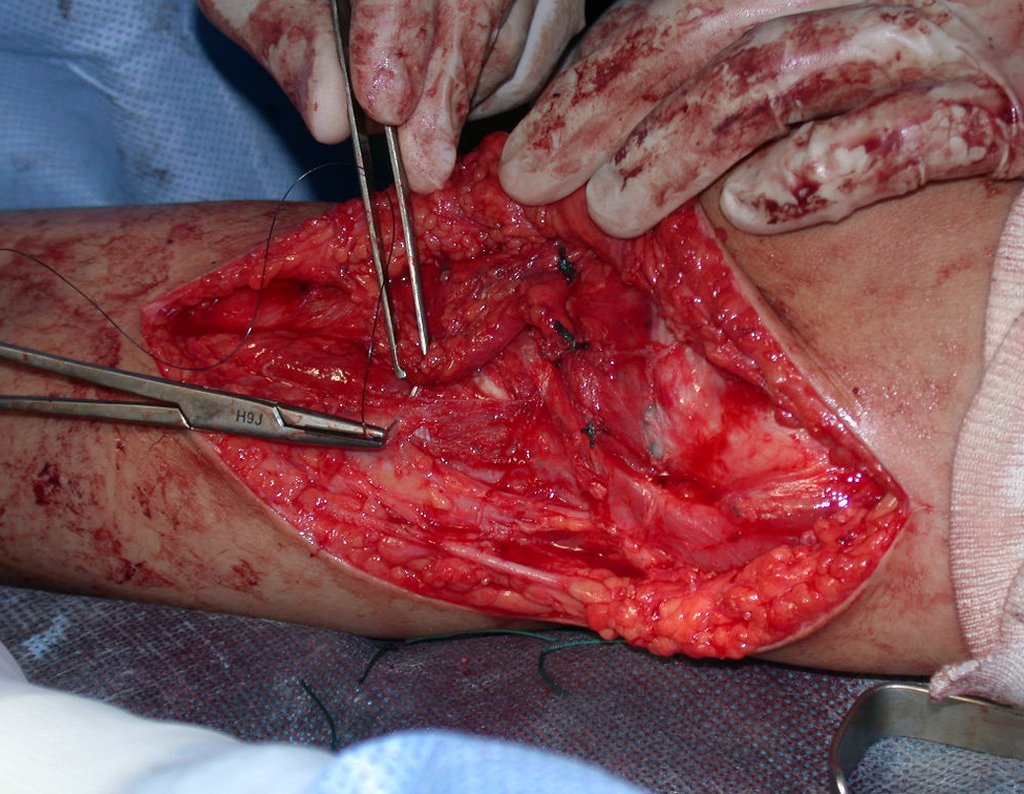
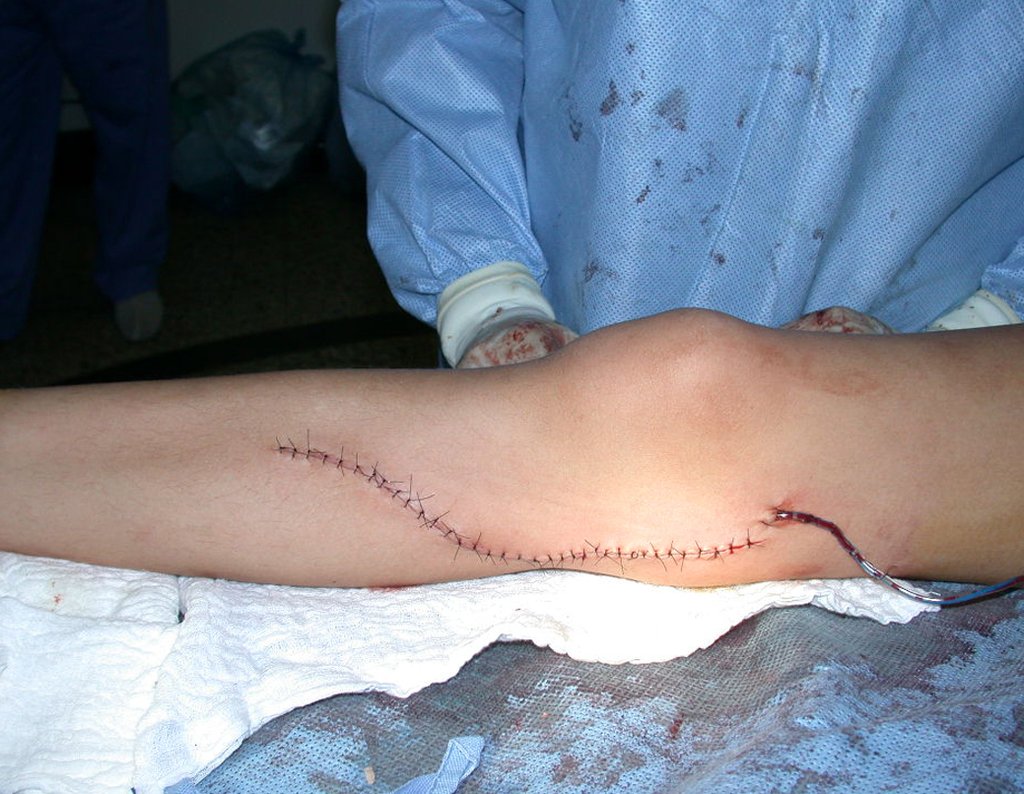
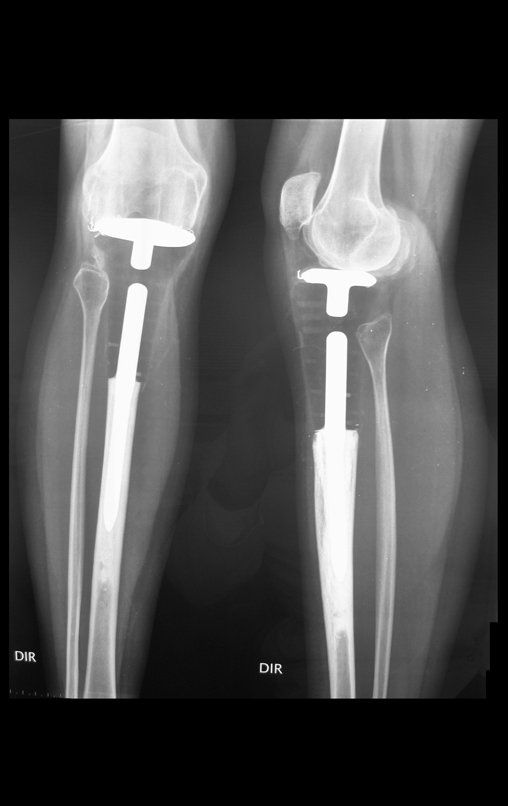
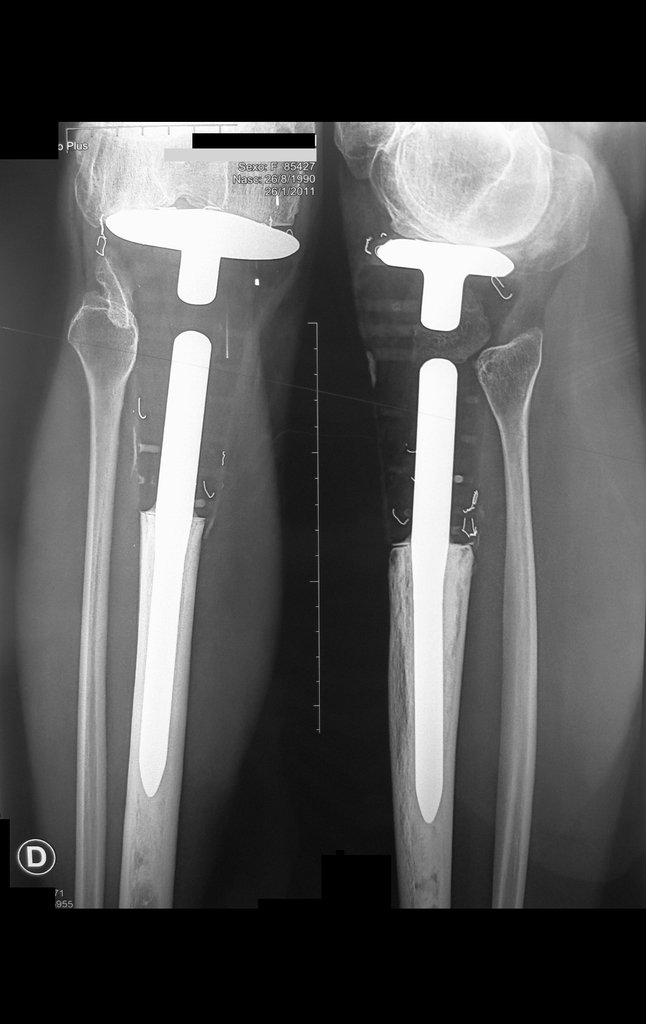
Após realizados três ciclos de quimioterapia neoadjuvante, esperamos a recuperação hematológica da paciente e realizamos a cirurgia de ressecção da lesão, com margens oncológicas e reconstrução com prótese especial, parcial de tíbia proximal. (Figuras 30 a 85).
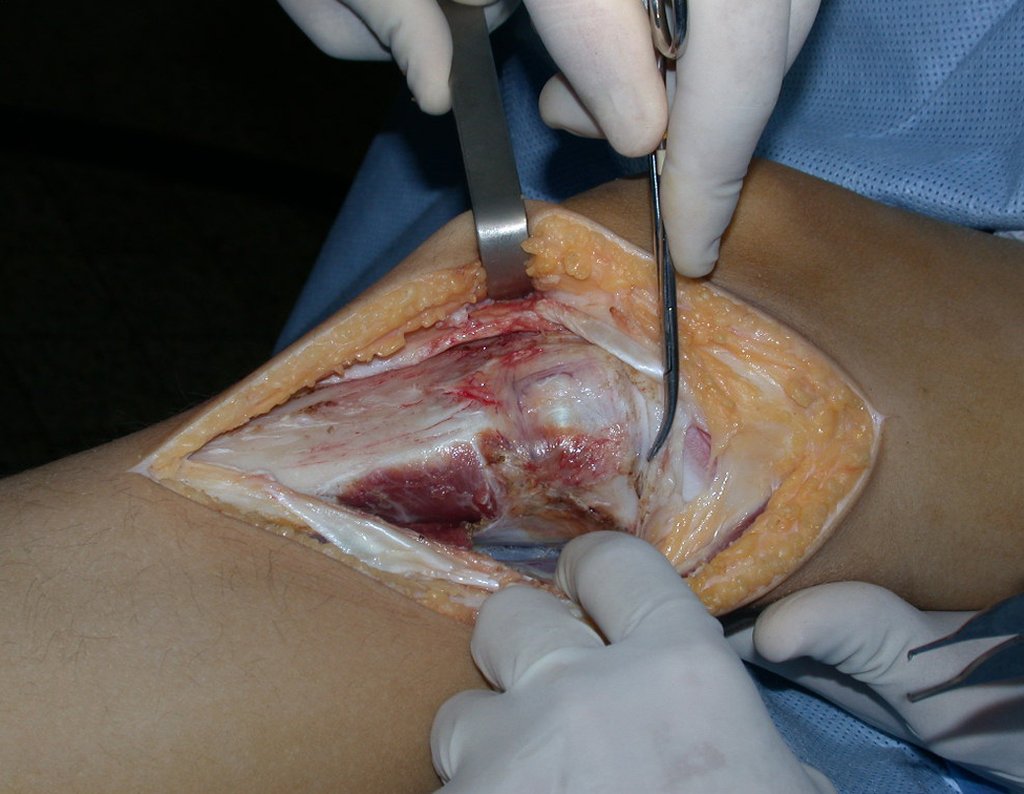
O vídeo mostra a amplitude articular, no intraoperatório, que a prótese parcial de tíbia permite. Esta prótese é confeccionada de polietileno e titânio, especialmente para cada paciente, necessitando ter o tamanho adequado para adaptar-se à dimensão dos côndilos femorais.
Vídeo 1: Intraoperatório, prótese estável com boa flexo-extensão do joelho.
Vídeo 2: Pós-operatório de 6 meses, em quimioterapia adjuvante e fisioterapia motora, iniciando, somente nesta época, carga parcial na perna operada.
Vídeo 3: Pós-operatório de oito meses, ainda em regime de quimioterapia adjuvante. Esta paciente começou a deambular com carga parcial no membro operado após seis meses da cirurgia. Este tempo foi necessário devido à necessidade de se formar uma reação fibrótica ao redor da prótese, para garantir a fixação do ligamento patelar nesta reação fibrótica que se forma ao redor de qualquer prótese.
Vídeo 4: Pós-operatório de oito meses, início de carga total, com boa função.
Vídeo 5: Pós-operatório um ano e dois meses, melhora significativa da função.
Vídeo 6: Pós-operatório de um ano e dois meses, habilidade total do joelho operado.
Vídeo 7: Pós-operatório um ano e oito meses da cirurgia.
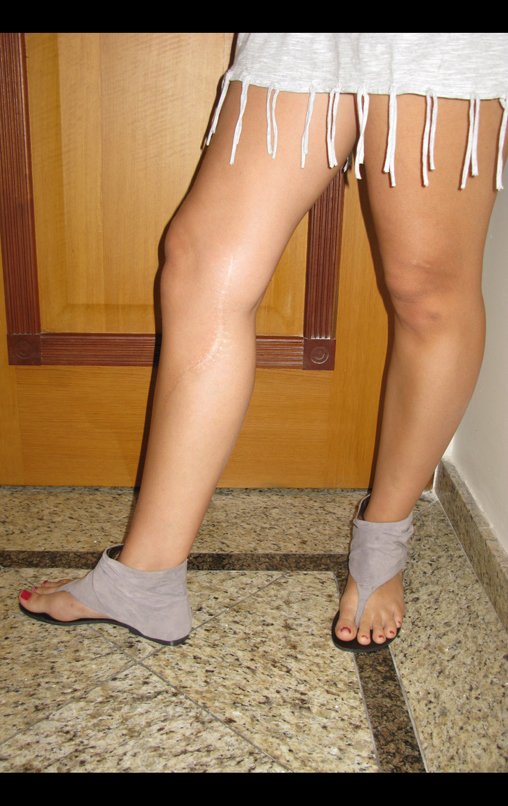
Vídeo 8: Pós-operatório de dois anos e três meses. Boa função, quase imperceptível a diferença entre os membros inferiores.
Vídeo 9: Pós-operatório de dois anos e sete meses. Bem sem queixas. Boa função.
Vídeo 10: Pós-operatório de cinco anos e seis meses. Sem queixa. Excelente função.
Vídeo 11: Pós-operatório de seis anos e três meses. Excelente função.
Vídeo 12: Função após sete anos e cinco meses.
Vídeo 13: Pós-operatório de oito anos e dois meses. Paciente sem queixa, excelente função, concluindo sua Faculdade.
Vídeo 14: Pós-operatório de 9 anos, sem queixa, com excelente função do joelho operado.
Vídeo 15: Pós-operatório de dez anos, sem queixa, com excelente função do joelho operado, em 18/08/2015.
Vídeo 16: Pós-operatório de doze anos, sem queixa, com excelente função do joelho operado, em 08/08/2017.
Vídeo 17: Pós-operatório de treze anos, sem queixa, com excelente função do joelho operado, em 18/08/2018.
Vídeo 18: Pós-operatório de quatorze anos, sem queixa, com excelente função do joelho operado, em 14/05/2019.
Autor: Prof. Dr. Pedro Péricles Ribeiro Baptista
Oncocirurgia Ortopédica do Instituto do Câncer Dr. Arnaldo Vieira de Carvalho
Consultório: Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – S.P.
Fone:+55 11 3231-4638 Cel.:+55 11 99863-5577 Email: drpprb@gmail.com