Metástase Óssea de Cãncer Espinocelular no Tornozelo
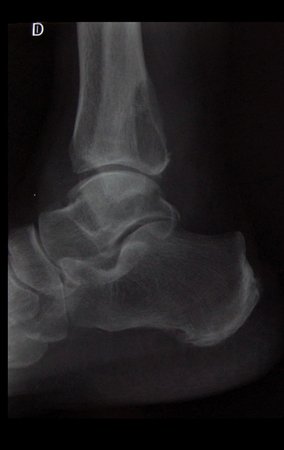
Metástase No Tornozelo. Paciente do sexo feminino, 61 anos de idade, com antecedente de câncer de útero, submetida a histerectomia total em maio de 2014. Apresentou novo tumor primário, agora Câncer de Mama, e foi operada em julho de 2014. Realizou quimioterapia e radioterapia adjuvantes. Paciente evoluiu com recidiva do tumor uterino na vagina e foi reoperada duas vezes, sendo a última, amputação vaginal. Encontrava-se até o momento sem sinais de recidiva tumoral. Iniciou quadro de dor na região posterior do tornozelo direito, que se agrava a deambulação havia 3 meses. O médico ginecologista solicitou radiografias do tornozelo mostradas abaixo.
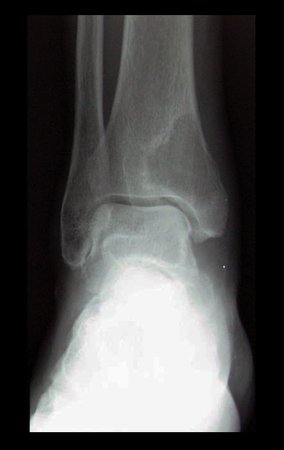
Ao analisamos as imagens, observamos lesão bem definida na região distal da tíbia direita, com bordas escleróticas na face lateral, sem destruição da cortical medial e sem reação periosteal. Podemos imaginar que esta área represente uma lesão de baixa agressividade e provável origem benigna. No entanto, não podemos esquecer que não estamos diante de um achado de exame, ou seja, a lesão está causando sintomas de dor, que levou a paciente a se queixar para seu médico. Além disso, seu histórico de duas neoplasias, cria a necessidade de descartar ou confirmar a etiologia metastática desta lesão.
O próximo passo na condução deste caso é realizar um estadiamento tumoral completo. Solicitamos tomografias do tórax abdômen e pelve para pesquisa de outras neoplasias em vísceras parenquimatosas. Não encontramos outros sítios tumorais. Solicitamos uma cintilografia óssea de corpo total para pesquisa de outras lesões no esqueleto. Este exame, muito sensível e pouco específico, permite a pesquisa de outros locais do esqueleto com possível acometimento neoplásico, que não evidenciou outros locais acometidos além do tornozelo direito. Eletroforese de proteínas séricas é mandatória para pesquisarmos o mieloma múltiplo, outra neoplasia compatível com a idade da paciente que muitas vezes apresenta lesões ósseas não visualizadas na cintilografia. Esta paciente não apresentou alterações na eletroforese. A ressonância magnética do tornozelo é necessária para o estadiamento local do tumor e planejamento cirúrgico.

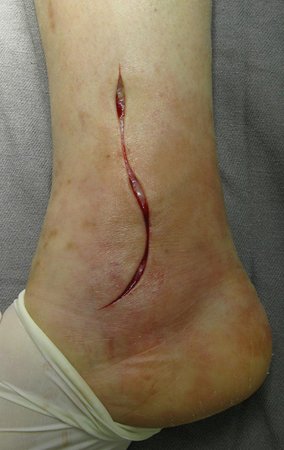


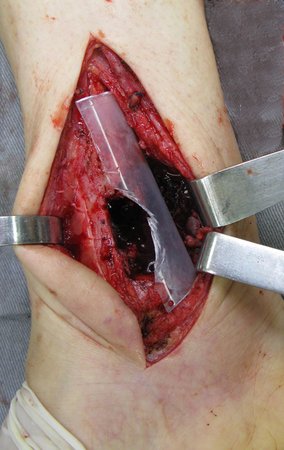

Autores do caso
Autor : Prof. Dr. Pedro Péricles Ribeiro Baptista
Oncocirurgia Ortopédica do Instituto do Câncer Dr. Arnaldo Vieira de Carvalho
Consultório: Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – S.P.
Fone:+55 11 3231-4638 Cel:+55 11 99863-5577 Email: drpprb@gmail.com