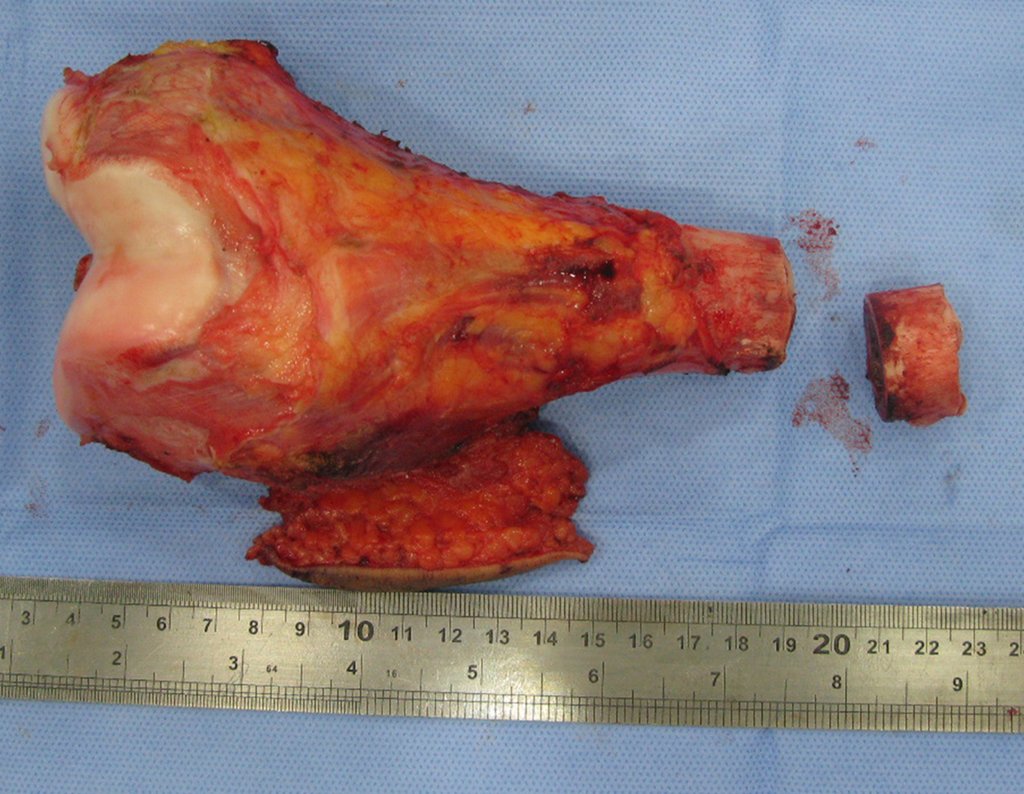
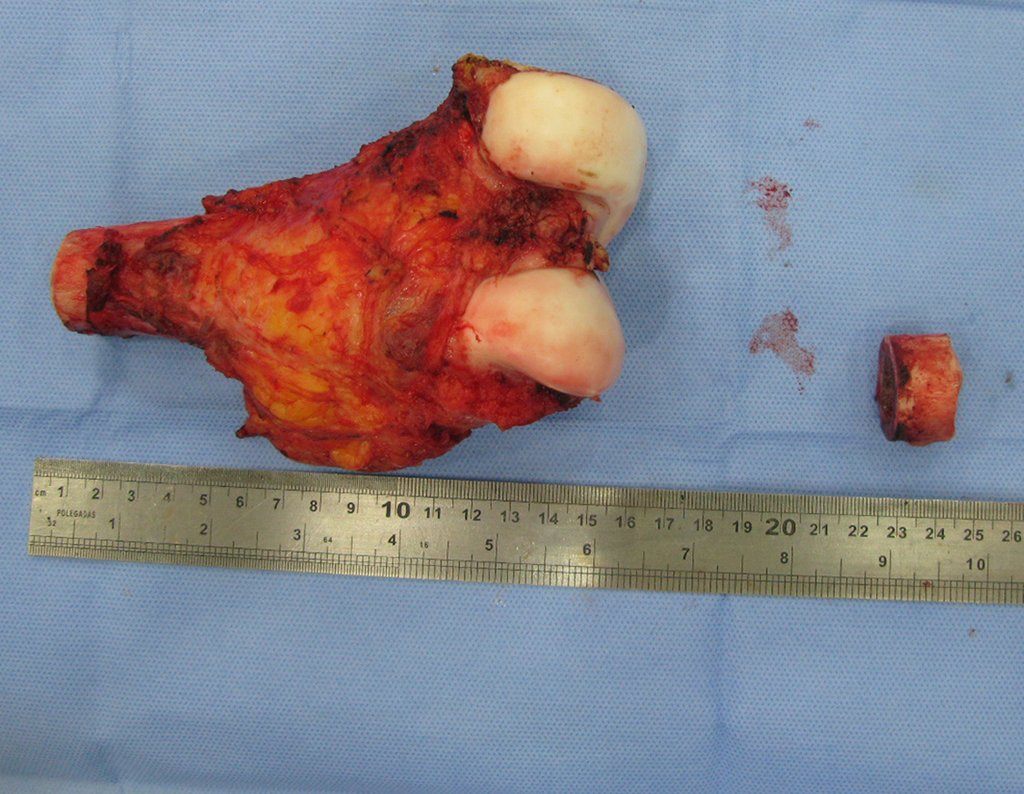
Osteossarcoma do fêmur - Prótese não convencional do joelho - Discrepância de comprimento - Epifisiodese do fêmur e da tíbia.
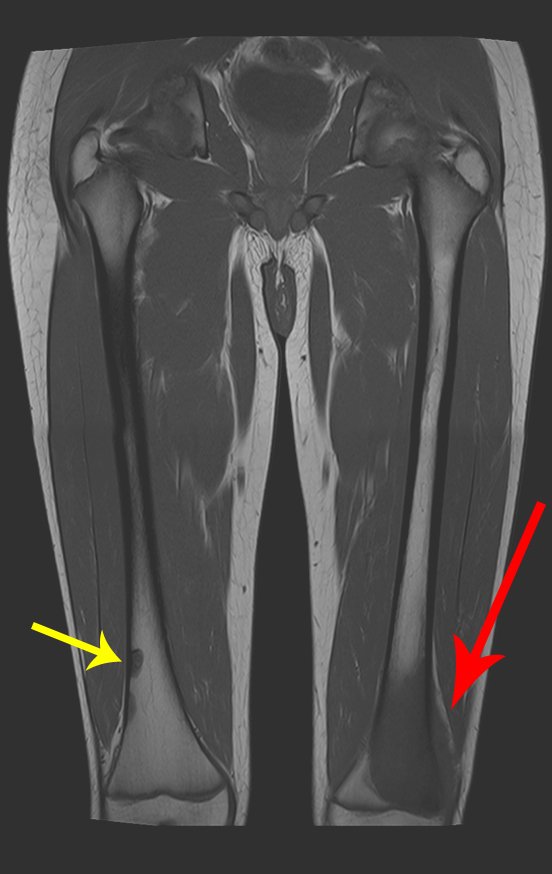
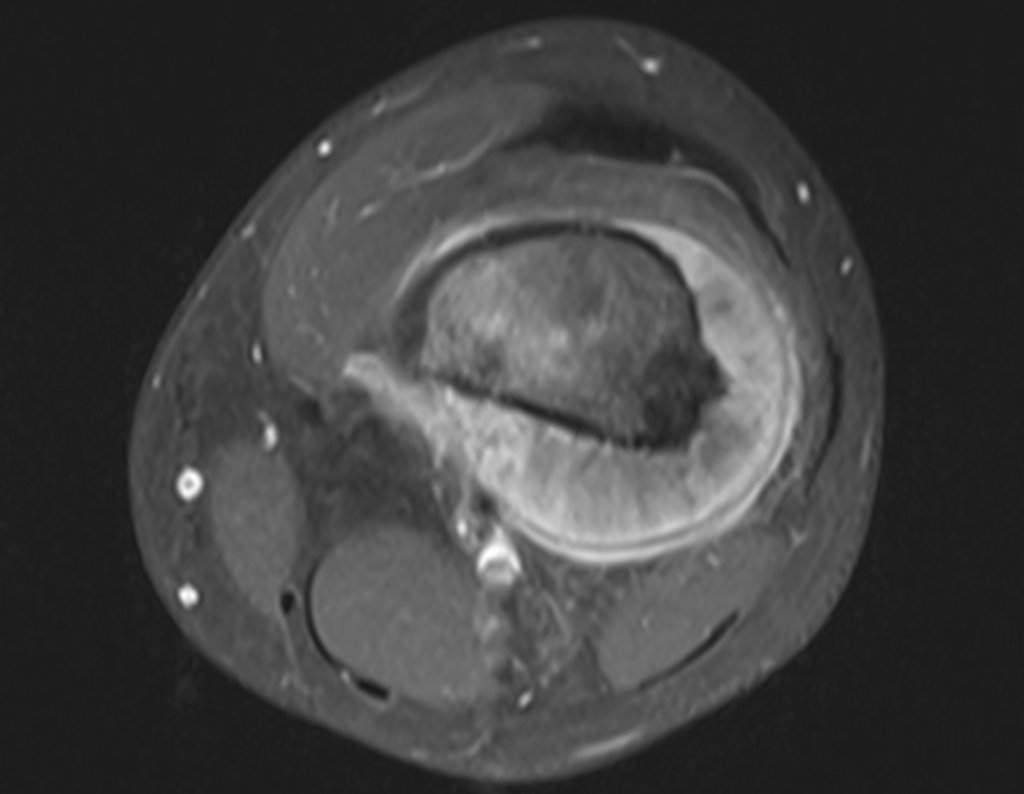
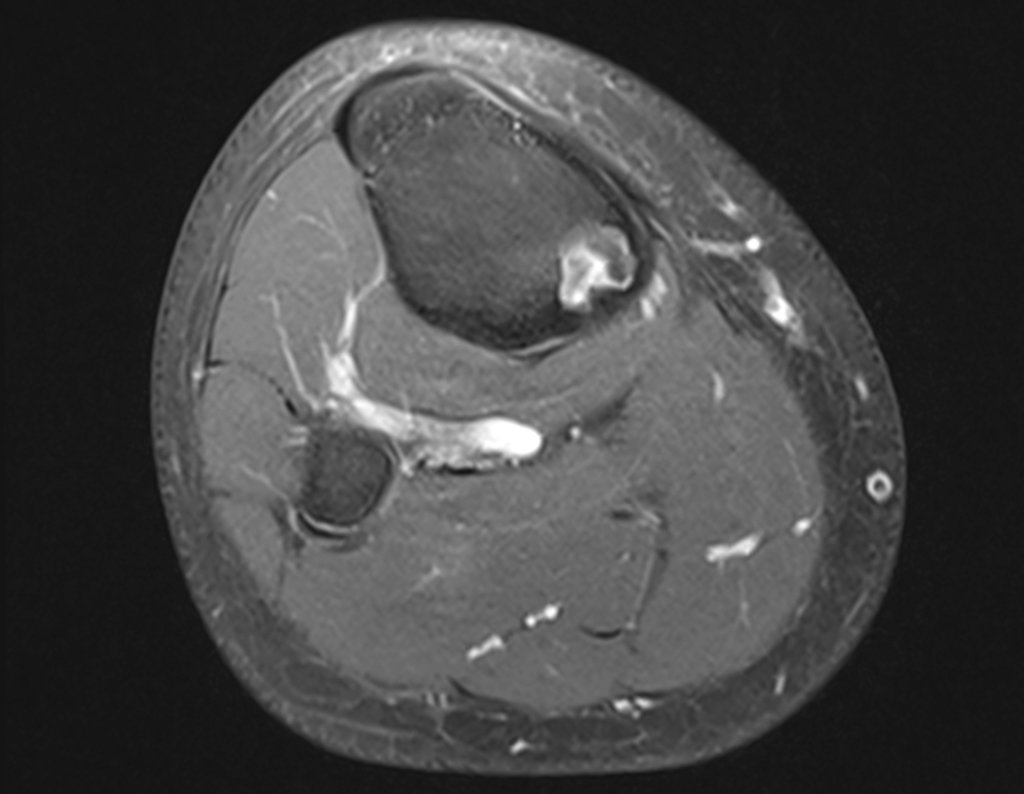
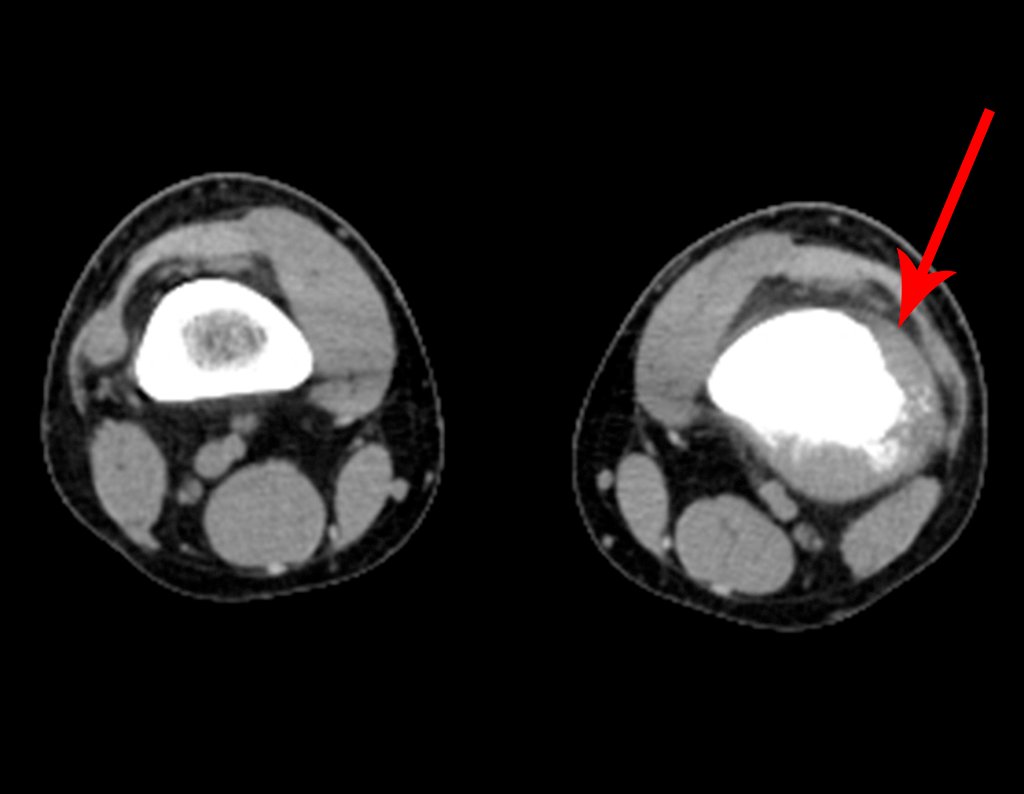
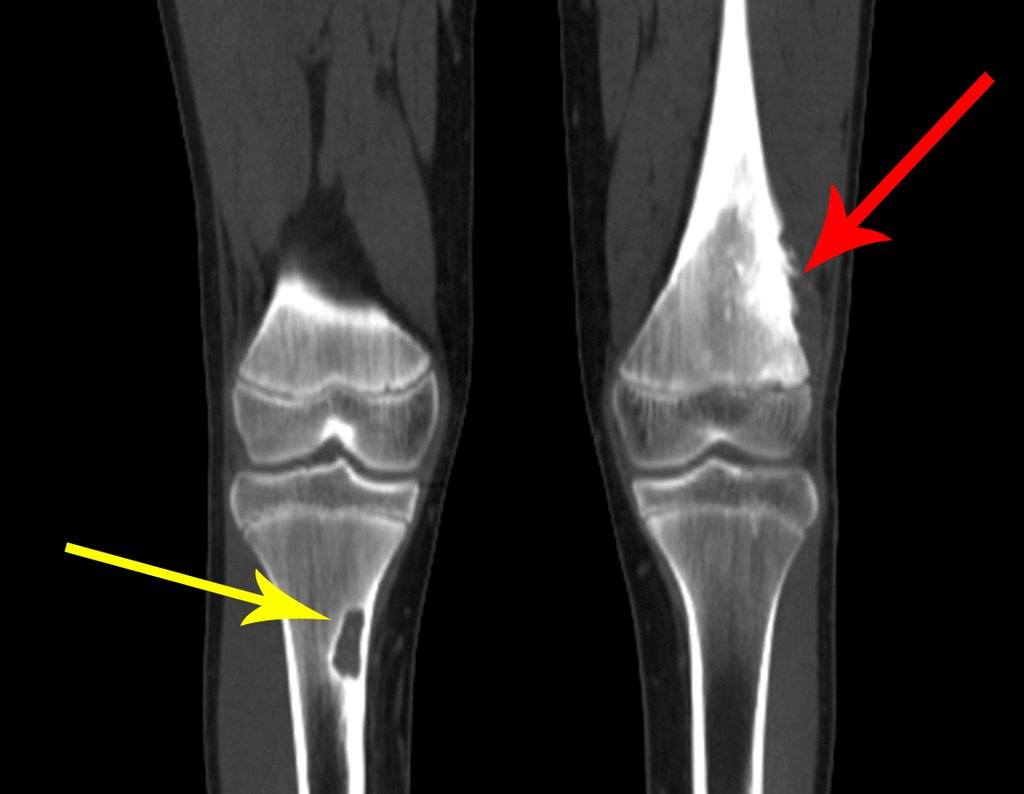
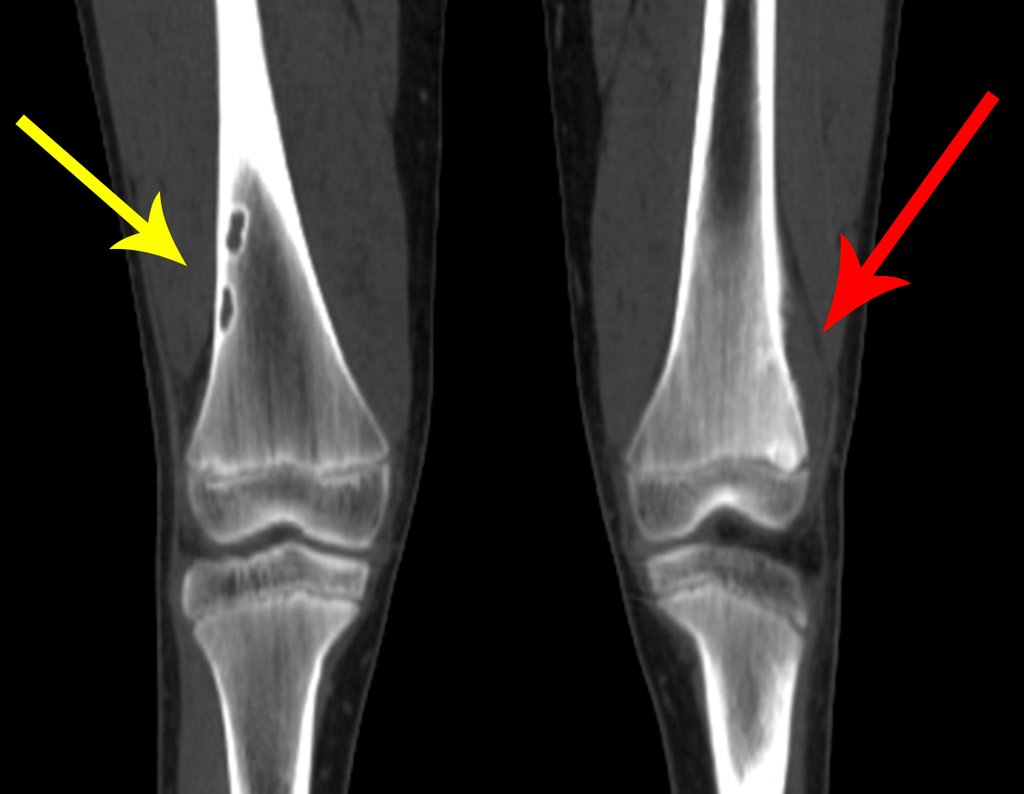
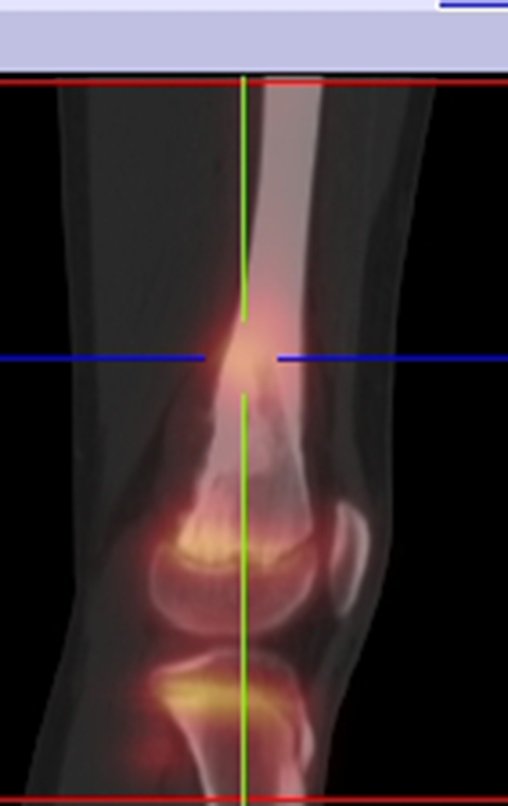
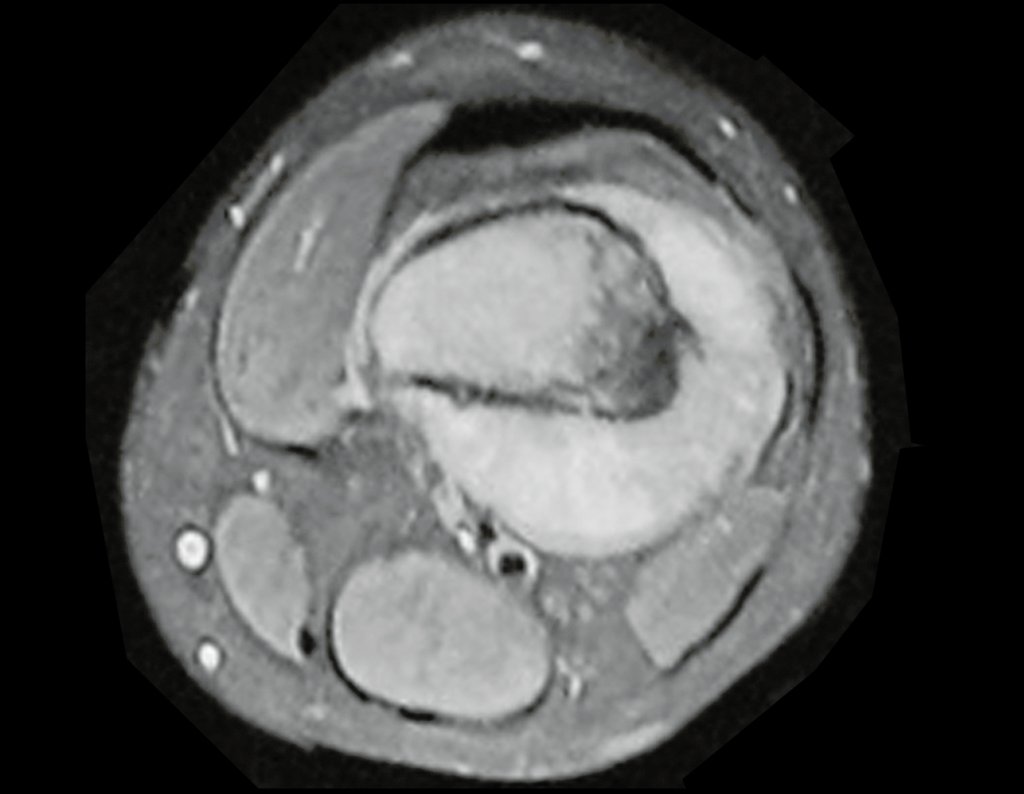
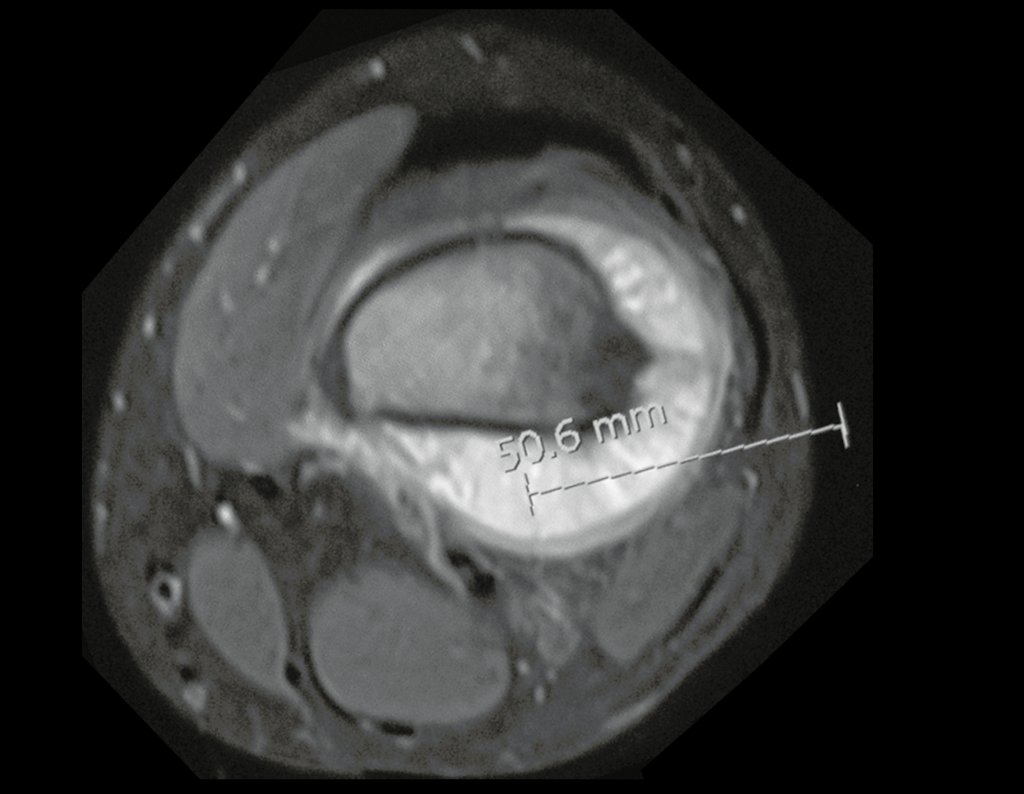
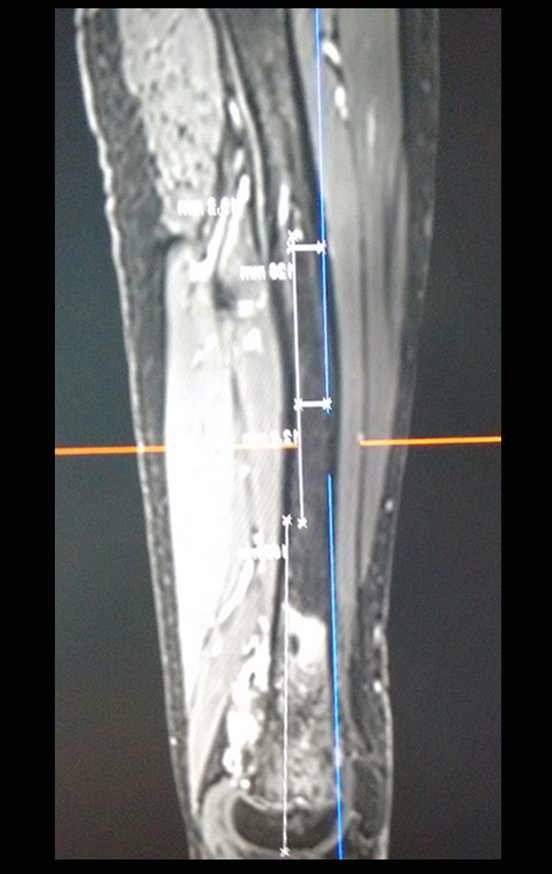
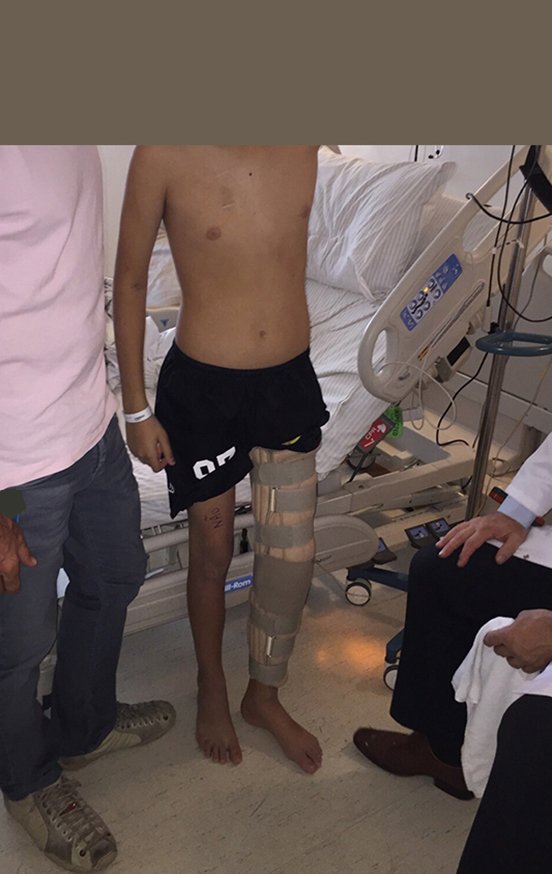
Osteossarcoma Do Fêmur. Paciente com doze anos e seis meses, com dor no joelho esquerdo havia três semanas. Realizou ressonância magnética que revelou lesão na metáfise distal do fêmur.
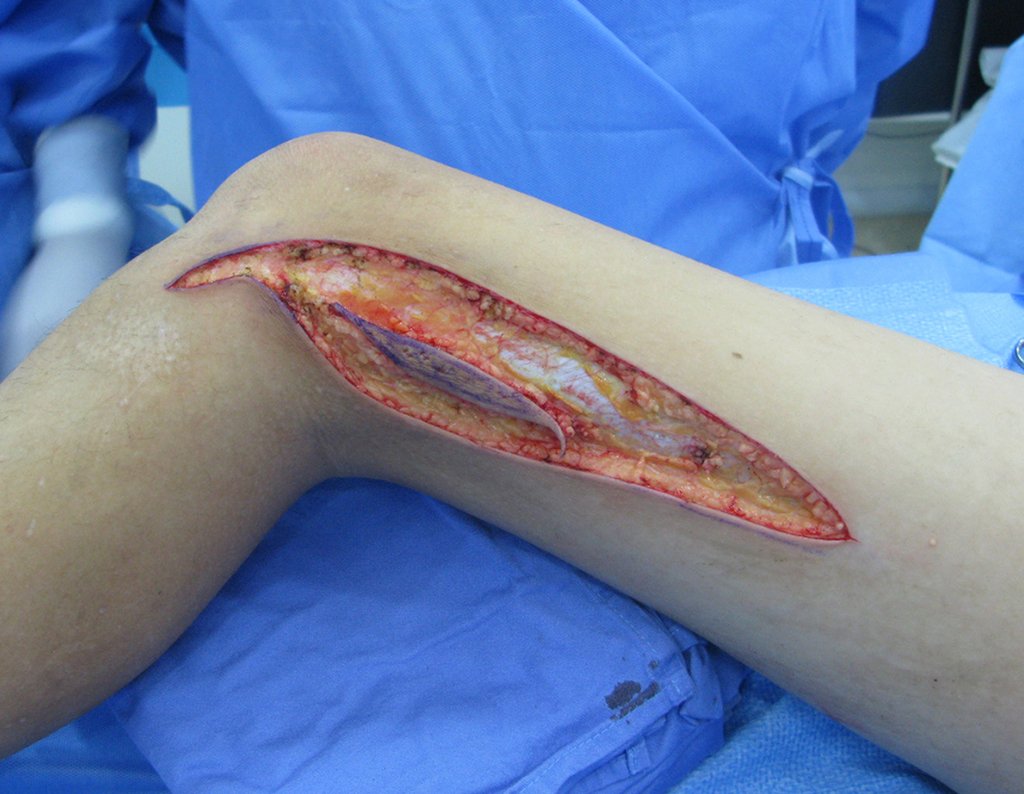
Não basta simplesmente dizermos que devemos realizar a biópsia do “lado” da incisão cirúrgica. É preciso planejar cuidadosamente o que chamamos de TRAJETO DA INCISÃO CIRÚRGICA.
Não devemos atravessar o músculo vasto lateral e sim procurar a direção do intercepto posterior da fascia que recobre o vasto lateralmente.
Desta forma teremos uma ressecção que preservará todo o músculo, visando uma ressecção anatômica do sítio da biópsia. Além disso estaremos propiciando restabelecer uma melhor função.
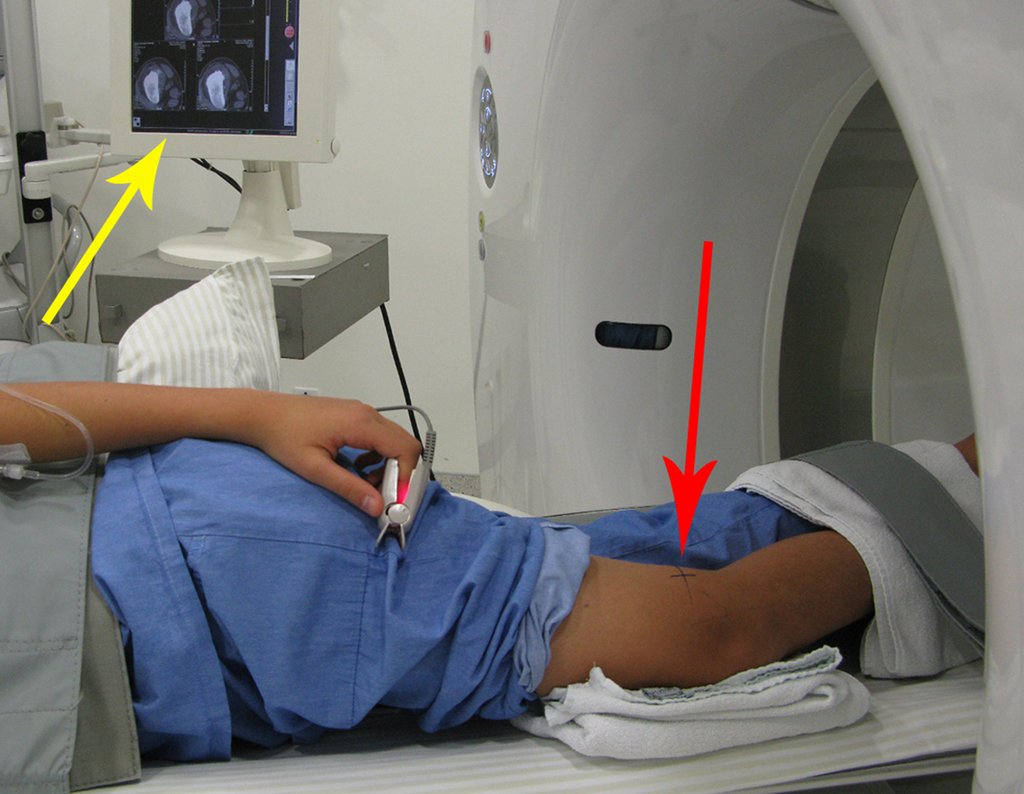
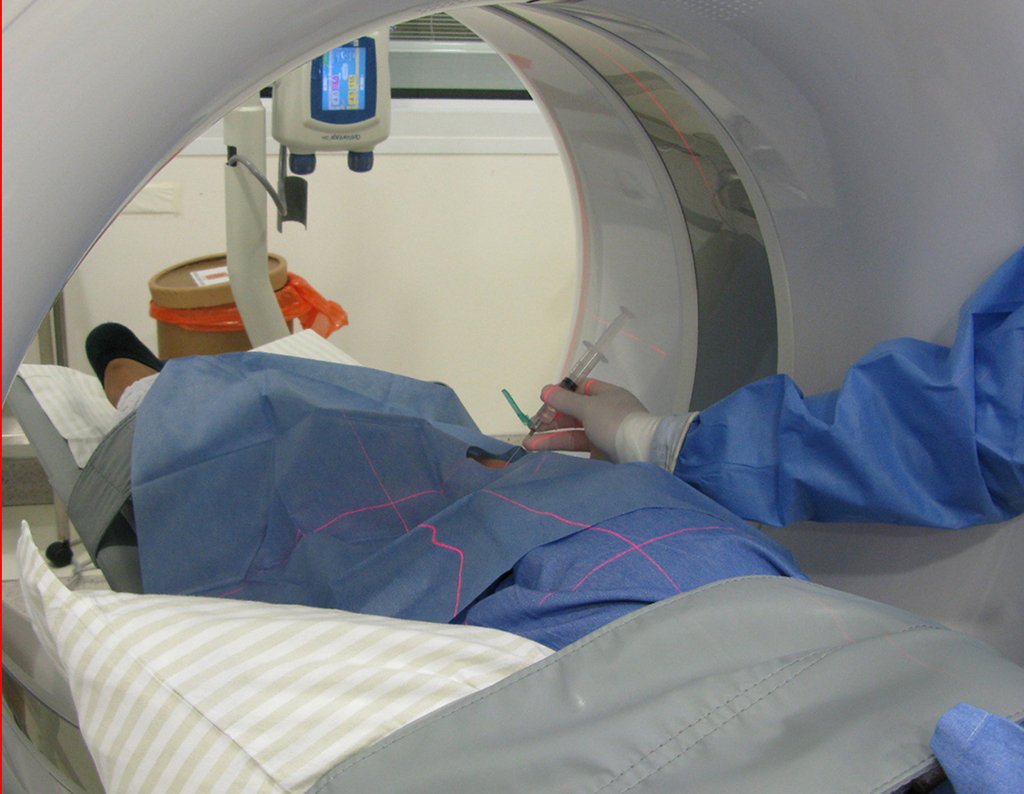
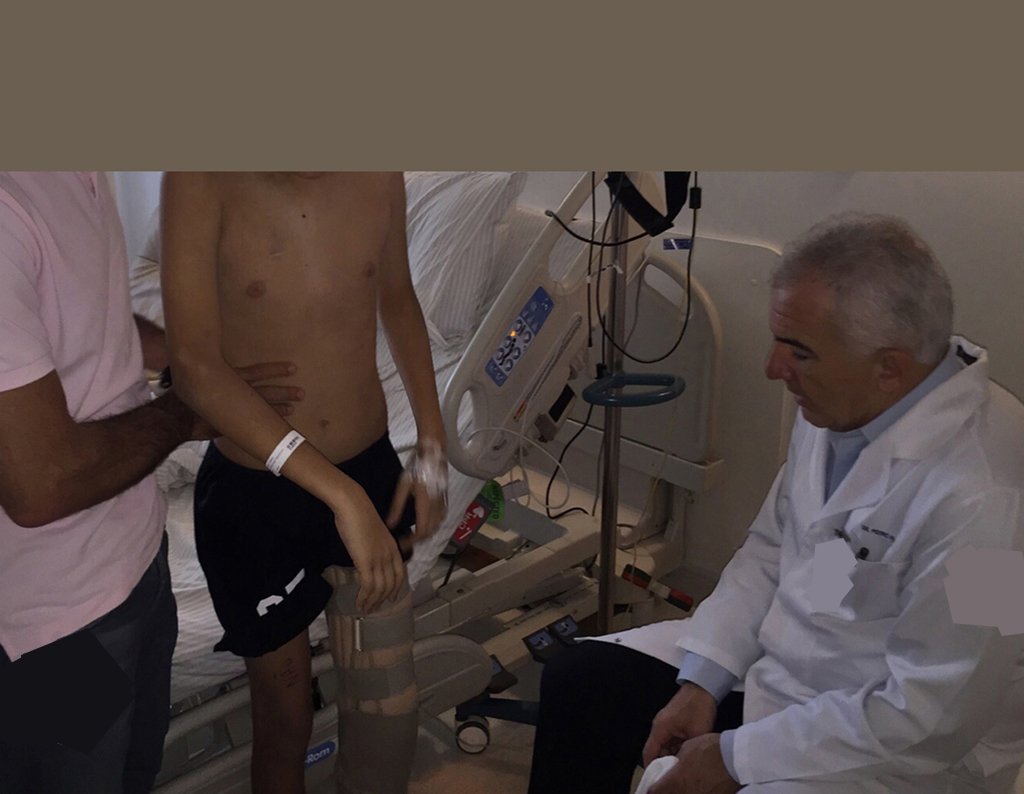
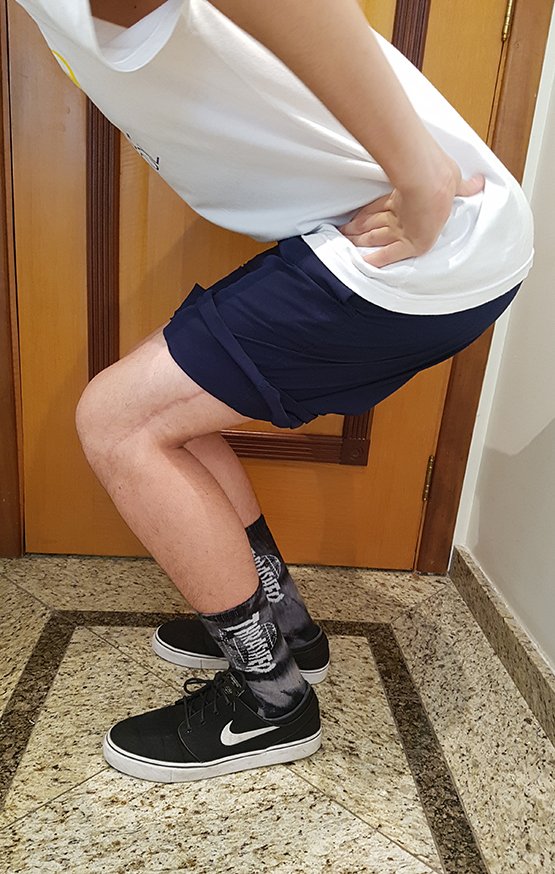
Veja com atenção o posicionamento do paciente para a melhor execução do que foi planejado.


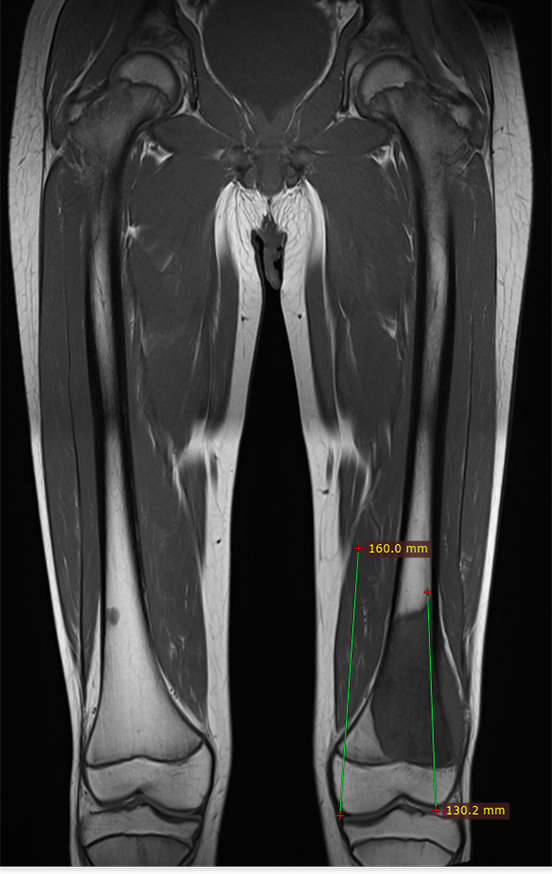
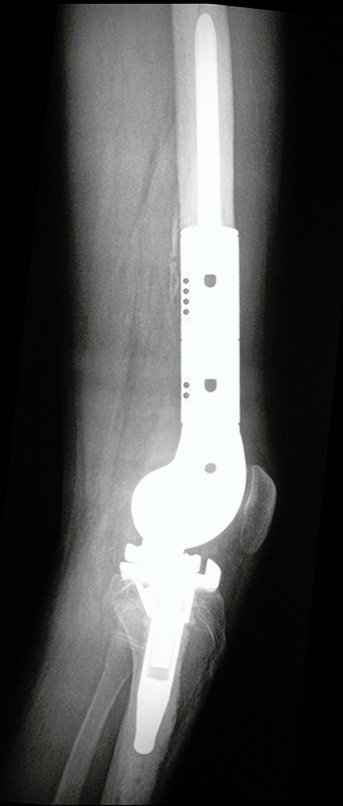
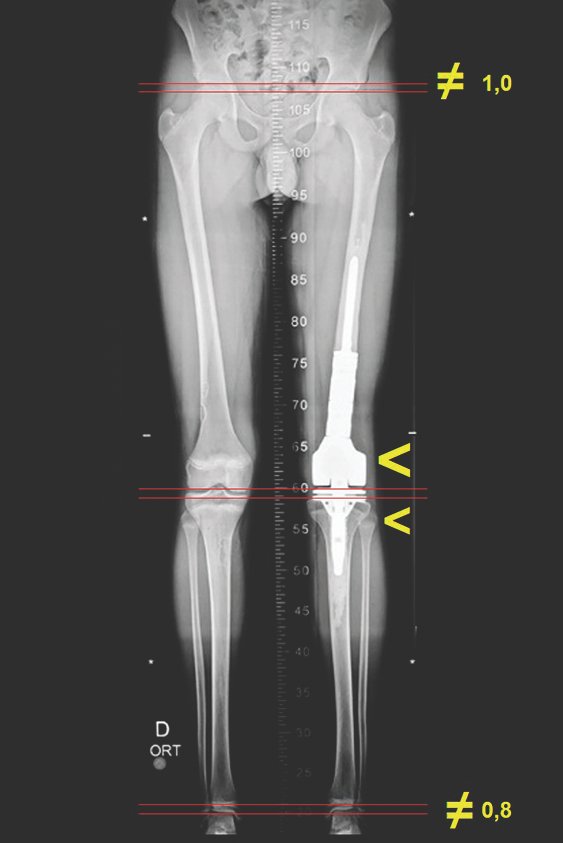
A escanometria em perfil destaca o antecurvatum, assinalado em amarelo e o trajeto falso que a haste reta da prótese faria, necessitando planejar o comprimento especial da haste e sua espessura.
O Modelo disponível em outubro de 2015, apresentava conexão redonda entre os módulo. Com o passar do tempo podem afrouxar e ocorrer rotação entre eles. Os novos módulos solicitados apresentam bloqueios retangulares nas conecções, setas amarelas A e B , da figura 29, além dos parafusos de fixação serem agora mais fortes, seta branca. O novo corpo da prótese também apresenta o bloqueio de encaixe retangular.
Providenciamos solicitação à ANVISA para autorização de confecção de modelo especial desta prótese, com a anuência do responsável legal pelo paciente, menor, atestando estar ciente de que este modelo ” Não possui a segurança e eficácia avaliada pela Anvisa” !!!
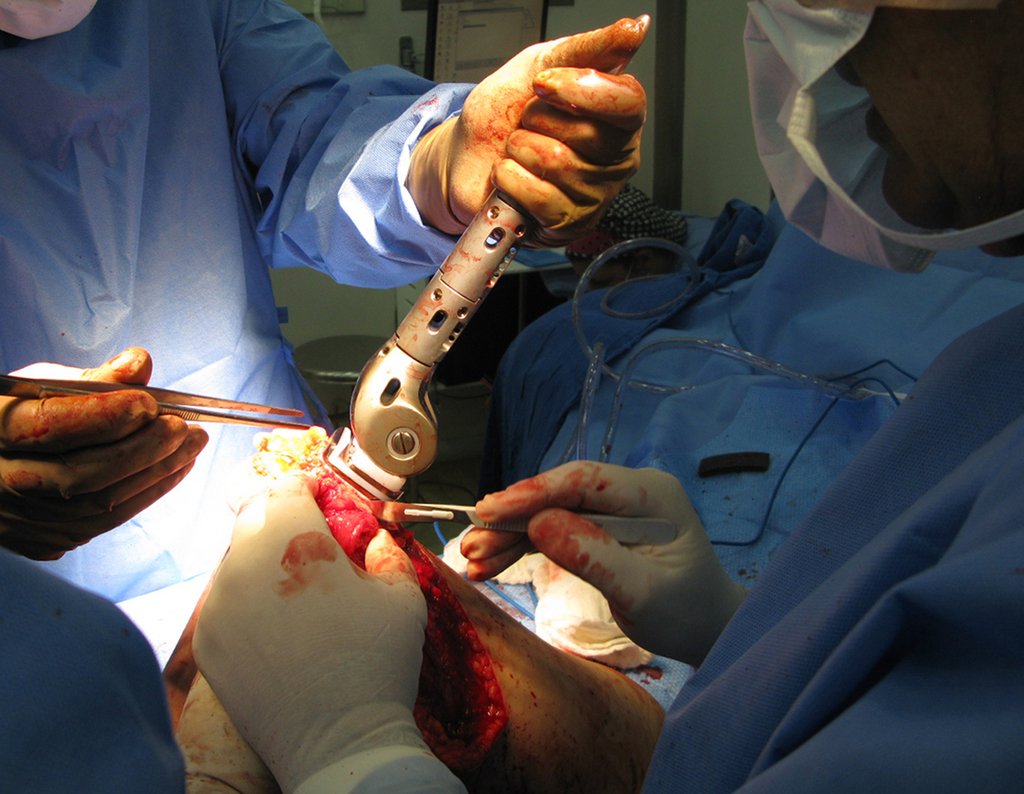
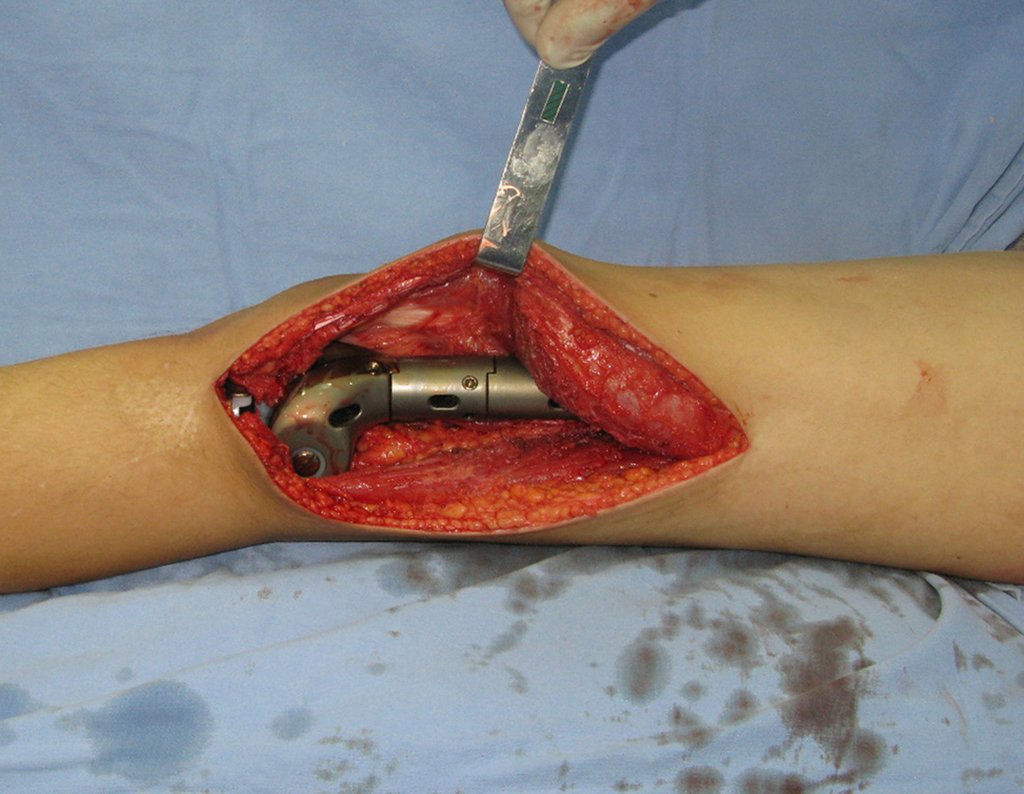
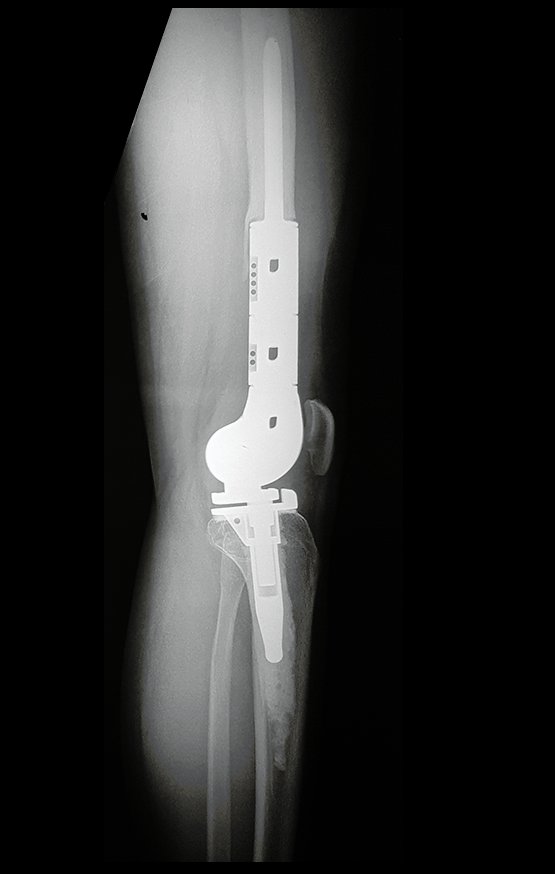
A prótese foi confeccionada sob encomenda, com os encaixes retangulares entre os módulos e também no encaixe com o corpo da prótese, bloqueando a rotação. A haste foi desenhada com o calibre adequado para o canal medular do paciente.
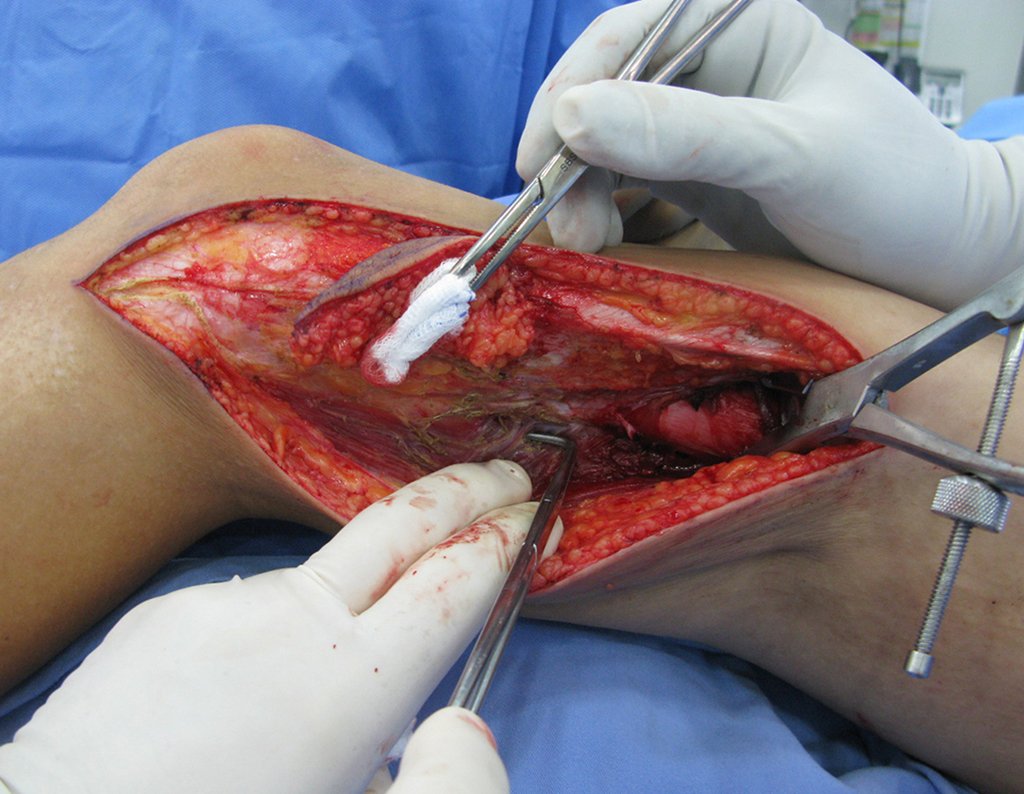
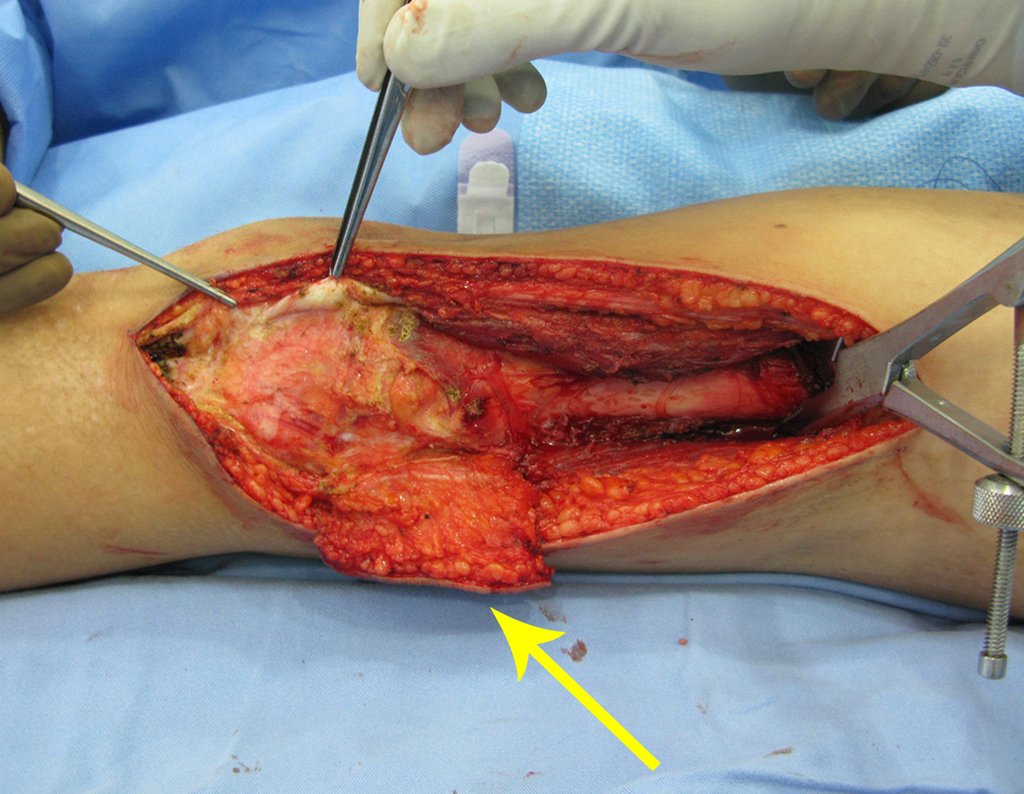
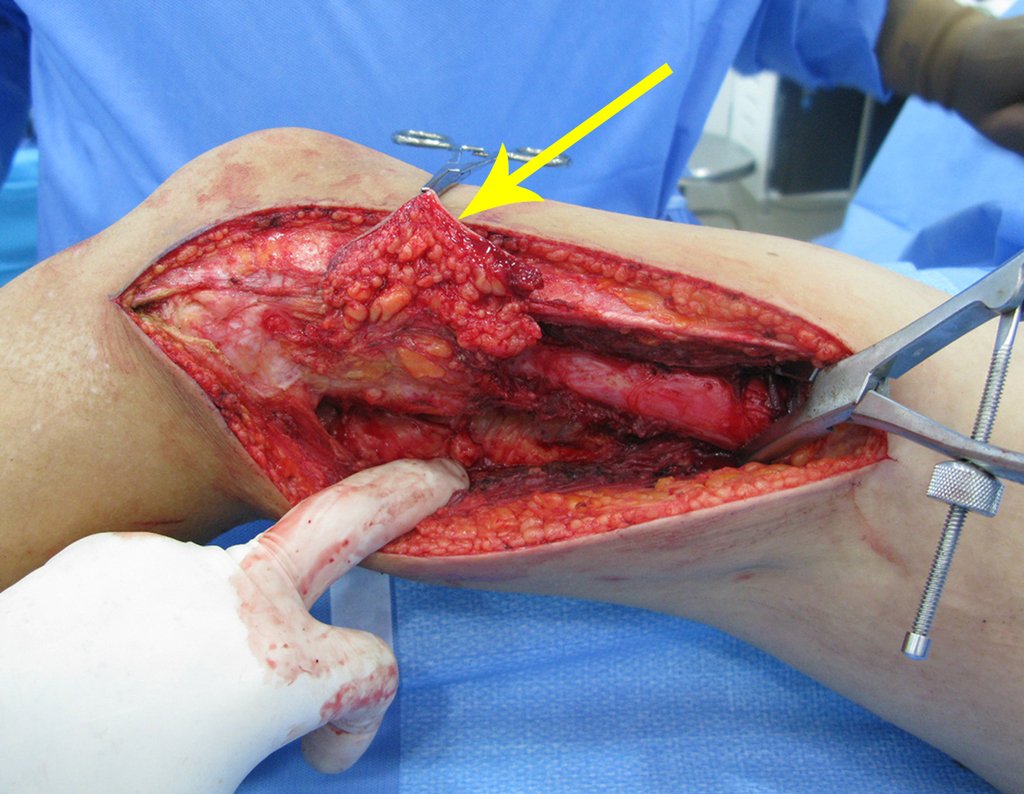
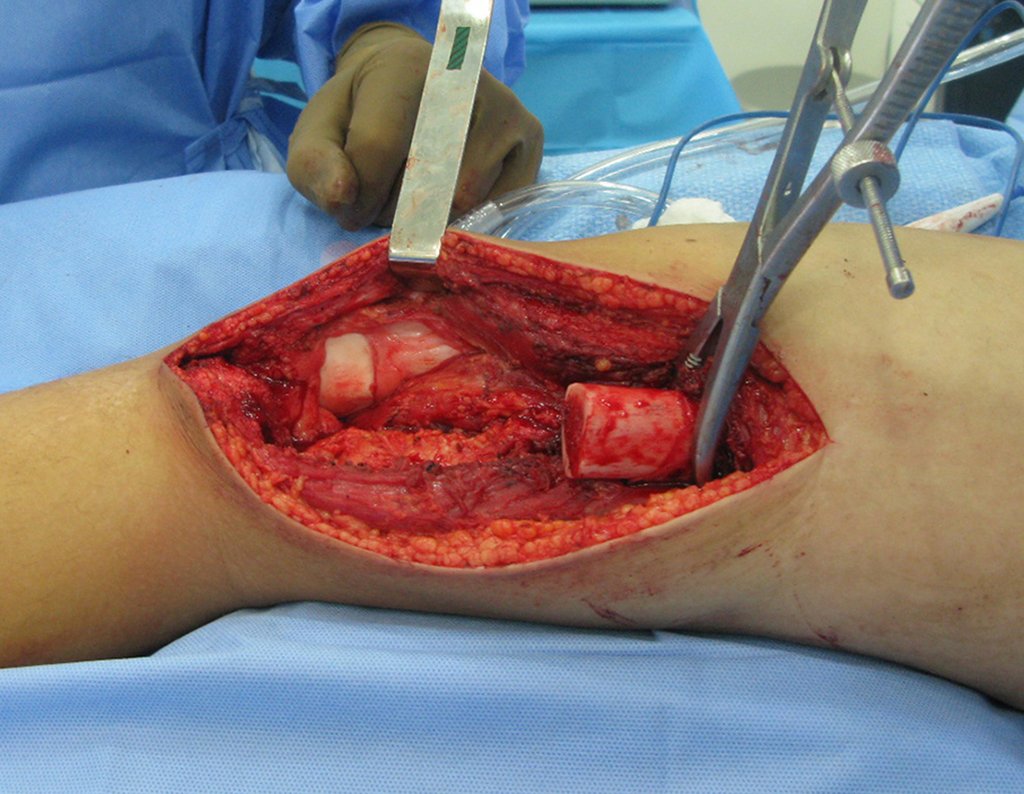
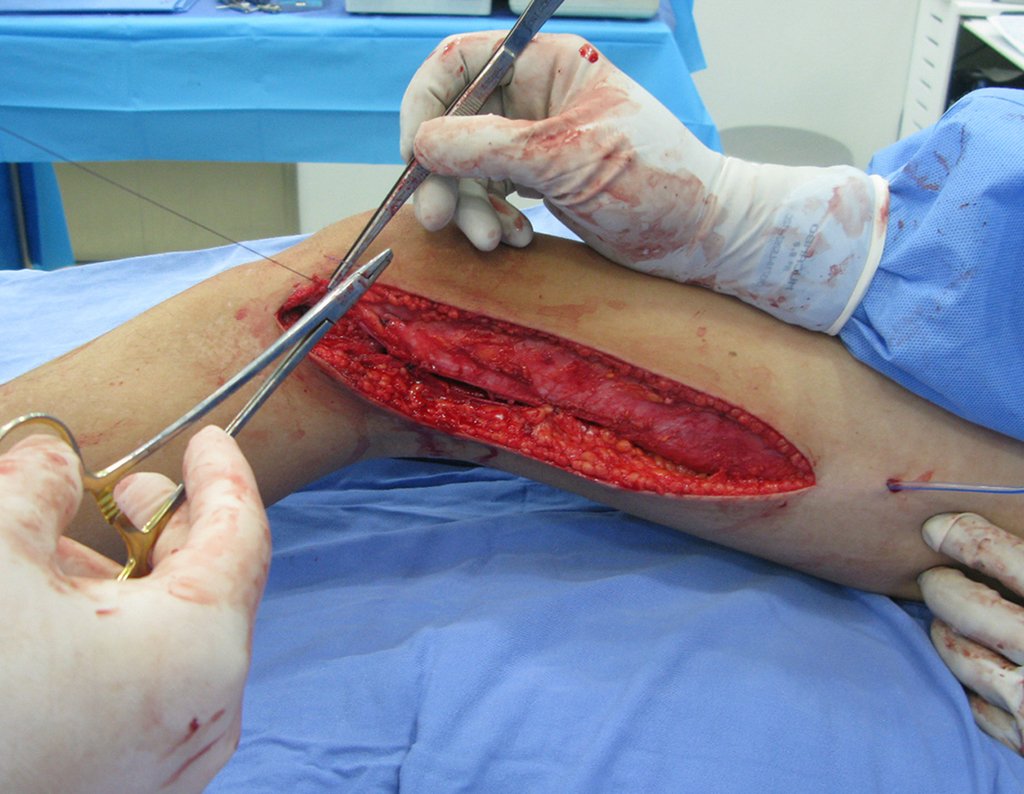
Repare que o campo cirúrgico encontra-se seco, sem sangramento. Descolamos o periósteo acima do limite da lesão e colocamos uma pinça bloqueada, para ajudar a exposição.
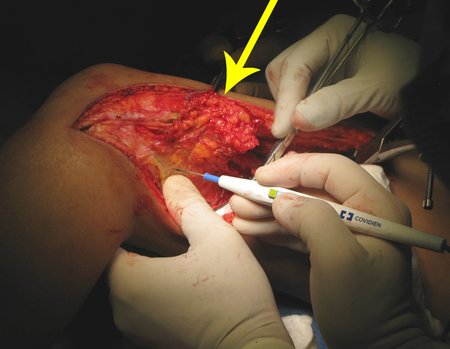
A maior parte da dissecção é realizada com o bisturi elétrico, desde o sub-cutâneo, com baixa voltagem, 20 de corte e 20 de coagulação, em modo spray, calibrado para operar devagar, cauterizando lentamente e evitando lesão por queimadura.
Video 1: Dissecção cautelosa, sem garroteamento do membro, com eletrocautério em modo “spray” e com baixa voltagem.
Prosseguimos liberando a lesão, “”enxergando” com os dedos.
Vídeo 2: Osteotomia com serra de Gigle.
Vídeo 3: Liberação dos ligamentos cruzados.
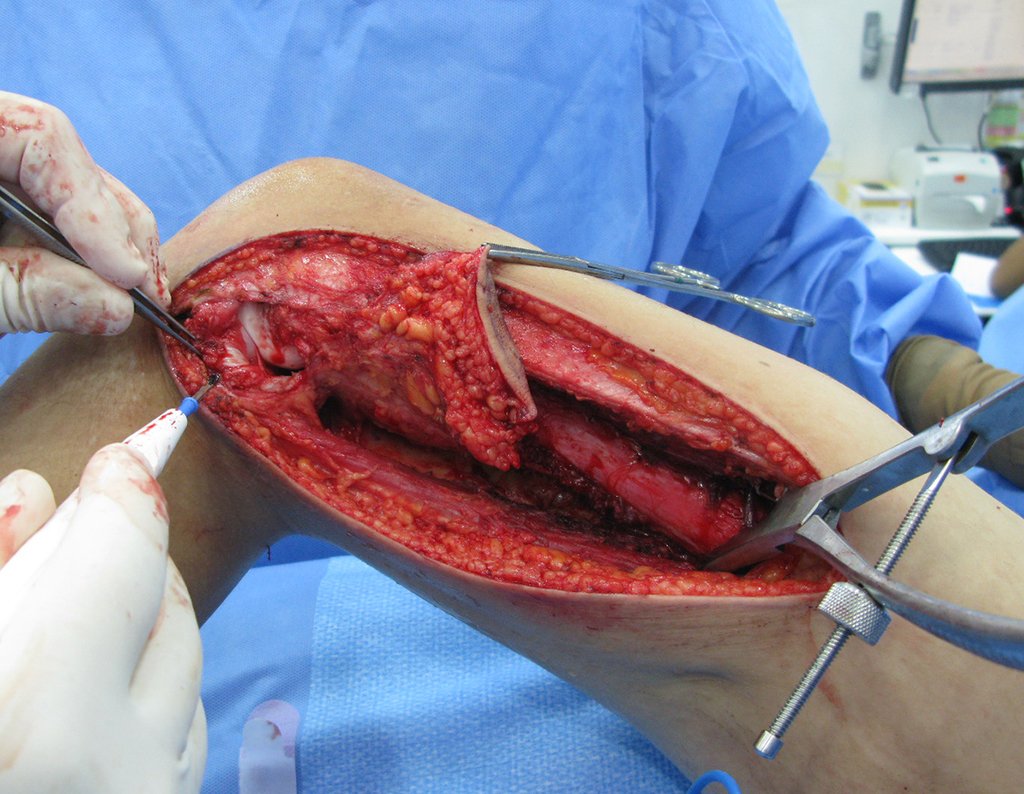
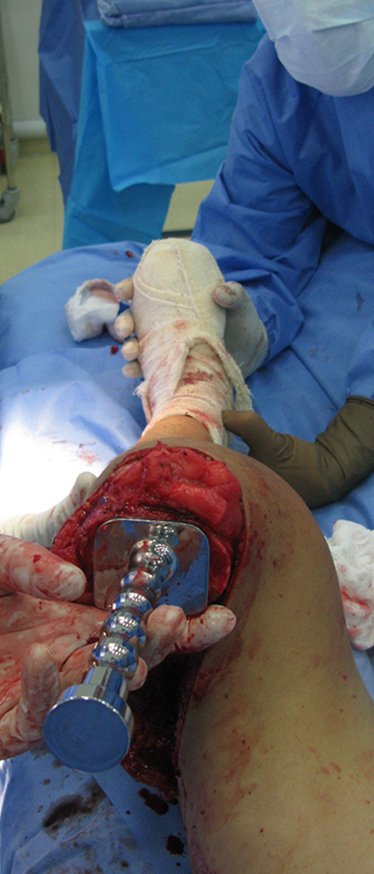
Em seguida preparamos o planalto tibial para inserir o componente tibial da prótese.
Retiramos apenas a cartilagem da tíbia, removendo o mínimo de tecido ósseo esponjoso, o qual é mais firme logo abaixo da cartilagem. Regularizamos o planalto tibial, para que a superfície fique paralela ao solo, corrigindo a espessura de corte, já que o planalto medial é inferior ao lateral.
Esta osteotomia do planalto pode ser realizada com serra elétrica ou cuidadosamente com osteótomos largos e afiados.
Vídeo 4: Regularização do planalto tibial com osteótomos.
Video 5: Após a acomodação do componente tibial, confere-se e equaliza-se a ressecção com o tamanho da prótese femoral.
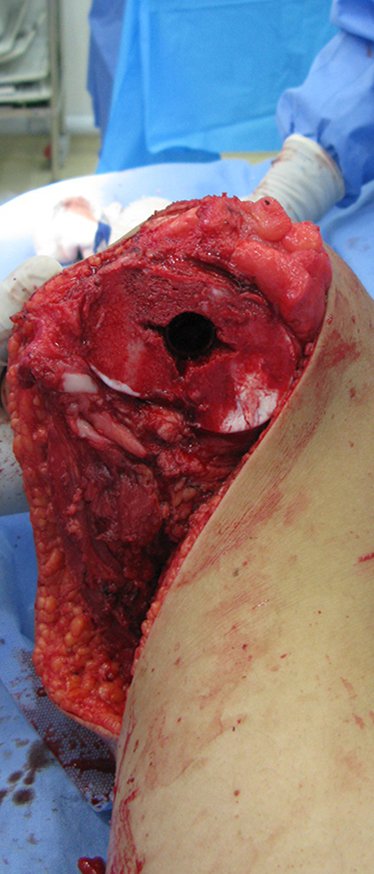
Vídeo 6: Alargamento do canal medular, inicialmente com fresa manual.
Vídeo 7: Complementação do alargamento com freza motorizada.
Vídeo 8: Teste da profundidade do alargamento do canal.
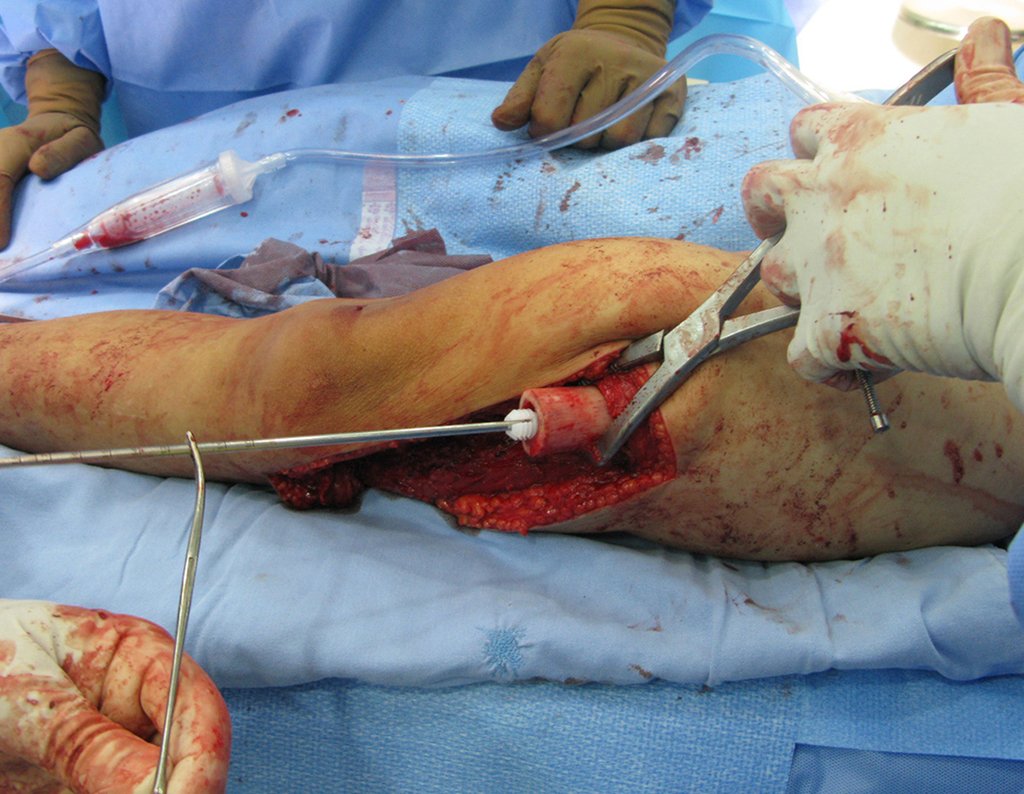
Regularizamos o corte, deixando um plano perpendicular a diáfise.
Vídeo 9: Regularização do topo da osteotomia.
Regularizamos o corte, deixando um plano perpendicular a diáfise.
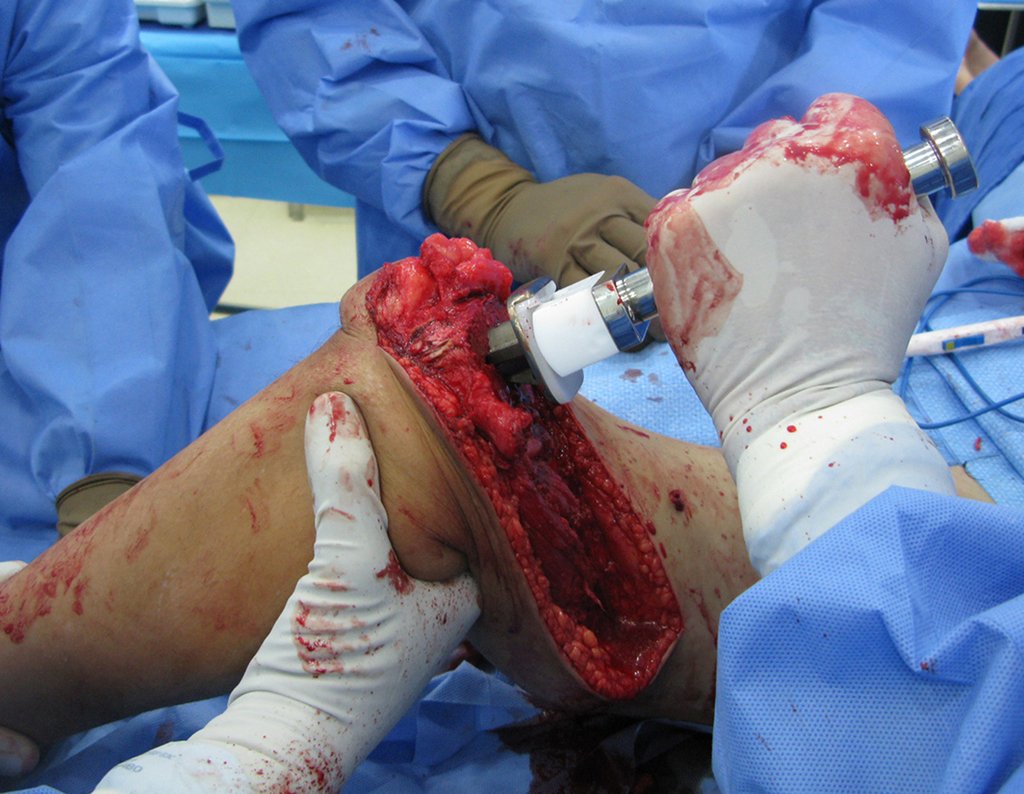
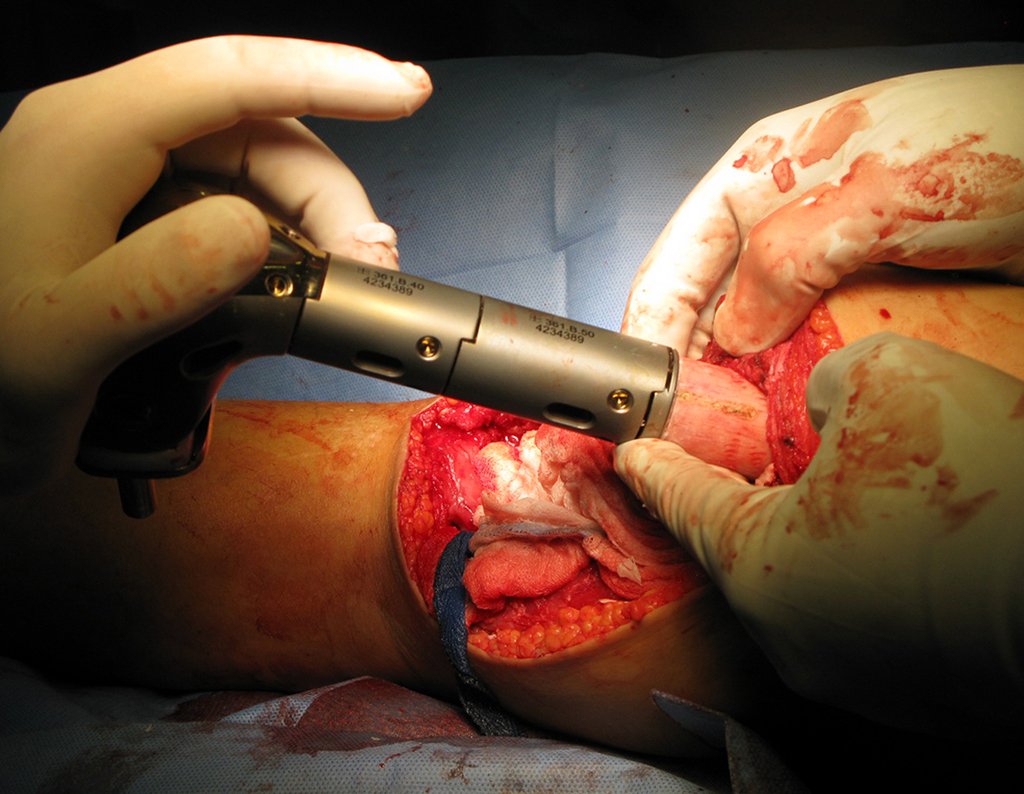
Vídeo 10: Compactação do primeiro módulo da prótese.
Vídeo 11: Compactação do segundo módulo da prótese e haste femoral.
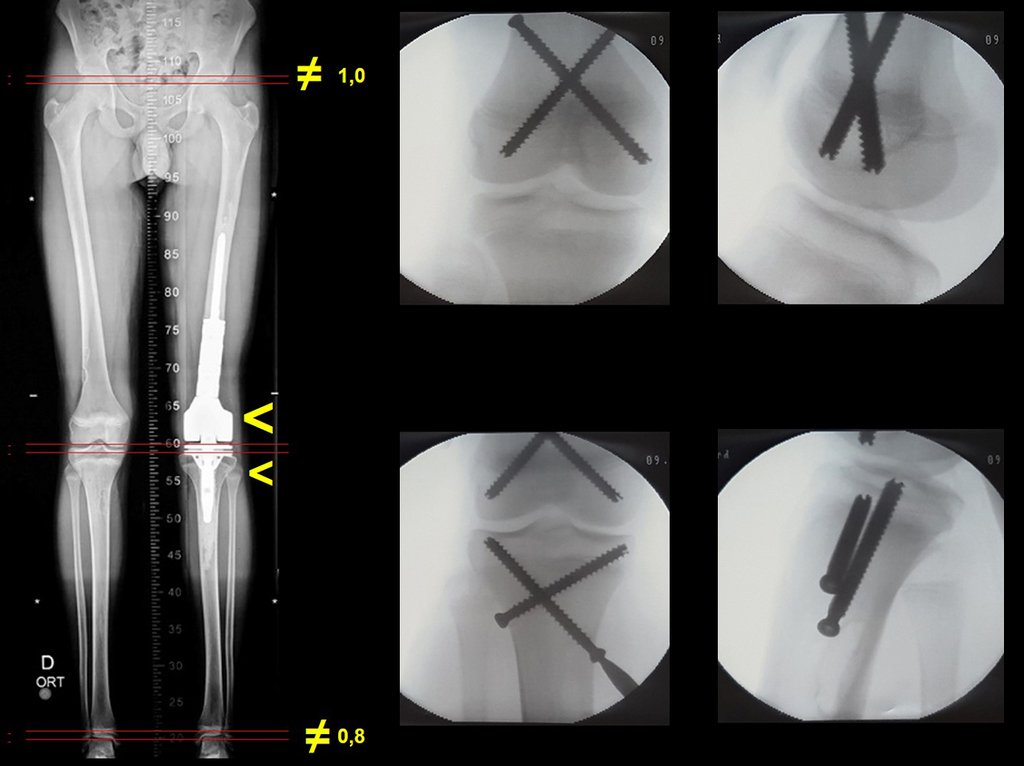
Vídeo 12: Fixação com quatro parafusos em cada conecção.
Estando montado os componentes e testado, passamos a cimentação, começando pelo componente tibial, reduzimos e realizamos o último texte, antes da colocação do plug femoral e cimentação final.
Vídeo 13: Cimentação do componente tibial e retirada do excesso de cimento.
Vídeo 14: Cimentação do componente femoral.
Vídeo 15: Teste da amplitude funcional do joelho com a prótese.
Vídeo 16: Colocação de hemostático de tecidos moles.
No primeiro dia de pós operatório verificamos a ferida operatória e o débito do dreno. Se não houve débito significativo e observamos plasma no tubo de drenagem, retiramos o dreno com 24 horas da cirurgia, iniciando o treino de marcha com andador.
Vídeo 17: Marcha com o imobilizador, em 05/01/2016, vinte dias após a cirurgia. (terceira semana), caminhando lentamente.
Vídeo 18: Marcha com o imobilizador, terceira semana, orientando postura.
Vídeo 19: Macha com auxilio das duas mãos do fisioterapêuta, mais rápida, automatizando.
Vídeo 20: Marcha com o imobilizador e auxílio, discreta flexão do joelho.
Vídeo 21: Inicio de marcha com uma muleta, em 05/01/2016, após três semanas da cirurgia.
Vídeo 22: Treino de marcha, agora com joelheira longa, retirando o pé do solo e fazendo discreta flexão do joelho, em 06/01/2016, segundo dia de fisioterapia assistida.
Vídeo 23: Marcha com o joelho livre, em 17/02/2016, após dois meses da cirurgia. Discreta flexão e claudicação.
Vídeo 24: Marcha em 30/03/2016, após 3 meses. Melhora da claudicação.
Vídeo 24: Paciente velejando, fazendo contrapeso com os MMII, em julho de 2016, após oito meses de operado.
Vídeo 25: Esquiando , em julho de 2016, após oito meses de operado.
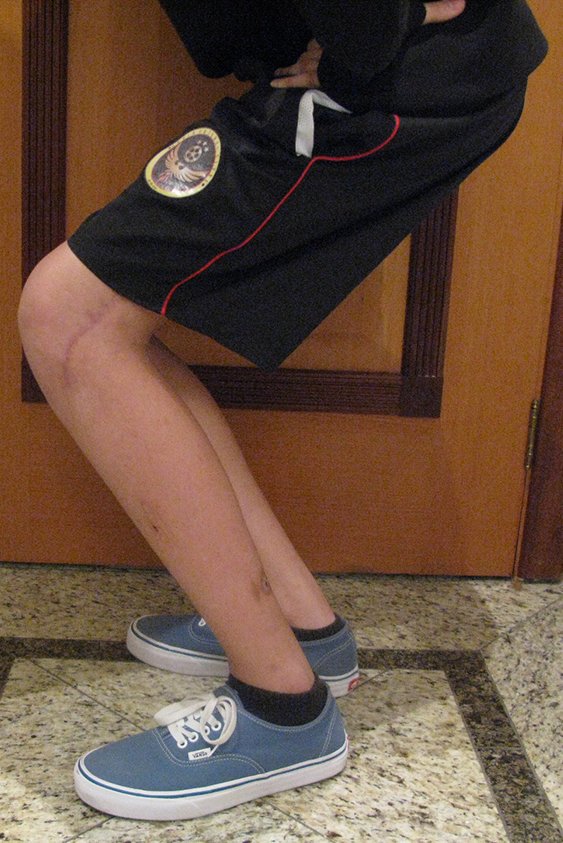
Vídeo 26: Marcha em 12/07/2016, após 8 meses. Função simétrica, sem claudicação.
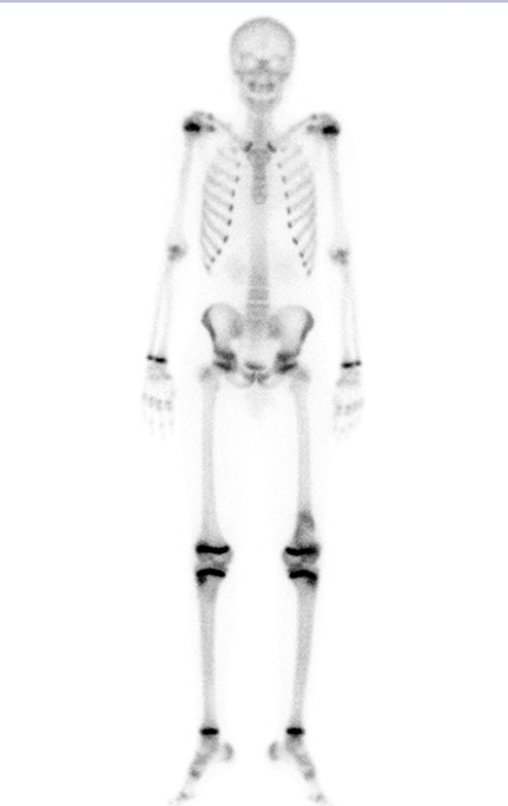
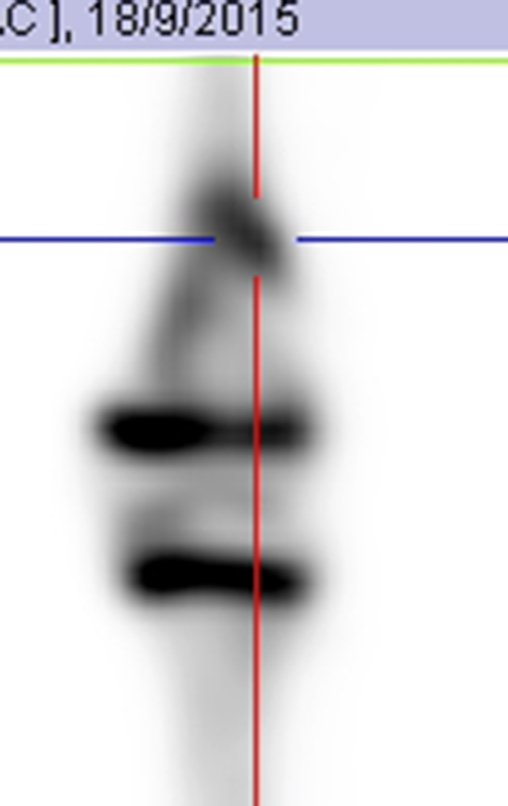
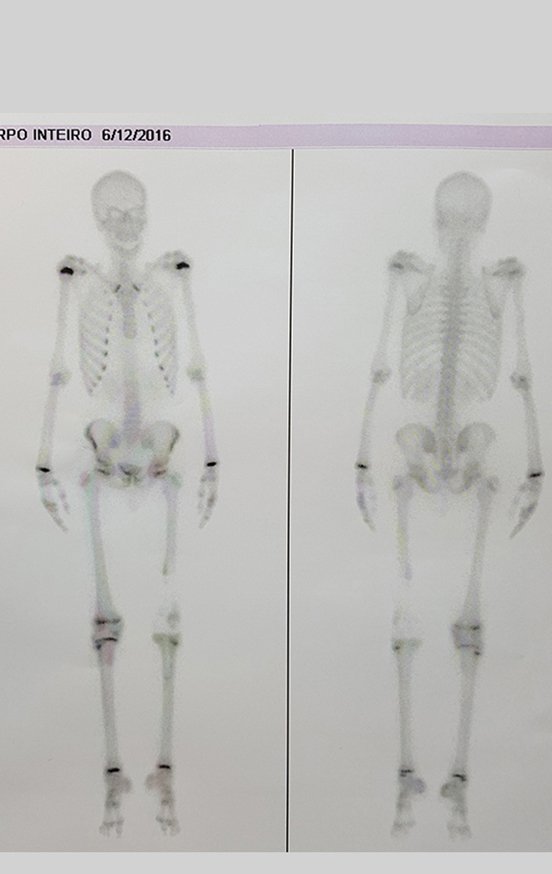
Realizada a epifisiodese do lado contralateral. Após três meses, podemos observar que o fechamento das fises já acontece, comparando as cintilografias pré, figura 81, e pós, figura 82.
Vídeo 27: Função simétrica em março de 2017.
Autor do Caso
Autor : Prof. Dr. Pedro Péricles Ribeiro Baptista
Oncocirurgia Ortopédica do Instituto do Câncer Dr. Arnaldo Vieira de Carvalho
Consultório: Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – S.P.
Fone:+55 11 3231-4638 Cel:+55 11 99863-5577 Email: drpprb@gmail.com